Sánchez Cobo, E. Hita Iglesias, C. Guevara Gutiérrez, E. Licenciado en Odontología / Sánchez-Sánchez, FJ. Estudiante de Odontología / Galindo Moreno ,P. Profesor Asociado de la Universidad de Granada / Sánchez-Fernández, E. Profesora Titular de la Universidad de Granada Unidad Docente de Cirugía Bucal y Maxilofacial. Facultad de Odontología. Universidad de Granada.
Los implantes inmediatos son insertados en el mismo acto quirúrgico en el que se realizan las exodoncias de las piezas que se planifica sustituir. Actualmente se tiende a reducir los tiempos quirúrgicos con el fin de proporcionar una mayor estética y comodidad al paciente.
Resumen
Los implantes inmediatos son insertados en el mismo acto quirúrgico en el que se realizan las exodoncias de las piezas que se planifica sustituir. Actualmente se tiende a reducir los tiempos quirúrgicos con el fin de proporcionar una mayor estética y comodidad al paciente. Existen diferentes indicaciones para la realización de esta técnica, como son: la sustitución de dientes sin posibilidad de tratamiento, caries profundas o fracturas, patología periodontal, agenesia de dientes permanentes, etc. Quedan excluidos de estas indicaciones los dientes con lesiones apicales o patología periodontal activa. Este procedimiento ofrece grandes ventajas con respecto a los implantes colocados mediante técnica diferida, puesto que la reabsorción alveolar es menor tras las exodoncias si insertamos los implantes dentales de forma inmediata, consiguiendo mejores resultados funcionales y estéticos, del mismo modo, los tiempos de cicatrización se acortan y el paciente no debe ser sometido a una segunda intervención para la colocación de las fijaciones. Hemos evaluado la tasa de supervivencia en una muestra de 102 implantes, colocados en 11 varones y 16 mujeres con una edad media de 42,6 años. Hemos obtenido un porcentaje de éxito del 96,07 por ciento, teniendo en cuenta que hemos contabilizado cuatro fracasos ocurridos durante las primeras semanas tras la cirugía. En la bibliografía consultada hemos encontrado concordancia entre los resultados de otros autores y los obtenidos en nuestro estudio, donde se han manejado variables similares. No obstante, no existe consenso en el empleo de membranas de regeneración ósea guiada. Podemos concluir diciendo que la técnica de implantes inmediatos es un tratamiento predecible.
Summary
Immediate implants are inserted right at the same surgical act in which the extractions of the pieces that are planned to replace are made. At this moment there is a necessity to reduce the surgical times, with the purpose of providing a greater aesthetic and comfort to the patient. Different indications exist for the accomplishment of this technique such as the substitution of teeth without treatment possibility, among them: infected and/or fractured teeth, periodontal pathology, agenesis of permanent teeth, being excluded those pieces with acute or chronic apical injuries or active periodontal pathology. This procedure offers great advantages with respect to the implants placed by deferred technique, since the alveolar reabsorption is smaller after the exodontias if we insert the implant immediately, obtaining better functional results and aesthetic, in the same way, the times of healing are shorten and the patient does not have to be put under one second intervention for the positioning of the fixations. We have evaluated the rate of survival in a sample of 102 implants, placed in 11 men and 16 women with an average age of 42.6 years. We have obtained a rate of success of 96.07 por ciento, considering that we have counted four failures occurred in the four weeks post implantation. After the literature review we have found agreement between the results of other authors and the ones obtained in our study, where similar variables have been handled. However, consensus in the use of membrane does not exist in guided bony regeneration. We can conclude saying that the immediate implantation technique is a predictable treatment.
Palabras clave: Implantes inmediatos, membranas, hueso autógeno.
Keywords: Immediate implant, membranes, autogenous bone.
Introducción
La implantación inmediata se define como la colocación del implante en el mismo acto quirúrgico que la extracción dentaria. Este concepto fue introducido por Lazarra (1989) y Becker (1990) 1, 2.
En base al tiempo transcurrido entre la extracción de un diente, y la colocación del implante que lo va a sustituir, la implantación se puede clasificar en implantación inmediata, diferida y madura2, 3.
Dentro de la implantación inmediata existe una subclasificación en implantes inmediatos primarios y secundarios.
Los implantes inmediatos primarios son aquellos que se insertan en el mismo acto quirúrgico que la exodoncia, cuando el hueso remanente es suficiente para asegurar la estabilidad primaria del implante. Los secundarios se insertan transcurridas unas 6-8 semanas tras la extracción, tiempo en el cual los tejidos blandos cicatrizan, permitiendo una correcta cobertura mucogingival del alveolo. Esta técnica se denomina implantación reciente.
Cuando la zona receptora no es óptima para una implantación inmediata o reciente, primero se realiza la terapia de promoción ósea con injertos óseos y/o membranas de barrera y unos seis meses después se procede a la inserción del implante (implantación diferida).
La implantación madura se refiere a la colocación del implante en hueso maduro, es decir, transcurridos ya más de nueve meses tras la exodoncia.
Los defectos óseos siguen siendo un reto para el odontólogo, puesto que el uso de membranas y la colocación de injertos continúa en debate actualmente entre los autores, en este sentido, para determinados investigadores el uso de membranas no indica mejores resultados, por el contrario, la exposición de la misma puede añadir complicaciones al tratamiento 4, 5.
Salama y Salama’s (1993) realizan una clasificación pre-operatoria de los sitios de extracción basado en la definición de defectos periodontales e intraóseos, dividen los sitios de extracción en tres diferentes tipos6:
- Tipo 1. Ideal para implantes inmediatos porque las paredes del alveolo presentan mínima reabsorción ósea, suficiente hueso más allá del ápice y una discrepancia aceptable (0-3 mm) entre la unión amelocementaria de los dientes adyacentes.
- Tipo 2. Requieren de extrusión ortodóncica por la dehiscencia mayor a 5 mm, existiendo una discrepancia sustancial con la unión amelocementaria de los dientes adyacentes, la recesión gingival y problemas en la estética estarán presentes.
- Tipo 3. No aptos para implantes inmediatos, debido a la inadecuada dimensión ósea tanto vertical como vestíbulo-lingual, y presencia de severos defectos circunferenciales y angulares.
Los implantes inmediatos posibilitan la opción de alcanzar mejores y más rápidos resultados, así como también mejorar la estética.
Ventajas y desventajas de la colocación de implantes inmediatos
La implantología inmediata a la extracción dentaria presenta una serie de ventajas tanto para el paciente como para el profesional. La principal ventaja es la preservación de altura y anchura ósea, si a esto añadimos el hecho de que se acorta el tiempo de restauración protésica, que la obtención de mejores perspectivas en cuanto a la estética final es predecible y que existe un efecto psicológico positivo para el paciente, podremos decir que la técnica posee sin duda beneficios importantes como para valorar su aplicación más frecuente en la práctica habitual 11, 12.
Por otro lado es importante conocer los inconvenientes que puede tener en determinadas ocasiones, los cuales han sido esgrimidos y argumentados por algunos autores como Lazarra1, Arlin13 y Barzilay14. La mayoría de las ocasiones es necesario emplear técnicas de regeneración tisular y promoción ósea, con injertos óseos y/o membranas de barrera en el defecto creado por la discrepancia alveolo-implante, lo cual encarece el tratamiento y aumenta el riesgo de la no osteointegración adecuada o esperada. No obstante, esta necesidad puede ser obviada en aquellos casos en que el alveolo residual es más pequeño que la fijación a insertar, lo cual ocurre con cierta frecuencia cuando se trata de dientes afectados de enfermedad periodontal no activa y en grado muy avanzado. En otras ocasiones es preciso cubrir el injerto con membranas de barrera, lo que obliga a desplazar tejidos mediante colgajos de traslación o desplazamiento15. Por otro lado, la dirección del implante no suele corresponder con la dirección del alveolo, es el caso de los dientes anteriores, se pueden utilizar aditamentos protéticos que modifican la dirección del implante. En los dientes posteriores, la dirección de los alveolos suele ser inapropiada para la inserción de los implantes y a menudo es necesario seccionar el tabique interradicular como la zona de ubicación más correcta. La estabilidad primaria en estos casos puede llegar a estar comprometida por la existencia de defectos óseos residuales, por ello estaría más indicada la planificación de implantes diferidos2.
Indicaciones 16, 17
La colocación inmediata de un implante está indicada, sobre todo, cuando el motivo de la exodoncia dental se origina por traumatismos dentales, agenesia de dientes permanentes conservando deciduos, lesiones endodónticas sin posibilidad de retratamiento, fracturas por pernos intrarradiculares, reabsorciones radiculares, caries sin posibilidad de restauración y enfermedad periodontal no activa.
Contraindicaciones 2, 17, 18
Existen determinadas situaciones en las que no está indicado el empleo de esta técnica, encontrándose entre ellas: imposibilidad de retención primaria, presencia de focos infecciosos perialveolares cuyo legrado no ofrezca garantía, existencia de granulomas periapicales y procesos fistulosos activos, presencia de exudado purulento en el momento de la extracción, ausencia de hueso apical en el alveolo de extracción, localización desfavorable de estructuras nobles, destrucciones de las paredes alveolares, fracturas corticales, cualquier condición clínica que impida un cierre primario de la herida con tejidos blandos, y configuración anatómica del lugar remanente que no permita una restauración protética ideal.
Hipótesis de trabajo y objetivos
Durante los últimos diez años se han realizado diversos estudios que comparan los resultados de los implantes inmediatos versus implantes diferidos, mostrando una tasa de éxito similar. Por este motivo nos planteamos cuáles son las ventajas de la técnica inmediata y nos preguntamos si el empleo de este tratamiento es predecible a largo plazo.
Los objetivos planteados en este estudio han sido los siguientes:
— Detallar las ventajas y desventajas de los implantes inmediatos.
— Describir e ilustrar la técnica quirúrgica.
— Evaluar la tasa de supervivencia de una muestra de 102 implantes colocados.
Material y método
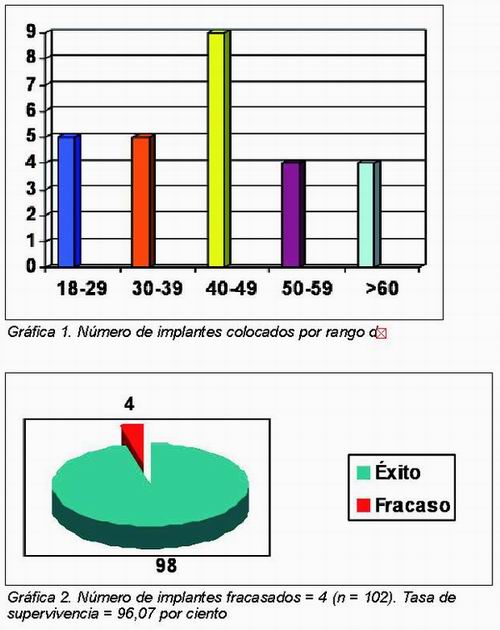
Hemos realizado un estudio retrospectivo donde se han evaluado 27 pacientes (11 hombres y 16 mujeres), de edades comprendidas entre los 18-68 años (Gráfica 1). Fueron seleccionados para ser incluidos en nuestro estudio, ya que todos reunían las condiciones exigidas, en cuanto a criterios de inclusión, para la aplicación del protocolo diseñado. La muestra asciende a un total de 102 implantes inmediatos (n = 102) colocados a dichos pacientes. Los implantes utilizados fueron roscados Swiss-Plus® de Zimmer Dental Ibérica que poseen una superficie MTX, este implante es texturizado mediante un chorreado, en medio soluble y biocompatible, con polvo de HA y lavado con una solución ácida blanda. La superficie selectiva transicional dual de HA, es una combinación de superficie que cuenta con una sección media revestida de MP-1, la HA más cristalina que existe. El procedimiento MTX crea en el implante una rugosidad uniforme (1-2 m) que facilita el proceso de integración. MTX no redondea los ángulos de las roscas y no influye en la resistencia del mismo. Los filos de corte se quedan intactos para una acción auto-roscante óptima. El titanio texturizado en la parte coronal facilita el mantenimiento de los tejidos blandos (Figura 1).
 |
Todos los pacientes seleccionados en el estudio fueron informados del protocolo del tratamiento con implantes inmediatos, de los aspectos quirúrgicos y prostodóncicos, temporalización del tratamiento y seguimiento, así como de la posibilidad de la existencia de complicaciones y pérdidas de implantes. Los pacientes autorizaron el tratamiento implantológico mediante un consentimiento informado. Antes de la intervención, todos los sujetos fueron evaluados radiológicamente, mediante radiografía panorámica, en algunos casos fue necesaria la realización de tomografías computarizadas y/o radiografías periapicales, con el fin de evaluar la morfología ósea, anchura mesio-distal, la relación vertical con estructuras nobles y/o la dirección de dientes adyacentes. A continuación, se llevó a cabo una evaluación intraoral y la relación intermaxilar del paciente, desde el punto de vista oclusal, así como un análisis facial, para la correcta planificación de la rehabilitación implantológica.
Entre los criterios de inclusión de los pacientes para nuestro estudio tuvimos en cuenta: hábitos de higiene oral aceptable, la existencia de al menos 4 mm de altura de hueso remanente y la integridad parcial de las paredes del alveolo, siendo aceptado un defecto de no más de 3 mm de una de las paredes. Fueron excluidos de este estudio aquellos pacientes que no reunían las condiciones anteriormente expuestas y los que presentaban diabetes descontrolada, infecciones agudas, alteración en los factores de la coagulación, hábitos de alcoholismo o drogas y fumadores de más de 8 cigarrillos al día.
La metodología seguida en el estudio ha consistido en la evaluación semestral, clínica y radiológica, de los implantes insertados en los alveolos postextracción. Los periodos mínimo y máximo de revisión fueron de 3 a 3,5 años. Hemos aplicado los criterios de éxito publicados en la literatura y que se expresan en la Tabla 1 23.
 |
Protocolo quirúrgico
Un día antes de la intervención, se le prescribió a cada paciente 875 mg de Amoxicilina en combinación con 125mg de Ac. Clavulánico a razón de un comprimido cada 8 horas, en pacientes no alérgicos a la Penicilina, junto con 600 mg de Ibuprofeno; dicha pauta antibiótica se continuó durante 4 días. En casos de alergia a la Penicilina el antibiótico utilizado fue Clindamicina 300 mg cada 8 horas.
Los criterios quirúrgicos que se deben considerar en la colocación de implantes inmediatos son:
1. Exodoncia. Debe ser cuidadosa y lo menos traumática posible para conservar la integridad del alveolo, utilizando el fórceps con movimientos suaves, para no dañar las paredes alveolares ni las corticales, en especial la vestibular, cuyo nivel debe estar igualado al de los dientes vecinos, para conseguir un perfil de emergencia estéticamente aceptable. En los dientes multirradiculares se procederá a la odontosección y a la extracción de las raíces por separado2.
2. Curetaje de los tejidos duros y blandos. Este paso es el más crítico, si no se realiza correctamente las posibilidades de fracaso aumentan. Hay que remover el tejido de granulación y todo resto de tejido patológico que pudiera existir 7,21.
3. Valoración in situ del remanente óseo y de los tejidos peridentarios. Finalizada la extracción, se debe ver la disposición del tejido óseo y gingival. El nivel deseado de margen libre gingival (MLG) debe ser determinado antes de la colocación del implante y tener relación con el soporte óseo subyacente. Si la distancia excede la dimensión ósea-gingival normal (3 mm facialmente al límite amelocementario y 3-4 mm interproximal), se puede producir una retracción gingival y provocar un efecto estético no adecuado. En tal caso, un tratamiento preliminar (por ejemplo, extrusión ortodóntica y/o procedimientos para aumentar el tejido óseo y gingival) puede asegurar una condición óptima para colocar el implante y obtener el efecto estético adecuado. Con una cureta se puede examinar todo el alveolo en busca de dehiscencias, fenestraciones o fracturas de las paredes alveolares. Idealmente las paredes deben estar intactas, pero nunca debe faltar más de una pared alveolar. En este caso se ve el estado de salud, consistencia y capacidad de cierre de los tejidos blandos perialveolares.
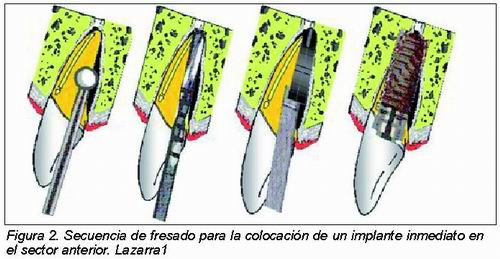
4. Labrado del lecho implantario. Se realiza con el fresado secuencial para el implante elegido, teniendo en cuenta que es necesario que el implante tenga una estabilidad primaria suficiente, generalmente se obtiene sobrepasando el ápice de 3 a 5mm o con el uso de un implante de diámetro más ancho que el alveolo24, 25. En los dientes anteriores la dirección ideal del eje del implante no suele corresponder con la dirección del alveolo dental, de seguir la dirección radicular en la colocación del implante, obligaría a la emergencia vestibular del tornillo de retención o al uso de aditamentos protésicos para el cambio de angulación. El lecho del implante se debe realizar hacia palatino. En la zona molar del maxilar superior se prefiere la colocación de la fijación en la raíz palatina, ya que las bucales están cubiertas de una fina capa ósea. En mandíbula posterior es frecuente la colocación del implante en el septo interradicular, lo cual hace que el lecho óseo que rodea al implante condicione una estabilidad inicial muy precaria, este problema se puede solventar utilizando un implante de mayor diámetro26, esperar a que se rellene de hueso el alvéolo para la colocación diferida o colocar dos implantes para reconstruir un molar inferior. Si la discrepancia existente entre el alveolo y el implante es mayor a 2 mm y/o ha perdido alguna tabla alveolar, se plantea la necesidad de colocar algún elemento osteoformador y/o membrana (Figura 2. Tomado de Lazarra).
 |
La estabilización primaria del implante en estos casos, se logra con el anclaje en la pared palatina y 3 mm más profundo del fondo alveolar de extracción. Esto puede ser realizado al posicionar las fresas contra dicha pared durante la secuencia de osteotomía1.
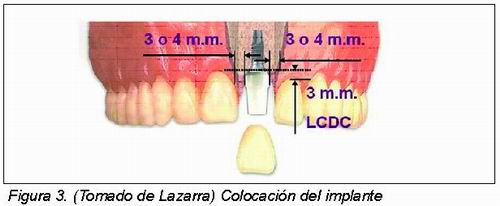
5) Colocación del implante (Figura 3. Tomado de Lazarra)1: El implante se coloca en la posición elegida, con la zona cervical del mismo sumergida 1,5 a 2 mm por debajo de la cresta alveolar. En sentido mesio-distal se obtienen resultados óptimos cuando existe 1,5mm de distancia entre la pared proximal del diente y del implante; en caso de implantes múltiples en una zona de compromiso estético debe ser de 3 mm como mínimo, para lograr la presencia de una papila que proporcione el efecto adecuado, como lo afirma Tarnow28, aunque otros autores hablan de una distancia ideal de 5 mm interimplante29.
 |
Técnica quirúrgica en implantes inmediatos unitarios
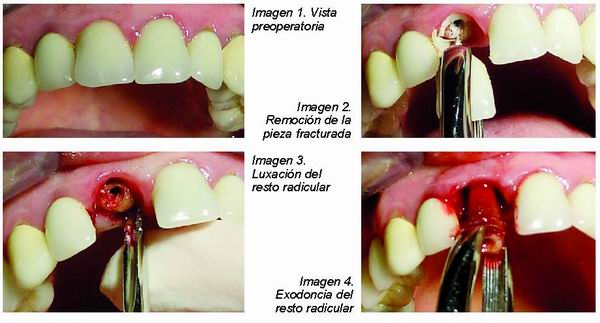
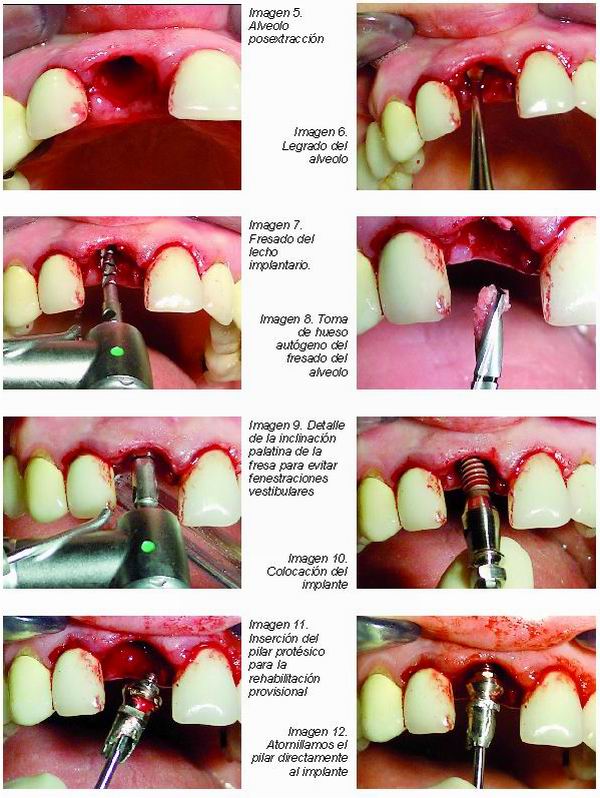
Paciente de 43 años, sexo femenino, con una corona de metal-porcelana cementada sobre un perno-muñón colado en el incisivo superior derecho, acude a consulta con movilidad de esta corona, y a la exploración se detecta una fractura radicular a nivel del tercio coronal de la raíz. Se procede a la remoción de la prótesis y a continuación, a la exodoncia del resto radicular de forma cuidadosa y con movimientos suaves que permitan conservar la integridad de las paredes alveolares (Imágenes 1-5).
 |
Una vez extraído el resto radicular se procede al legrado del alveolo para remover el tejido de granulación que podría provocar un fracaso de integración. Para ello empleamos una legra y limpiamos cada una de las paredes del alveolo (Imagen 6).
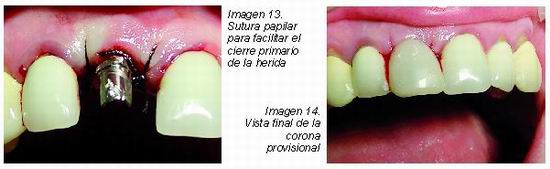
A continuación se procede al labrado del lecho implantario, realizando una leve inclinación de cada fresa hacia la pared palatina del alveolo, con el fin de evitar posibles fenestraciones a nivel de la cortical vestibular y para conseguir una buena estabilidad primaria, para ello también aumentamos la profundidad de fresado como mínimo 2-3 mm más allá del fondo alveolar (Imágenes 7-9). El hueso autógeno remanente que se obtiene tras el fresado del alveolo (Imagen 8), será empleado posteriormente para el relleno del GAP que resulta de la discrepancia entre el implante y el alveolo postextracción. Finalmente insertamos el implante en el nuevo lecho alveolar labrado, ayudándonos de la llave manual o el micromotor, con movimientos precisos, hasta llegar a 2 mm desde el cuello del implante al margen óseo alveolar, con objeto de respetar el espacio biológico y obtener un óptimo perfil de emergencia en la restauración definitiva (Imagen 10). Por último se empleó un pilar atornillado directo al implante para soportar una prótesis provisional; en primer lugar se talló dicho pilar para conseguir una angulación óptima en la restauración; a continuación se suturaron las papilas para favorecer el cierre del alveolo y la estabilización del injerto colocado en el GAP (Imágenes 11-14) . Para realizar la prótesis provisional se utilizó resina autopolimerizable Voco Structur®, se pulió con gomas de diferente grosor de grano y finalmente se volvió a atornillar al implante. Se puede apreciar que la utilización de coronas provisionales mejora el estado de los tejidos blandos periimplantarios, conservar la arquitectura gingival y se consigue una estética final aceptable.
 |
 |
Técnica quirúrgica en implantes inmediatos múltiples
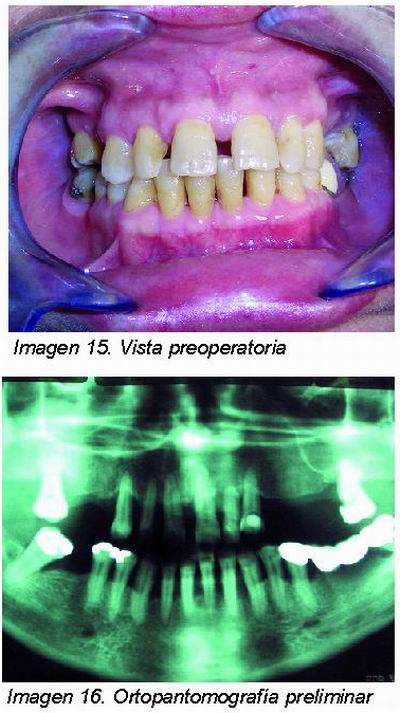
Paciente de 60 años, sexo femenino, fue sometida a tratamiento periodontal durante un año, tras la exploración clínica y el estudio radiográfico se planifica la exodoncia de todas las piezas remanentes en maxilar superior, colocación de 8 implantes inmediatos y posteriormente colocar una rehabilitación fija. El estado periodontal de la paciente era estable en el momento de la colocación de los implantes y no se detectó la presencia de focos infecciosos periapicales que pudieran condicionar nuestro tratamiento (Imagen 15 y 16). No obstante, la calidad ósea en determinadas zonas del maxilar superior, nos llevó a modificar la localización de los implantes, previamente planificada, durante la intervención, con el objeto de utilizar aquellos alveolos que presentaran integridad de sus paredes.
 |
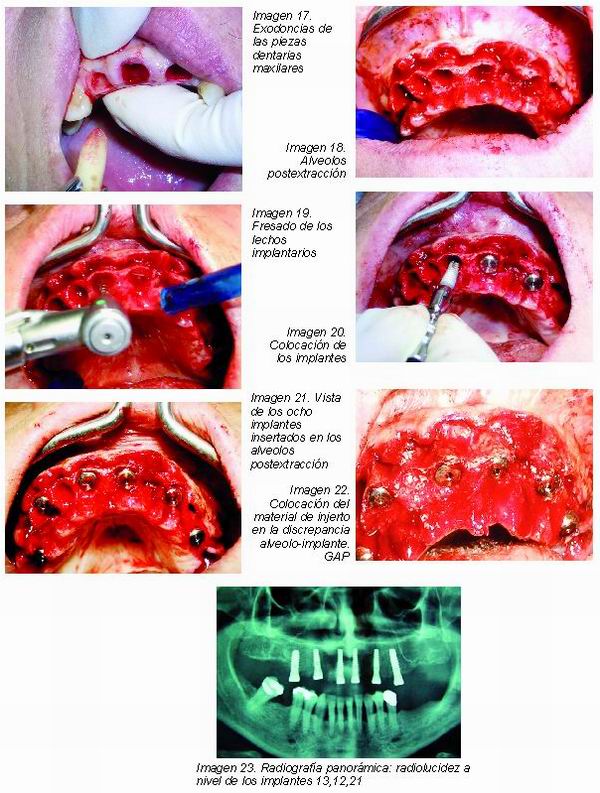
Tras las extracciones dentarias se realizó el legrado de cada uno de los alveolos y se comprobó la integridad de las paredes de los mismos. En el momento del labrado del lecho del implante, se evitó colocar los mismos a nivel de incisivos laterales, por la razón anteriormente expuesta (Imágenes 17-21).
Se empleó hueso autógeno procedente de la cresta alveolar, tomado con pinza gubia y rascador óseo, para completar el GAP de los alveolos implantados (Imagen 22); se decidió no emplear membranas de regeneración guiada, dada la amplitud del campo quirúrgico y con el fin de evitar posibles complicaciones postoperatorias. Transcurrido un mes se llevó a cabo una revisión clínica y radiográfica que nos permitió detectar la presencia de un área periapical a nivel de 13, 11 y 21 (Imagen 23), por lo que se prolongó el tiempo de integración antes de la colocación de la prótesis definitiva. Posteriormente estos tres implantes fracasaron por falta de integración ósea, por lo que actualmente la paciente es portadora de una prótesis removible provisional, a la espera de poder rehabilitar la zona del fracaso. Se realizan controles radiológicos mensuales y clínicamente la paciente se encuentra en una situación estable. Este caso es un ejemplo de fracaso parcial, pues se han perdido tres de los seis implantes insertados.
 |
Con esto queremos expresar que la técnica es predecible, siempre y cuando se trate con sumo cuidado la selección del paciente, puesto que en el caso de enfermedad periodontal avanzada el riesgo de complicaciones es mayor, y esto se demuestra en el caso clínico 2, donde la enfermedad periodontal en estado estable influyó negativamente en la integración de las fijaciones.
Resultados
En este estudio retrospectivo, un total de 102 implantes fueron colocados en 27 pacientes, 11 varones y 16 mujeres, con un rango de edad que oscila entre los 18-66 años. Los implantes colocados fueron de una longitud comprendida entre los 10-12 mm tanto en maxilar superior como inferior y se emplearon dos diámetros diferentes 3,7 mm y 4,1 mm. (Tabla 2)
Los pacientes fueron tratados mediante una técnica quirúrgica protocolizada y estándar para todos los casos, de modo que se emplearon colgajos de espesor total con el fin de obtener una adecuada visión del campo operatorio y posteriormente un correcto cierre de la herida, excepto en uno de los casos que mostramos, en el que no se realizó colgajo, labrando el lecho implantario directamente en el alveolo residual, tras lo cual se comprobó la integridad de las paredes mediante una sonda periodontal; de este modo se descartó la posible presencia de fenestraciones derivadas del fresado. La estabilidad primaria del implante se consigue fresando 3-5 mm más allá del ápice y con un diámetro de implante que sea superior al alveolo. El GAP resultante entre el implante y el contorno del lecho se rellenó con hueso autógeno y Bio-oss (hueso mineral desproteinizado de origen bovino). El tipo de membrana empleada fue de colágeno reabsorbible tipo Biomend®, y en ninguno de los casos en los que fueron empleadas tuvimos complicaciones en el cierre primario de la herida, exposiciones o infecciones en la zona a tratar.
En todos los casos, posteriormente a la inserción inmediata de los implantes, se le colocó al paciente una rehabilitación provisional removible de resina o bien prefabricadas en clínica mediante aditamentos protésicos, tal y como mostramos en el caso clínico del implante unitario.
Las revisiones han sido protocolizadas, de manera que se realiza un seguimiento de los pacientes incluidos en la muestra, desde la primera semana, al mes, a los tres meses para la colocación de la rehabilitación fija definitiva, y posteriormente revisiones anuales de control clínico y radiográfico de los implantes, hasta los 42 meses para la inclusión en el estudio. En todos los casos hemos obtenido un rango de reabsorción ósea vertical dentro de la norma (1 mm), aunque hemos podido contabilizar cuatro fracasos acontecidos en las primeras cuatro semanas postimplantación, ya que los implantes no llegaron a integrarse, perdiendo paulatinamente la estabilidad, y finalmente fueron retirados. La calidad ósea en estos casos fue un factor determinante para la fijación de dichas piezas, ya que en determinadas zonas encontramos hueso tipo 1, con gran trabeculado óseo y escaso aporte sanguíneo, lo cual pudo dificultar la osteointegración de los mismos.
La terapia antibiótica empleada resultó efectiva en el cien por cien de los casos tratados, ya que no hubo infecciones postoperatorias, salvo inflamación moderada y ligero edema en la zona intervenida.
Una vez procesados los datos de la muestra y sometidos a tratamiento estadístico, obtuvimos una tasa de supervivencia del 96,07 por ciento (Gráfica 2).
 |
Discusión
En el presente estudio se ha evaluado la supervivencia de una muestra de 102 implantes inmediatos colocados en 27 pacientes, durante un periodo de seguimiento de hasta 3,5 años. Los motivos de la exodoncia fueron: enfermedad periodontal controlada, agenesia de dientes permanentes con presencia de dentición temporal, traumatismos dentales, lesiones endodónticas sin posibilidad de retratamiento, reabsorciones radiculares, fracturas por pernos intrarradiculares, y caries sin posibilidad de restauración. Becker aporta una indicación más para este tipo de tratamiento: dientes no vitales fracturados a nivel del margen gingival, y que presenten raíces menores de 13 mm de longitud30.
Los criterios de selección aplicados a nuestra muestra, anteriormente expuestos en el apartado de material y método, coinciden con los descritos por otros autores en sus investigaciones11, 30.
Del total de los implantes colocados (n = 102), se han perdido 4, obteniendo una tasa de éxito del 96,07 por ciento. Este porcentaje se encuentra en concordancia con los revisados en la literatura. Así, en 1997, Schwartz-Arad y Chaushu, en su revisión bibliográfica sobre implantes inmediatos, describen un rango de tasa de supervivencia para los mismos que oscila desde el 93,9 por ciento al 100 por cien. En ese mismo año, el mismo autor, en un estudio retrospectivo de 7 años de seguimiento, obtiene un porcentaje de éxito del 95 por ciento. Posteriormente, Chaushu y cols.5, en un estudio clínico en el que comparan implantes inmediatos versus no inmediatos obtienen un porcentaje de éxito para los primeros del 82,4 por ciento, y para los implantes no inmediatos del 100 por cien.
Un año más tarde, Gómez-Roman y cols.31 obtienen un porcentaje de éxito del 97 por ciento tras 6 años de seguimiento. Estos resultados se acercan a los obtenidos por nosotros en el presente estudio.
Perry y cols.20, en una evaluación retrospectiva a 5 años, en la que comparan implantes inmediatos con implantes no inmediatos obtienen unas tasas de supervivencia del 90,03 por ciento y del 90,04 por ciento respectivamente para ambas técnicas implantológicas. Locante32 obtiene una supervivencia del 98,8 por ciento, tras 3 años de seguimiento para implantes inmediatos colocados en zonas estéticas. Estos resultados son muy similares a los obtenidos por Schwartz-Arad y Levin para el mismo sector dentario: 97,2 por ciento.
Resultados más recientes para este tipo de implantes se encuentran en concordancia con los obtenidos en el presente estudio: Becker y cols.9 (97.2 por ciento), Davarpanah 8 (97,99 por ciento), Wagenberg 10 (96 por ciento).
La totalidad de los implantes perdidos en este estudio fueron de localización maxilar. Algunos autores encuentran también una tasa de supervivencia inferior en el maxilar que en la mandibular, posiblemente atribuida a la calidad de hueso21, 33.
Una de las desventajas que incorpora este procedimiento es la necesidad, en determinados casos, de recurrir a técnicas de regeneración tisular guiada, con la finalidad de proporcionar una adecuada estabilidad del implante y un correcto cierre primario de la herida. Este aspecto de la técnica se encuentra aún en controversia, ya que numerosos investigadores defienden el empleo de sustitutos óseos y/o membranas, y otros no encuentran justificado su uso. En este sentido Schwatz-Arad y cols. y Chaushu y cols. demuestran el éxito en la colocación de implantes inmediatos unitarios en la premaxila, aun sin el cierre primario de la herida, con lo cual, defienden que la necesidad de utilizar membranas no ha sido probada aún, incluso argumentan que su uso no sólo no implica mejores resultados, sino que puede ser origen de complicaciones debido a la exposición de la misma4, 5, 7.
Por el contrario, uno de los pioneros en el uso de RTG, para prevenir la formación del tejido conectivo y su contacto con el implante, fue Lazarra1.
El uso simultáneo de membranas e injertos óseos, a la implantación inmediata, es un tema de controversia. Lazzara1, Becker y cols.34 abogan por el uso de membranas oclusivas solas, sin colocar injertos, defendiendo que la estabilidad del implante inmediato y del coágulo, más el cierre primario de los tejidos blandos son suficientes para permitir la osificación y defienden que con las membranas se obtiene una mayor cantidad y anchura ósea.
En nuestro estudio el uso de membranas fue puntual, sólo en aquellos casos en los que se pensó que el uso de la membrana actuaría de barrera, para el mantenimiento del injerto colocado.
Conclusiones
La ventaja principal de la implantología inmediata es la reducción del tiempo de tratamiento, y en los implantes unitarios la conservación de la arquitectura gingival.
La técnica quirúrgica debe ser lo más cuidadosa posible con respecto al mantenimiento de la integridad ósea, teniendo presente una rigurosa selección del paciente.
La tasa de supervivencia obtenida en nuestra muestra (96,07 por ciento), a corto plazo (3,5 años), concuerda con las publicadas en la literatura.
Bibliografía
1. Lazzarra R. Immediate implant placement into extraction sites: surgicaland restorative advantages. Int J Period Dent. 1989; (9): 333-343.
2. Peñarrocha M, Uribe R, Balaguer J. Implantes inmediatos a la exodoncia. Situación actual. Med Oral 2004; 9:234-42.
3. Luengo F, de Santiago J. El implante inmediato a la extracción. En: Herrero M, Herrero F, eds. Atlas de procedimientos clínicos en implantología oral. Madrid: Trp Editores 1995, pp. 125-40.
4. Schwartz-Arad D, Gulayev N, Chaushu G. Immediate versus non-immediate implantation for full-arch fixed reconstruction following extraction of all residual teeth. A retrospective comparative study. J Periodontol 2000; 71:923-8.
5. Chaushu G, Chaushu E, Tzohar A, Dayan E. Immediate loading of single-tooth implants: Immediate versus non-immediate implantation. A clinical report. Int J Oral Maxillofac Implants 2001; 16: 267-72.
6. Schwartz-Arad D, Chaushu G. Immediate implant placement: A procedure without incisions. Journal of Periodontology 1998; 69:743-750.
7. Schwartz-Arad D, Chaushu G. The ways and wherefores of immediate placement of implants into fresh extraction sites: a literature review. J Periodontol. 1997 Oct; 68(10): 915-23.
8. Davarpanah M, Caraman M, Szmukler-Moncler S, Jakubowicz-Kohen B, Alcolforado G. Preliminary data of a prospective clinical study on the Osseotite NT implant: 18-month follow-up. Int J Oral Maxillofac Implants. 2005 May-Jun; 20(3): 448-54.
9. Becker W, Sennerby L, Bedrossian E, Becker BE, Lucchini JP. Implant stability measurements for implants placed at the time of extraction: a cohort, prospective clinical trial. J periodontal. 2005 Mar; 76(3): 391-7.
10. Wagenberg B, Froum SJ. A retrospective study of 1925 consecutively placed immediate implants from 1988 to 2004. Int J Oral Maxillofac Implants. 2006 Jan-Feb;2 (1): 71-80.
11. Cornelini R. Immediate transmucosal implant placement: a report of 2 cases. Int J Periodontics Restorative Dent 2000; 20 (2): 199-206-
12 Kan JY, Rungcharassaeng K. Immediate placement and provisionalization of maxillary anterior single implants: a surgical and prosthodontic rationale. Pract Periodontics Aesthet Dent. 2000; 12(9): 817-24.
13. Arlin M. Immediate placement of dental implants into extraction sockets: surgically related difficulties. Oral Health 1993; 83(7) 23-4, 27-8, 31.
14. Barzilay I. Immediate implants: their current status. Int J Prosthodont 1993; 6(2): 169-75.
15. Nemcovsky CE, Artzi Z, Moses O, Gelernter I. Healing of marginal defects at implants placed in fresh extraction sockets or after 4-6 weeks of healing. A comparative study. Clin Oral Implants Res. 2002 Aug; 13(4): 410-9.
16. Block MS, Casadaban MC. Implant restoration of external resorption teeth in the esthetic zone. J Oral Maxillofac Surg. 2005 Nov; 63(11): 1653-61.
17. Block MS, Kent Jn. Placement of endosseus implants into tooth extraction sites. J Oral Maxillofacial Surg 1991; (49): 1269-1276.
18. Tolman DE, Keller EE. Endosseous implant placement immediately following dental extractionand alveoloplasty: preliminary report with 6-year follow-up. Int J Oral Maxillofac Implants 1991; (6) :24-28.
19. Schropp L, Kostopoulos L, Wenzel A, Isidor F. Clinical and radiographic performance of delayed-immediate single-tooth implant placement associated with peri-implant bone defects. A 2-year prospective, controlled, randomized follow-up report. J Clin Periodontol. 2005 May; 32(5): 480-7.
20. Perry J, Lenchewski E. Clinical performance and 5-year retrospective evaluation of Frialit-2 implants. Int J Oral Maxillofac Implants. 2004 Nov-Dec; 19(6): 887-91.
21. Schwartz-Arad D, Gulayev N, Chaushu G. Immediate versus non-immediate implantation for full-arch fixed reconstruction following extraction of all residual teeth: a retrospective comparative study. Int J Oral Maxillofac Implants. 2006 Jan-Feb; 21(1): 71-80.
22. Wagenberg B, Froum SJ. A retrospective study of 1925 consecutively placed immediate implants from 1988 to 2004. J Periodontol. 2000 Jun; 71(6): 923-8.
23. Van Steenberghe D, Quirynen, Naert I. Survival and success rates with oral endosseous implants. En: Lang NP, Karring T, Lindhe J (eds.). Proceedings of the 3rd European Workshop on Periodontology. Implant Dentistry. Berlin: Quintessence. 1999. pag: 242-52.
24. Becker W, Becker BF. Flap designs for minimization of recession adj to maxillary anterior implant sites. A clinical study. Int J OralMaxillofc Imp 1996 ;11: 46-54.
25. Bascones A, Frías MC. Aplicación del principio de regeneración ósea guiada a los implantes inmediatos. Revisión bibliográfica. Av Periodoncia 1999; 11: 33-43.
26. Graves SL, Cansen C, Siddiqui A, Beaty K. Wide diameter implants: indications, considerations and preliminary results over a two-year period. Aust Prosthodont J 1994; 8:31-7.
27. Eli I, Schwartz-Arad D, Baht R, Ben-Tuvim H. Effect of anxiety on the experience of pain in implant insertion. The Journal of Clinical Oral Implant Research 2003; 14 (1): 115-8
28. Tarnow D, Small P. Gingival recesion around implants: 1 year longitudinal prospective. Jomi 2000: 15: 527-532.
29. Capelo L. Camara J. Apical coronal implant position: Recent surgical Technique. JOMI 2000: 15: 865-872 .
30. Becker W. Immediate implant placement: diagnosis, treatment planning and treatment steps-or succesful outcomes. J Calif Dent Assoc, 2005 Apr; 33(4): 303-10.