Dra. Marcela Ferrer Molina. Licenciada en Odontología por la Universidad de Valencia. Máster de Ortodoncia por la Universidad Complutense de Madrid, con práctica en el Hospital San Rafael / Dr. Juan Luis Ferrer Ferrer. Director del Centro de Especialidades Odontológicas / Dres. Ferrer. Director del curso Superior de Oclusión, Disfunción y Rehabilitación Oral. Madrid
En la segunda parte de este artículo vamos a explicar más detenidamente los determinantes fisiológicos de la oclusión, a saber:
— Posición condilar.
— Dimensión vertical.
— Estabilidad mandibular.
— Guía anterior.
— Plano oclusal y curvas de compensación.
— Estética.
Posición condilar
En nuestra ficha de análisis oclusal, el primer determinante a evaluar es la ATM, lo cual desde el punto de vista puramente geométrico está representado en la columna de la izquierda de la ficha de análisis oclusal. Cuantificamos y anotamos, en milímetros o fracciones de milímetros, lo que se separan cada uno de los cóndilos de la pared posterior del articulador al llevar los modelos a MI, es decir, registramos las discrepancias geométricas entre RC y MI a nivel condilar (Figuras 14 y 15).
 |
 |
Desde el punto de vista clínico nosotros preferimos hablar de posición condilar, y lo primero que nos interesa (siguiendo la columna de la derecha) es distinguir si la posición condilar es fisiológica o patológica. Clínicamente la posición condilar fisiológica no puede considerarse en un punto tridimensional representado por RC, sino en un área tridimensional difícil de cuantificar, representada por la suma de la variación biológica inherente a cualquier sistema biológico, más la capacidad individual de adaptación que es lo que denominamos Posición Condilar Fisiológica Adaptativa representada por la MI del paciente y no necesariamente coincidente con RC. Cuando sobrepasamos estos límites biológicos individuales y aparecen los primeros signos o síntomas de sobrecargas a nivel dental con facetas de desgaste, sensibilidad, movilidad, o a nivel articular con dolor, ruido articular o restricciones en la movilidad o a nivel muscular con dolor a la palpación, incoordinación o restricción, hablaremos de POSICIÓN CONDILAR PATOLÓGICA. Esta posición condilar patológica la podemos encontrar en gran parte de maloclusiones morfológicas y funcionales en la que la malposición dental obliga a la mandíbula a deflexionar o deslizarse a su máxima intercuspidación, perdiendo la centricidad o la buena relación del complejo cóndilo-disco, pero sin perder su integridad anatómica, es decir, estamos en presencia de una articulación sana y por lo tanto con nuestros tratamientos protéticos, ortodóncicos o combinados, es la relación dentaria la que hay que armonizar con la posición condilar fisiológica, representada por RC. “Es en todos estos casos en los que RC no solo será la posición de referencia, sino también la posición terapéutica” [Stuart (11), Ramfjiord (12), Guichet (13)].
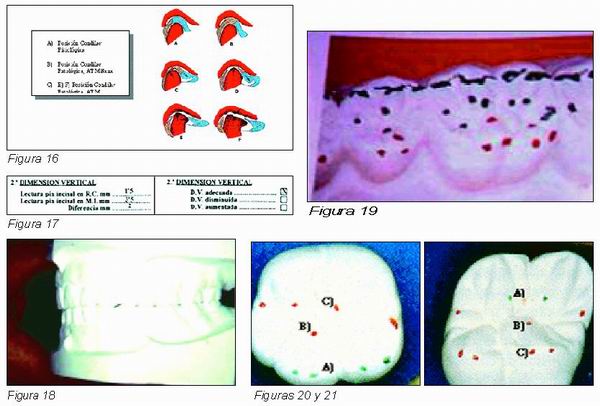
La POSICIÓN CONDILAR PATOLÓGICA también puede ser la consecuencia de patología de la ATM en la que el fracaso y la desestructuración de los tejidos blandos y duros origina cambios en la posición condilar [Farrar (14)] (Figura 16). Dada la gran diferencia en la capacidad de carga en las distintas situaciones, es preceptivo una exploración clínica que nos informe del estado clínico de ambas ATM, para obtener un diagnóstico lo más específico posible de la enfermedad, así como un análisis de las cargas y sus vectores, que nos informen de las estructuras sobrecargadas, ambas cosas las realizamos con el protocolo diseñado al efecto por el doctor Ferrer (15).
Dimensión vertical
El segundo determinante a analizar en nuestra ficha de análisis es la dimensión vertical. La dimensión vertical del paciente está representada en el articulador, por su máxima intercuspidación; así pues, en la columna de la izquierda de la ficha de análisis oclusal anotaremos tanto los valores como su diferencia en milímetros entre la posición de RC y MI leídas en el pin incisal. Mientras que en la evaluación clínica observaremos si esa DV es la adecuada o está disminuida o aumentada por problemas morfológicos, funcionales o sus combinaciones (Figura 17).
El tercio facial inferior disminuido (en comparación con el tercio medio y el superior), la presencia de diastemas secundarios, el colapso de mordida posterior y la patología de ATM con pérdida del espacio articular, constituyen evidencias de pérdida de dimensión vertical. Mientras que la presencia de facetas, incluso la pérdida de la morfología por desgaste no es patognomónico de pérdida de dimensión vertical puesto que a menudo está compensada por la erupción y remodelado del proceso alveolar. Tampoco constituyen pruebas evidentes la presencia de queilitis angular o las alteraciones al pronunciar las letras “s” o “v”, pero junto con la evaluación cefalométrica pueden considerarse como pruebas complementarias [Burnett (16)].
Los músculos aportan la energía necesaria para la dinámica mandibular que se encuentra limitada por los determinantes posteriores, constituidos por ambas ATM (cuya morfología delimita el grado y la dirección de los movimientos) y por los determinantes anteriores (la oclusión dentaria que delimita el perímetro superior del movimiento mandibular). El papel de ambos determinantes es permitir el juego libre de la musculatura y ésta con su acción, aportar las fuerzas para realizar las funciones de masticación, deglución, fonación, etc. Si cualquiera de ambos determinantes en el caso de los posteriores por patología articular, o en el de los anteriores por malposición dentaria anatómica o funcional, obligan a los músculos a trabajar en condiciones desfavorables de compensación, pueden provocar su respuesta exagerada con la posible aparición de hábitos parafuncionales (Bruxismo) [Slavicek (17)].
Estabilidad mandibular
El tercer determinante fisiológico a evaluar es la estabilidad mandibular. La estabilidad mandibular es el requisito básico para la función correcta de ambas ATM y de la musculatura. Si la mandíbula no es detenida por los dientes en la correcta posición condilar fisiológica a la altura adecuada no habremos conseguido ningún objetivo de tratamiento.
Imaginemos que tenemos un caso en que tras varios tratamientos laboriosos de prueba con férulas hemos conseguido una posición condilar terapéutica a la dimensión vertical adecuada. Este trabajo no servirá de nada si no va acompañado de una buena estabilidad mandibular.
La estabilidad mandibular debe serlo en sentido vertical cuando al cerrar los dientes paran el cierre y también en sentido horizontal o transversal cuando el número de contactos no sólo es el mismo en el lado derecho que en el izquierdo, sino que además en ambos lados tienen la misma intensidad.
La estabilidad mandibular es la suma de la estabilidad de todos y cada uno de los dientes, por lo tanto la estabilidad mandibular debe empezar por la estabilidad del propio diente. Para obtener una buena estabilidad oclusal, todos los autores están de acuerdo en que el diente debe recibir las cargas en la misma dirección que la de su eje longitudinal, es decir, la fuerza debe ser axial, que es la forma en la que los ligamentos periodontales están capacitados para recibir y absorber las fuerzas sin trauma.
Debido a la gran variedad en la forma de las arcadas dentarias y a las múltiples maneras en que puede efectuarse su interrelación, no deberíamos partir de un esquema preconcebido o estereotipado, pretendiendo que con ese esquema vamos a realizar el tratamiento óptimo de todos los pacientes. Lo mismo cabe decir con lo que respecta a la morfología de la cara oclusal, en la que dada la gran variabilidad morfológica junto con las inclinaciones, rotaciones y extrusiones, no se puede pretender que una cara oclusal con una morfología estereotipada sea la óptima para todas las situaciones en las que hay que armonizar la oclusión preexistente.
La Escuela Gnathológica para conseguir la máxima estabilidad de los dientes preconiza la relación de diente a diente y de cúspide a fosa tripodizando los contactos de las cúspides en las paredes de la fosa, [Thomas (18)] (Figuras 18 y 19), aunque el tiempo ha demostrado que gran número de pacientes se han adaptado a este esquema oclusal, de ninguna manera eso significa que éste sea el mejor para todos los pacientes. Basta recordar que la teoría gnathológica parte de dos principios o hipótesis falsas. La primera era considerar que la posición de RC era la más posterior, la mandíbula era empujada hacia atrás con fuerza, obteniéndose a veces relaciones de Clase II, y la segunda era creer que la relación de diente a dos dientes producía empaquetamiento. Si esto fuera cierto, dado que ésta es la oclusión que más comúnmente vemos en la naturaleza, todos tendríamos empaquetamiento, cuando realmente no es la norma sino es la excepción y se suele producir por ausencia o deficiencia en los contactos interproximales, discrepancia en altura de las crestas marginales, caries, etc.
Nosotros creemos que la oclusión habitual de diente a dos dientes y de puntos es la más estable y predecible, pero no a la manera gnathológica, sino como se ve en la naturaleza con las cúspides mesiolingual superior y distobucal inferior de molares tripodizadas en la fosa central y el resto de cúspides bipodizadas en las crestas marginales, perfeccionando las técnicas de encerado será fácil conseguir 9 puntos oclusales en un molar convenientemente distribuidos que aseguraría la estabilidad mesiodistal merced a los contactos en crestas marginales mesial y distal, y también en sentido bucolingual merced a los contactos a, b y c (Figuras 20 y 21) [Tanaka (19)].
 |
En ortodoncia aunque los objetivos de tratamiento no sean terminar los casos en RC, la única forma de tener el control del caso y de saber “dónde estamos y a dónde nos dirigimos” es trabajar con el caso montado en la posición de referencia de RC. De esa manera evitaremos las dobles mordidas, la permanencia de maloclusines funcionales, etc. Los objetivos en cuanto a estabilidad son los mismos que en la prótesis.
Tanto en ortodoncia como en prótesis sabemos que todos los contactos oclusales no tienen el mismo valor, mientras que la ausencia de algunos apenas repercutirá en la estabilidad, la falta de otros significa perder la estabilidad. Por orden de importancia los enumeramos, de mayor a menor: primero cúspides céntricas vestibulares inferiores, hasta el extremo de que con el solo apoyo de dichas cúspides la mandíbula sería estable. En segundo lugar, contacto de la guía anterior, sobre todo del canino, cuyo apoyo bilateral significa buena estabilidad, y en tercer lugar, las cúspides céntricas linguales superiores.
En nuestra ficha de análisis, en la columna de la izquierda registramos los dientes que establecen el contacto inicial en RC, así como la relación entre las vertientes en que tiene lugar el contacto, cuando en el articulador soltamos los tornillos que fijan la céntrica y llevamos los modelos a su MI, registramos la cantidad y dirección del movimiento, así como la relación entre los componentes vertical y horizontal del deslizamiento, cosa muy importante con vistas al pronóstico. Pero la decisión de tratamiento nos la dará el examen clínico, puesto que por lo dicho anteriormente sabemos que la no coincidencia de RC y MI no significa necesariamente inestabilidad. Son signos de INESTABILIDAD a nivel dental la aparición de facetas de desgaste, sensibilidad, migraciones, movilidad, etc., mientras que la oclusión muy INESTABLE estaría representada por los casos de oclusión traumática y los de inestabilidad ortopédica de una o ambas ATM (Figura 22).
 |
Guía anterior
La importancia de la guía anterior ha ido aumentando en los últimos años a medida que han perdido fuerza las teorías en las que la guía condilar era mandataria en cualquier tratamiento oclusal, [Hobo(20)]. Tenemos la satisfacción de ser pioneros entre los que a los dientes anteriores no sólo les pedimos una máxima representación estética y fonética sino que también les exigimos una máxima representación funcional, dirigiendo la mandíbula en todos los movimientos excéntricos y protegiendo con ello a los dientes posteriores de recibir fuerzas laterales. Esto nos llevó a desarrollar una filosofía y metodología en rehabilitación oral basada en el grado de acoplamiento de la guía anterior, en parte publicada en la Revista Oris, vol. 38, n.º 3, julio-agosto-septiembre 1988.
En nuestra ficha evaluamos la guía anterior desde el punto de vista geométrico y biomecánico, considerando que en RC deberían acoplar con contacto ligero los doce dientes anteriores. Una vez visualizado y registrado el acoplamiento en RC, a continuación llevamos los modelos a MI y comprobamos y registramos el grado de acoplamiento en ambas situaciones. Pero desde el punto de vista clínico lo que nos interesa saber es si la guía anterior es fisiológica, lo cual se dará en todos los casos en que la guía cumpla con las funciones que la caracterizan, a saber: cortar los alimentos, estética y fonética adecuadas, programar una buena función y proteger los dientes posteriores sin signos ni síntomas aparentes de patología (Figura 23).
Por el contrario, la guía anterior patológica impide o dificulta alguna o varias de las funciones que caracterizan a la guía anterior. Como representativas de la guía anterior patológica tenemos las maloclusiones morfológicas, maloclusiones funcionales o su combinación y como consecuencia, los efectos patológicos que nos permiten ver la guía anterior ya fracasada con la aparición de diastemas secundarios, migraciones o movilidad, y otras veces, en presencia de un buen periodonto, desgastes.
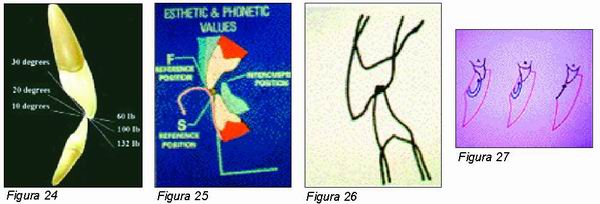
La guía anterior es la combinación de la guía incisal y ambas guías laterales (guías caninas). La bondad de la guía canina ha sido bien contrastada desde los estudios iniciales antropológicos de D»Amico (21), clínicos de Goldstein (22) y electromiográficos de Williamson (23), hasta nuestros días, pero no así el ángulo en que deben relacionarse ambos caninos, superior e inferior. Con respecto a esto, Weinbergen (24) alega que a mayor ángulo mayor carga y viceversa (Figura 24).
Mientras algunos autores —Laurizten (25), Lee (26)— creen que al aumentar el ángulo y la sobremordida se origina la relajación muscular, otros autores han observado que un gran número de pacientes no se adaptan a ese esquema, provocando el efecto contrario; hiperactividad muscular. Aconsejando seleccionar el menor ángulo capaz de asegurar la disclusión. Es aquí, en estas situaciones, donde el sentido común y la experiencia clínica tienen todo su valor para elegir el ángulo más adecuado en las distintas situaciones clínicas y modificarlo hasta contrastarlo durante el tratamiento provisional.
El tratamiento, como es lógico, unas veces es ortodóncico, otras protético y otras multidisciplinario. La metodología de diagnóstico y tratamiento en estos casos, se publicó en la revista Quintessence, vol, XV, n.º 1, enero 2002. Como bien podemos observar, el factor prioritario siempre es el acoplamiento correcto de los determinantes anteriores de la oclusión, basados en parámetros estéticos, fonéticos y funcionales [Pound (27)] (Figuras 25-27).
 |
Plano oclusal y curvas de compensación
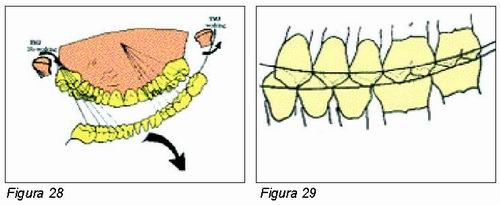
Para Stuart (28) tanto la curva de Spee como la curva de Willson son el resultado del movimiento condilar representado por su “espiral dinámica” (Figura 28), derivada del axioma geométrico que dice que “El aparato masticatorio es un sistema de doble control en el que la influencia del punto analizado es mayor cuanto más próximo se encuentra al control. Esta influencia origina que la sobremordida disminuya de delante hacia atrás originando una curva de Spee suave en el cóndilo de trabajo, y por el contrario, en el cóndilo de balanceo suceda el proceso inverso, permitiendo que las cúspides palatinas desciendan más de delante a atrás” (Figuras 29 y 30).
 |
 |
Andrews analizando las inclinaciones de cada diente, en los modelos, de los veinte casos más perfectos que encontró sin tener en cuenta los cóndilos ni las guías condilares, obtuvo unas curvas de compensación ligeramente diferentes a las de Stuart.
Para Dawson las curvas de Spee y de Willson resultan de situar a cada diente en la mejor posición de máxima resistencia. “El plano oclusal, cuando las inclinaciones, morfología y grado de entrecruzamiento son correctos, refleja una armonía con las estructuras faciales que lo convierten no solamente en una maravillosa obra de ingeniería sino también en una exquisita obra de arte” [Dawson (29)].
Más recientemente se ha publicado un trabajo de la Universidad de Insbruk, S. Kulmer (30), en el que las superficies guías de la oclusión son analizadas y cuantificadas en longitudes y grados, corroborando que las superficies guías adoptan una forma secuencial de delante a atrás.
Ligeras desviaciones del plano o de las curvas de compensación son compatibles con función y estética, siempre que permitan la función de la guía anterior (Figura 31). Los planos oclusales irregulares introducen prematuridades e interferencias incompatibles con una oclusión fisiológica.
Entre las causas más frecuentes de irregularidad del plano oclusal tenemos:
a) Ausencia de piezas y las consiguientes extrusiones, mesializaciones, rotaciones, etc.
b) Maloclusiones morfológicas.
c) Hábitos parafuncionales.
d) Síndrome de Kelly.
e) Asimetrías.
f) Patología articular.
Conclusiones
1.ª Para restaurar la función oclusal se pueden seguir distintas escuelas o filosofías, pero el objetivo de conseguir una oclusión fisiológica y estable a largo plazo sólo se dará cuando los tratamientos restauradores, ortodóncicos o combinados sean compatibles con los determinantes fisiológicos de la oclusión.
2.ª El análisis de dichos determinantes y la aplicación de los principios fisiológicos básicos evitan sobretratamientos, simplifican y racionalizan las técnicas y hacen que los tratamientos sean más predecibles.
3.ª En la ficha de análisis oclusal del Dr. Ferrer que presentamos en este artículo, los determinantes fisiológicos de la oclusión son evaluados desde el punto de vista geométrico y clínico simultáneamente, lo cual nos permite tener una mayor precisión en el diagnóstico y tratamiento de los problemas oclusales.
Bibliografía
1. Posselt U. Fisiología de la Oclusión y Rehabilitación. Edit. Beta, 1964.
2. Andrews LF. The six keys of the occlusion. AJO 1972, 62: 296-309.
3. Roth RH. Gnathologic Considerations for Orthodontic Therapy. Chapter 37 of Science and practice of Occlusion by Charles McNeil.
4. De Boever JA, Adriaens PA. Oclusal relationship in patients with pain-dysfunction symptoms in the temporomandibular joint. J. Oral Rehab. 10: 1, 1983.
5. Hanson Tore, Willemhonee, Jules Hesse, Vicente Jiménez. Disfunción Craneomandibular. Edit. Praxis S.A., 1988.
6. Okeson JP. Fundamentals of occlusion and temporomandibular Disorders. The C.V. Mosby Com, 1985.
7. Gysy A. Studies on the leverage problem of the mandible. Dent, Dig 1921; 27; 74-84, 144-150, 203-208.
8. Korioth TWP. Finite Element Modeling of Human Mandibular Biomechanics. Vancouver; Univ. Of Brithish Columbia, 1992.
9. Spear Frank M. Chapter 31 and 32 of Science and practice of Occlusion. by Charles MacNEill, Quintessence books.
10. Ferrer Ferrer JL, Syllabus I. Oclusión y Rehabilitación Oral.
11. Stuart CE. Oral Rehabilitation and Occlusion. University of California.
12. Ramfjord SB. Occlusion. Phifa. 1966, WB Sanders Co.
13. Guichet Niles F. Occlusion. 2.ª edición. Denar Corporation.
14. Farrar WB. A clinical outline of temporomandibular Joint, Diagnosis and Treatment Normandie study group for TMJ dysfunction. Montgomery Alabama, 36199 USA
15. Ferrer Ferrer JL, Syllabus IV. Oclusión y Rehabilitación Oral.
16. Burnett CA, Cliford TJ. Closest speaking space during the production of sivilant sounds and its value in establishing the vertical dimension. J. Dent. Res 1993; 72; 964-967.
17. Slavicek R. Les principes de l»Oclusion. Rev. Orthoph Dentofacial, 449-490; 1983.
18. Thomas. Sillabus of waxing thecnique.
19. Tanaka. Curso de Oclusión en cerámica.
20. Hobo S, Takayama H. Re-evaluation of the condilar path as the reference for occlusion. Journal of Gnathology, Vol. 14, Number 1, 1995.
21. D»Amico. Functional Occlusion of the natural Teech of man. J. Prosthet. Dent II: 899,1961.
22. Goldstein GR. The relationship of canine protected occlusion to a Periodontal Index. Journal of Prosthetic Dentistry, March 1979.
23. Williamson EH. Centric Relation, A comparison of muscle determined position and operator guidance. Amer. J. Of Orthodontics 77: 133-145, 1980.
24. Weinberg LA, Kruger B. A comparison of implant prosthesis loading with four clinical variables. Int. J. Prosthodont, 1995 Oc; 2(5): 421-433.
25. Laurizten. Atlas of occlusal analysis. Johnson Publishing Co, Boulder Colorado.
26. Lee R. Esthetics and its relation to function. In: Rufenacht CR (ed.). Fundamentals of esthetics, Chicago, Quintessence, 1990: 137-183.
27. Pound E. The mandibular movements of speech and their seven related values. J.S. Calif. Dent. Assn Vd. XXXIV; September 1966.
28. Stuart C. The rationale of Organic Occlusion. Clasic article the Journal of Gnathology, Vol. 5 Num.1 69-73; 1986.
29. Dawson PE. Evaluation, Diagnosis and treatment of Occlusal problems. St. Louis, C.V. Mosby Co, 1974.
30. Kulmer S, Rucicka B, Niderwanger A, Moschen I. Incline and length of guiding elements in untreated naturally grown dentition. J. Of Oral Rehabilitation, 1999, 26; 650-660.




Excelente artículo. Me ha ayudado mucho.