Doctor en Medicina y Cirugía.Fellow European Board Oral Surgery / Dr. Abdul Nasimi. Odontólogo. Máster en Implantología Oral / Dra. M.ª Teresa Pascua García.Odontólogo.Madrid.
Introducción
Con la estandarización de los tratamientos con implantes en la década de los 90, la evolución de los requerimientos de los pacientes, y el conocimiento de la fisiopatología periimplantaria ha impulsado el desarrollo de la Implantología, que ha conducido hacia la aparición de tratamientos más eficaces y rápidos.
Una de las “estrellas” de estos tratamientos ha sido la introducción de las técnicas de carga y/o función inmediata en Implantología, que han revolucionado la concepción de los planes de tratamiento convencionales. Pese a que en los primeros momentos el consenso no se pudo alcanzar, en la actualidad ya hay conceptos lo suficientemente claros y actualizados que nos permiten indicar esta técnica de una manera precisa.
La eficacia de los tratamientos radica para los pacientes no sólo en la función, sino en la consecución de una estética lo más perfecta posible. Para ello, el desarrollo de nuevos sistemas de implantes y nuevas herramientas de planificación, así como técnicas quirúrgicas mínimamente invasivas, de tipo cirugía guiada, pueden ser fundamentales para conseguir los objetivos funcionales y estéticos que se demandan a la moderna Implantología. Por todo ello, creemos que hay tres preguntas fundamentales a la hora de aplicar estas técnicas:
— ¿Son las técnicas de implantes con función inmediata apropiadas para su uso en clínica?
— ¿Qué factores influyen para conseguir un resultado predecible?
— ¿Cuál es la técnica adecuada?
En el presente trabajo, vamos a contestar a estas tres preguntas a la vez que presentaremos la técnica empleada por nosotros para la resolución de estos casos de una manera sistematizada, reproducible y fiable.
 1. Evidencia clínica de los resultados obtenidos en los tratamientos realizados con carga inmediata sobre implantes
1. Evidencia clínica de los resultados obtenidos en los tratamientos realizados con carga inmediata sobre implantes
La evidencia científica de éxitos clínicos, similares a la tasa de éxitos en Implantología convencional, es la primera premisa a considerar en el estudio científico previo. Siguiendo este criterio, se deben realizar dos fases: en primer lugar la revisión bibliográfica adecuada y posteriormente, la valoración de los resultados basados en las evidencias científicas (1).
Ya en 1986, Babbush (2) señala un 88 por ciento de éxitos en un total de 1.739 implantes cargados consecutivamente. Desde entonces, numerosos estudios (3, 4, 5, 6), han presentado series con buenos resultados en carga inmediata, superponibles a la técnica convencional descrita por Branemark (7).
El estudio realizado por Gapski et al. en 2003 (1) se basa en la revision de los artículos publicados durante los últimos 20 años sobre la carga inmediata en implantes, analizando ventajas y desventajas. Se revisaron los factores que pueden influir, según visto en los diferentes trabajos, realizando un metaanálisis de ellos, y se consideraron como tales:
• Selección de los pacientes.
• Calidad y tipo de hueso.
• Estructura y tipo de implante.
• Habilidad quirúrgica.
• Estabilidad primaria y control oclusal.
En las conclusiones que extraen, establecen que si bien en varios estudios se ha demostrado la predictibilidad y viabilidad de la técnica, e incluso se han desarrollado técnicas específicas para algunos casos, la mayoría de los artículos se han basado en datos retrospectivos o en caos sin control, y faltan estudios y seguimientos a largo plazo. Aun así, las localizaciones anatómicas, los diseños de los implantes y las normas protésicas restrictivas tienen influencia clave para el éxito de los tratamientos con carga inmediata.
Según estos autores, son aún necesarios estudios aleatorios, prospectivos longitudinales, antes de un uso más extenso del concepto de carga inmediata.
Nosotros no compartimos completamente las conclusiones de este estudio, pero sí la opinión acerca de que se realicen los estudios prospectivos normalizados y la objetivización de los factores influyentes en el soporte de las cargas de los implantes.
 2. Factores determinantes para el éxito de la carga inmediata en Implantología
2. Factores determinantes para el éxito de la carga inmediata en Implantología
Tal y como se ha señalado en el apartado anterior, y en base a lo señalado en el artículo de Gapski et al. (1), consideramos que los factores a estudiar son:
— Paciente sin alteraciones sistémicas que alteren cicatrización.
— Calidad idónea del hueso.
— Morfología y superficie adecuadas del implante.
— Técnica quirúrgica.
— Estabilidad primaria del implante.
— Factores oclusales correctos.
1. Factores del paciente
Desde el punto de vista de la selección del paciente, resulta evidente, al igual que en las demás técnicas de Implantología, la necesidad de que no haya enfermedades sistémicas que puedan alterar la cicatrización ósea, tales como diabetes, hiperparatiroidismo, inmunodeficiencias, alcoholismo, tabaco, osteoporosis…(8)
En general no se deben considerar candidatos a realizar tratamientos con técnicas de carga inmediata en aquellos pacientes que tengan alteraciones de la microcirculación o, en general, de la cicatrización ósea, así como del metabolismo fosfocálcico, o en pacientes que no vayan a tolerar, desde el punto de vista psicológico, el tratamiento, ya que la colaboración del paciente es en este caso fundamental a la hora de realizar el adecuado seguimiento. Por otra parte, será fundamental en estos casos el proporcionar una información adecuada y lo más completa posible sobre los beneficios y complicaciones de ellas, así como de la evolución y repercusiones económicas del caso.
 2. Factores óseos
2. Factores óseos
La bibliografía tradicional ha señalado siempre cómo los huesos tipo I-III son los que mayor porcentaje de éxitos tienen en la Implantología convencional (9, 10).
De todas maneras, casi todos los estudios publicados han demostrado la existencia de un hueso histológicamente normal en los implantes que han tenido una buena respuesta a la carga inmediata.
El trabajo de Schenk y Hunziker (11) señala, además, un mejor ajuste mecánico de los huesos con porosidad menor del 10 por ciento frente a aquellos que alcanzan porosidades del 80-95 por ciento.
De todos los datos extraídos, la conclusión de Jaffin (12) es la de que el hueso debe tener una celularidad y volumen adecuados, y conectando con las conclusiones de Gapski (1), no vemos una relación entre la densidad de hueso —considerada según la clasificación de Lekhom y Zarb (13)— y los tiempos clásicos de cicatrización.
Es evidente que no es posible objetivar con una exploración radiológica tipo TAC la densidad exacta del hueso, y por ello establecemos la necesidad de conocer la densidad ósea de forma objetiva, para lo que emplearemos técnicas digitales basadas en el análisis matemático de los datos, expresando los resultados en unidades Hounsfield (HU), mediante aplicaciones informáticas específicas para la planificación y diagnóstico en Implantología.
3. Factores del implante
Fundamentalmente, van a depender de dos puntos a considerar: morfología y superficie del implante.
3.1. Morfología del implante
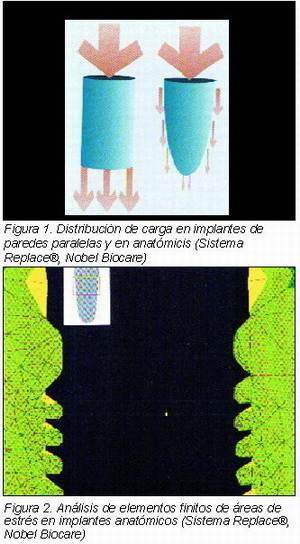
Los sistemas convencionales de implantes de paredes paralelas tienden a concentrar las cargas en la porción más apical, lo que unido a la morfología del cuello implantario, hace que se generen zonas de estres en el extremo cervical, y conducen a una pérdida ósea temprana periimplantaria (14).
De esta manera, y según lo descrito por Bowen (14) y Whorle (15), el implante que evite estos problemas debe cumplir las siguientes características:
• Diseño cónico, con disminución del diámetro en sentido cervico-apical.
• Paso de rosca decreciente, con roscas no cortantes en la porcion apical, con el fin de comprimir el hueso.
• Longitudes y diámetros adecuados, que permitan adaptarse a la mayoría de situaciones anatómicas.
• Simplicidad quirrgica.
3.2. Superficie del implante
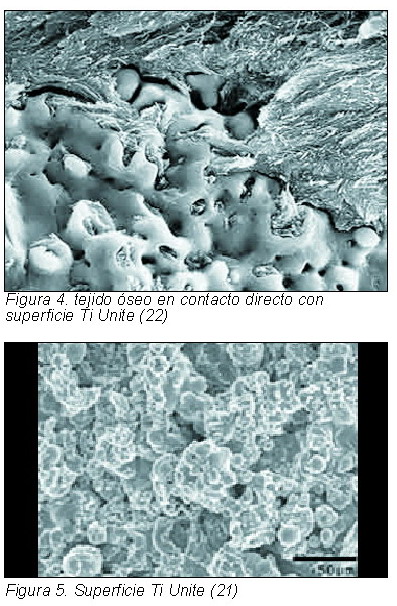
Numerosos estudios han demostrado que la aposición de hueso se produce en un mayor porcentaje en implantes que tienen una superficie rugosa, en comparación con los mecanizados (16-18), de forma tal que existe una correlación entre los valores de rugosidad y el contacto hueso-implante (19). Estos estudios fueron, finalmente, refrenados por el trabajo de Lazzara (20), que demuestra un significativo incremento de la unión hueso- implante cuando se usan superficies rugosas.
Si, además, tenemos en consideración que el aumento temprano de la aposición ósea alrededor del implante incrementa su estabilidad primaria (17), resulta evidente el señalar cómo la superficie del implante debe ser rugosa, a fin de favorecer tanto la evolución posterior del implante como la estabilidad primaria del mismo.

Múltiples superficies rugosas son utilizadas con aprobación de la FDA para la carga inmediata en Implantología, pero, a nuestro juicio, la superficie Ti Unite tiene una serie de propiedades que la hacen ser de elección para la realización de este tipo de tratamientos:
Por una parte, se trata de una superficie pura de óxido de titanio, sin que en su elaboración intervengan otra serie de factores que puedan contaminar el campo, al elaborarse esta superficie mediante una técnica de oxidación anódica (16).
Por otra parte, la rugosidad y microporosidad así como la superficie desarrollada es la ideal, de forma tal que los estudios de torque y RFA realizados obtienen los mejores valores (21).
Finalmente, se ha objetivado la perfecta tolerancia de los tejidos blandos en la superficie de los implantes Ti Unite, ya que el epitelio de unión se fija a través de las hemidesmosomas a la superficie porosa de modo muy similar a como se une a los dientes naturales (22), y esto favorece el mejor eje de inserción de la fijación.
Pese a todo esto, también otras superficies, RBM, RBT, HA, SLA, han obtenido autorización ADA y han sido publicadas múltiples referencias en las que se demuestra su éxito en procedimientos de carga inmediata.
4. Técnica quirúrgica
La técnica a emplear ha de reunir una serie de cualidades: simple, atraumática y sencilla. Desde hace mucho tiempo se ha considerado que uno de los factores que más influyen en los fracasos de cualquier técnica quirúrgica es la experiencia del cirujano y la complejidad del procedimiento como tal.
En cuanto a la experiencia y habilidad del cirujano, sólo una adecuada y sólida formación, así como la necesaria experiencia, consiguen minimizar este factor.
En cuanto al procedimiento, hay varios puntos que se pueden redefinir con el fin de que la técnica sea lo menos compleja posible:
Un sistema de fresado adecuado, efectivo y lo menos traumático posible: en este aspecto las fresas de diámetro creciente, tanto espiroideas como de cuatro palas, demuestran su eficacia frente a las convencionales de paredes paralelas, al facilitar la refrigeración y el corte menos traumático que evita microfracturas durante la preparación del neoalveolo y favorece la compactación del tejido óseo, al ser compatible su uso a mayores velocidades que las convencionales y con menor fuerza de torque (11, 23).
Una técnica fácil de reproducir y de realizar con secuencia rápida y sencilla: no es necesario el uso de complejos sistemas direccionales ni múltiples marcas de profundidad, ni caprichosos cambios de velocidad o torque.
Evitar el uso de conectores protésicos sofisticados: tanto los sistemas de pilar UCLA directo como los implantes de una sola pieza con el pilar unido son plenamente válidos, si bien estos únicos pueden ser de elección por la mayor complicidad y simplicidad.
Evitar las disecciones amplias: cirugía mínimamente invasiva, bien directa, o mediante el uso de técnicas de cirugía guiada o realizando implantes inmediatos postextracción, para evitar los colgajos amplios que generan una mayor morbilidad quirúrgica.
En conclusión, la planificación de estos casos es fundamental, y debe realizarse con todos los medios a nuestro alcance, y ser lo más exhaustiva posible, a fin de emplear una técnica directa, inmediata y atraumática. Pretendemos en estos casos una mínima manipulación tisular y anatómica que evite la reparación de estructuras, disminuya la necesidad de cicatrización de los tejidos y permita la inmediata función tanto de estructuras nuevas (recuperadas) como de estructuras previamente lesionadas.
 5. Estabilidad primaria del implante
5. Estabilidad primaria del implante
Tal vez sea la estabilidad primaria del implante el factor clínico inmediato más importante para valorar la eficacia del tratamiento. De una buena estabilidad primaria depende la inmediata función, e incluso la función a medio plazo, si bien tan importante será para ella la densidad inicial del hueso, como la celularidad del mismo.
Esta estabilidad primaria es el factor fundamental para evitar la aparición de tejido fibroso interpuesto (24), de tipo reparativo o cicatricial, que unido a las cargas que vaya a soportar, podrá conducir a una fibrointegración del implante, o a un bajo índice de contacto hueso- implante, o al fracaso incipiente del mismo.
En cuanto a la superficie del implante, está suficientemente documentado que una rugosidad media de la superficie de unas pocas micras confiere una mayor fijación ósea que otras superficies más rugosas (26) y, además, el aumento temprano de la aposición ósea alrededor del implante, en el caso de que se utilicen superficies rugosas, incrementa su estabilidad primaria (17).
En cuanto a la morfología, tanto los implantes de tipo anatómico como la existencia de un paso de rosca decreciente, con roscas no cortantes en la porción apical, con el fin de comprimir el hueso, favorecen una mayor estabilidad del implante, al producir este un efecto osteotomizante (14).
La técnica juega un papel decisivo en la estabilidad del implante: tanto la pericia del cirujano como la precisión del sistema de fresado son básicos para el correcto ajuste del implante al lecho receptor. Tampoco debe producirse un ajuste excesivo con demasiada presión en las paredes del alveolo, ya que se podría producir un cuadro de isquemia que impediría la cicatrización del hueso periimplantario.
La densidad y calidad del hueso es, finalmente, el factor que más influirá en esta estabilidad primaria: un implante insertado en áreas de hueso compacto tendrá una mayor estabilidad inicial, y será más capaz de soportar las fuerzas masticatorias (1). Por otro lado, los análisis RFA demuestran que los implantes con buena estabilidad inicial la mantienen 3-4 meses tras su puesta en función (25).
En conclusión, parece que es más importante la estabilidad primaria de los implantes para su carga inmediata que su ubicación desde el punto de vista anatómico (1). De esta forma, no aconsejamos la carga inmediata en implantes que no tengan la estabilidad deseada en función de las especificaciones del sistema que se emplee.
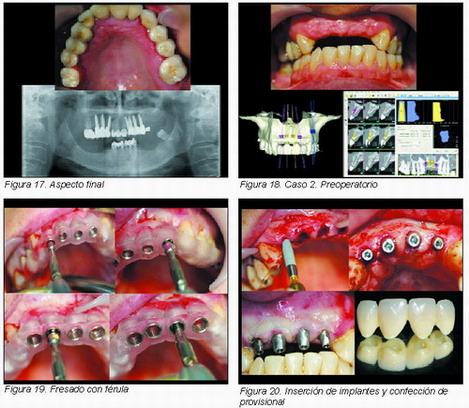
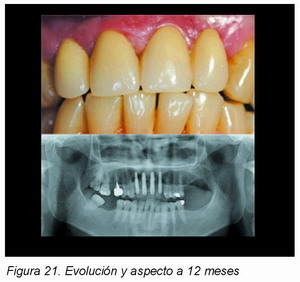
3. Procedimiento clínico
Así explicado, el procedimiento clínico que empleamos, se puede dividir en varias fases:
1. Planificación convencional con férula radiológica y CT
Realizamos el montaje clásico en articulador, y el correspondiente encerado diagnóstico, tras lo que se elabora la férula que se empleará en el estudio radiológico, siempre con tomografía axial computerizada.
2. Análisis y planificación mediante herramientas informáticas adecuadas (Im plametric, BTI Scan, Simplant, etc.)
El análisis objetivo de los datos obtenidos y la ubicación ideal de los implantes, sólo se puede realizar mediante aplicaciones informáticas que puedan ofrecer una idea exacta de la calidad ósea y del área ideal de inserción de implantes. Por otra parte, estas aplicaciones son las que permiten la transferencia de la planificación para la realización de las adecuadas guías quirúrgicas.
3. Realización de las guías quirúrgicas adecuadas
Mediante el uso de técnicas estereolitográficas o de otros tipos, se realizan guías tanto de soporte dentario como mucoso o mixto. Evidentemente, las de soporte óseo no tienen indicación cuando lo que se pretende realizar es una técnica mínimamente invasiva.
4. Comprobación y realización de técnica quirúrgica mediante el protocolo adecuado
Realizamos la intervención mediante el protocolo que indica el sistema específico de implantes, y con las fresas propias y adecuadas.
5. Fijación del implante con la adecuada presión (35- 45 N/cm)
Esta presión es la adecuada para la carga inmediata en Implantología y se debe comprobar mediante un dinamómetro adecuado (27).
6. Inserción de prótesis convencional provisional (acrílica)
Se procede a insertar la prótesis inmediatamente postquirúrgica, o en un periodo de tiempo máximo de 48 horas a fin de no interferir en los procesos de cicatrización ósea.
Conclusiones
Los procedimientos de cirugía guiada en Implantología pueden ofrecer importantes ventajas en aquellos casos en los que la objetivización de la planificación y factores óseos juegan un factor decisivo.
Los procedimientos de carga inmediata tienen un elevado porcentaje de éxitos, siempre y cuando se cumplan los requisitos adecuados y la planificación sea exhaustiva.
La indicación de las técnicas de cirugía mínimamente invasiva o guiada no es absoluta, y los casos en los que el cociente riesgo/ beneficio sea favorable han de ser cuidadosamente evaluados y planificados, siempre con la suficiente experiencia por parte del implantólogo.
Agradecimientos
Al laboratorio Implantechnics de Madrid, por la realización de los trabajos de prótesis de este artículo, y al Laboratorio Avila Mañas de Madrid, por la confección de las guías radiológicas de estos casos.
Correspondencia
Dr. Antonio Bowen Antolín
Clínica Bowen
C/ Santa Engracia, 135
Madrid 28003
www. clinicabowen. com.
Bibliografía
1. Gapski R, Wang H-L, Mascareñas P, Lang NP. Critical rewiev of inmediate implant loading. Clin. Oral. Impl. Res 14, 2003; 515-527.
2. Babbush CA, Kent, JN, Misiek DJ. (1986). Titanium plasma-sprayed (TPS) screw implants for the reconstruction of the edentulous mandible. Jornual of Oral and Maxillofacial Surgery. 44: 274-282.
3. Piattelli A, Corigliano, M, Scarano A, Costigliola G and Paolantonio M (1998). Inmediate loading of titanium plasma-sprayed implants. An histologic analysis in monkeys. Journal of Periodontology. 69: 321-327.
4. Piattelli A, Paolantonio M, Corigliano M and Scarano A (1997 b). Inmediate loading of titanium plasma-sprayed screw-shaped implants in man: a clinical and histological report of two cases. Journal of Periodontology 68: 591-597.
5. Salama H, Rose LF, Salama MNJ (1995). Inmediate loading of Bilaterally splinted titanium root- form implant in fixed proshodontics- a techique reexamined: two case report. Internacional Journal of Periodontics and Restorative Dentristry 15: 344-361.
6. Tarnow DP, Emtiaz S and Classi A (1997). Inmediate loading of threaded implants at stage I surgery in edentulous arches: ten consecutive case report with I to 5 years data. Internacional Journals of Oral Maxillofacial Implants. 12: 319 -324.
7. Branemark PI, Zarb, G and Albrektsson T (1985). Tissue-integrad prothesis, osseintegration in clinical dentistry. Chicago: Quintessence.
8. Bowen A, Vara JC, Sánchez Turrión A. Diagnóstico en Implantología en: Atlas Práctico de Implantología oral. Ediciones Pues, S. L. Madrid 2005.
9. Piattelli A, Corigliano M, Scarano A and Quaranta, M (1997 a). Bone reactions to early occlusal loading of two –stage titanium plasma –sprayed implant: a pilot study in monkeys. International Journal of Periodontics and Restorative Dentistry. 17: 162-169.
10. Misch CE (1999 b). Contemporary implant dentistry, 2nd edition. Chicago: Mosby.
11. Schenk R and Hunziker EB (1994). Histologic and ultrastructural features of fracture healing. In; Brigton: C. T.: Friedlander, G, and Lane, J. M, eds., Bone formation and repair, 117-147. Rosemont: American Academy of Orthopaedic Surgeons.
12. Jaffin RA, Kumar A and Berman CL (2000). Inmediate loading of implant in partially and fully edentolous jaws: a serie s of 27 cases reports. Journal of Periodontology. 71: 833-838.
13. Lekholm U, Zarb GA. Patient selection and preparation. In Branemark, P. I., Zarb, G. A., Albrektsson, T.: Tissue–IntegrateProstheses Osseointegation in Clinical Dentistry. Quintessenz. Berlin.
14. Bowen Antolín A. Implantes anatómicos. Gaceta Dental. 83: 70-85 1997
15. Whorle PS. The Sinergy of taper and diameteri enchancing the art and science of implant. Dentitry with the Replace Implant System. J. Dent Symp. 4: 48-52. 1997.
16. Kasemo B, Lausmaa J. Metal Selection and Surface Characteristics. In: Prediction in Tissue-Integrated Prostheses Brånemark, Albrektsson, Zarb 1985, pág. 112.
17. Cochran DL (1999). A comparison of endosseous dental implant surfaces; State of the art review. Journal of Periodontology. 70: 1523-1539.
18. Wennerberg A. On surface roughness and implant incorporation. Thesis Gotemburgo, Suecia. Goteborg Universikty 1996.
19. Buser D, Schenk RK, Steinemenn S, Fiorellini JP, Fox C.H and Stich (1999). Influence of surface characteristic on bone integrationof titanium implants. A histomorphometric study in miniature pigs. Journal of Biomedical Materials Research 25: 889-902.
20. Lazzara R, Testori T, Trisip P, Porters. A human analysis of essteotite and machined surfaces using implants with two opposing surface. Int. J. Periodontic Restorative Dent 1999; 19: 117-129.
21. Sennerby L & Miyamoto I. Torque de inserción y análisis RFA de implantes TiUnite y SLA Applied Osseointegration Research 2000.
22. Glauser R, Schüpbach P, Gottlow J, Lundgren AK, Ruhstaller P, Hämmerle CHF. Soft tissue barrier at non-submerged one-piece micro-implants with different surface topography retrieved from humans. Presentación de póster: 12ª reunión anual de la Academia Europea de Osteointegración, 9-11 de octubre de 2003, Viena.
23. Yacker MJ and Klein M. (1996). The effect of irrigation on osteotomy depth and bur diameter. International Journal of Oral and Maxillofacial Implants. II: 634-638.
24. Adell R, Lekholm U, Rockler B and Branemark PI. (1981). A 15 years study of ossintegrated implants in the treatment of the edentulous jaw. International Journal of Oral Surgery 10: 387-416.
25. Friberg B, Senneby L, Linden B, Grondahl K and Kekholm U. (1999) Stability measurements of one- stege Branemark implant during healing in mandibles. A clinical resonance frecuency analysis study. International Journal of Oral And Maxillofacial Surgery. 28: 266 -272.
26. Wennerberg A. On surface roughness andd implant incorporation. Thesis. Gotemburgo, Suecia. Göteborg University. 1996.
27. Manual de procedimiento clínico. Nobel Direct. Nobel Biocare. Suecia. 2004.



