Resumen
Este artículo les presenta los diferentes aspectos de la anestesia transcortical. Empezando con los factores de fracaso de las anestesias clásicas, se presentan a continuación el principio de la anestesia transcortical así como los diferentes instrumentos disponibles para practicarla. Finalmente se analiza el protocolo desde la realización de la anestesia transcortical hasta los resultados pasando por la elección de la solución anestésica.
Introducción
Según Stanley F. Malamed (3), el referente en anestesia dental en Estados Unidos, “basta con alcanzar el nervio con el producto anestésico y la supresión del dolor está asegurada”.
Nosotros agregamos: ¡siendo la única dificultad alcanzar el nervio!
En efecto, este mismo autor indica que “la anestesia del nervio mandibular parece ser la más frustrante, con el índice más alto de fracasos clínicos (aproximadamente del 15 al 20 por ciento), incluso cuando se realiza adecuadamente”.
¿Debemos deducir que un 15 o un 20 por ciento de fracasos constituye un resultado normal y que deberíamos estar satisfechos con él (y también nuestros pacientes)?
Para nosotros, estos fracasos son factores de estrés, también para el paciente por supuesto, que pueden conllevar una pérdida de confianza por su parte.
Las causas de estos fracasos son múltiples; ¿cuáles son?
Algunos factores están relacionados con el facultativo: inexperiencia, mala técnica (pero la descripción de seis técnicas de anestesia troncular mandibular es indicativa de esta dificultad: si una sola técnica funcionara seguro, eso se sabría), una elección incorrecta de la molécula analgésica (cantidad, concentración en vasoconstrictor, según la patología encontrada). Otros están relacionados con la anatomía: inervación cruzada en la región incisiva, inervación accesoria de la región mandibular posterior (nervios lingual, bucal, milohioideo, etc.), variabilidad de las referencias anatómicas (el facultativo debe depositar la solución anestésica a menos de 1 mm del nervio que quiere alcanzar).
Y por último, otros están ligados con la zona: inflamación pulpar o periapical.
Para paliar todos estos fallos, proponemos el uso, como primera intención sistemática, de la anestesia transcortical.
En Francia, la última edición de la obra de Gaudy (2005) (1) sólo habla de la anestesia intraósea como de una técnica complementaria; pero la descripción de la técnica y de los materiales que permiten su aplicación está muy desfasada y no tiene en cuenta los avances en la materia: se habla de Stabident, pero se pasan por alto el X-tip y el Quicksleeper. De igual manera, la revisión de la literatura no menciona los trabajos más recientes.
En Estados Unidos, muchos autores coinciden en alabar sus méritos como “técnica de complemento”. “El entusiasmo por la inyección intraósea ha renacido estos últimos años”, se congratula Stanley Malamed. Pero no se atreve a llevar el razonamiento hasta el último término y utilizar esta técnica desde el primer momento. Esto es lo que nosotros llevamos cuatro años haciendo.
Principio de la anestesia intraósea
La anestesia transcortical consiste en hacer llegar la solución anestésica al hueso esponjoso que rodea al diente o los dientes que se van a tratar, de manera que se obtenga una anestesia del hueso, de la encía, de los dientes (tejido pulpar) en la zona de inyección, suprimiendo así las causas de fracaso de las demás técnicas anestésicas, en particular de la troncular, ya que:
— Se aproxima al máximo al diente que se va a tratar.
— Es una técnica sencilla, reproducible, aplicable en una inmensa mayoría de casos, de rápida administración (menos de 3 minutos, todo incluido, para poder comenzar el tratamiento), sin tiempo de latencia, sin los inconvenientes de las otras técnicas.
— Es eficaz sea cual sea la patología encontrada y totalmente indolora, siempre que se realice adecuadamente, respetando las reglas que vamos a exponer.
La anestesia transcortical combina las ventajas de las anestesias intraligamentaria e intraseptal (efecto inmediato, sin entumecimiento de los tejidos blandos) sin presentar sus inconvenientes (penetración difícil, inyección difícil; fuga de líquido anestésico, que puede suponer un fracaso de la anestesia; imposibilidad de utilizar un vasoconstrictor a 1:100.000 o 1:80.000 para evitar los riesgos de necrosis. Y por último, estas dos técnicas, desaconsejadas en el tejido periodontopático, a menudo causan una artritis postoperatoria.
Materiales que se pueden utilizar para realizar la anestesia transcortical
En Francia están disponibles:
— El sistema Stabident (Figura 1), que presenta un perforador que se monta sobre un contraángulo, un manguito guía cónico que permite insertar una aguja —8 mm/40:100 (27G)— con el fin de realizar la inyección manualmente en la perforación ósea.
— El sistema X-Tip (Figura 2), que se compone por un perforador (que se monta sobre un contraángulo), equipado con un manguito guía que permanece en el hueso una vez efectuada la perforación; después se retira el perforador dejando el manguito guía en su sitio y se procede manualmente a la inyección intraósea, mediante una aguja de 8 mm de 40:100 (27G).
— El sistema Quicksleeper (Figura 3), que permite, gracias a un único instrumento, realizar la anestesia mucosa, la perforación ósea mediante la aguja en rotación y la inyección controlada, tanto en velocidad (curva de inyección lenta programada) como en empuje (posibilidad de alcanzar 25 kg).
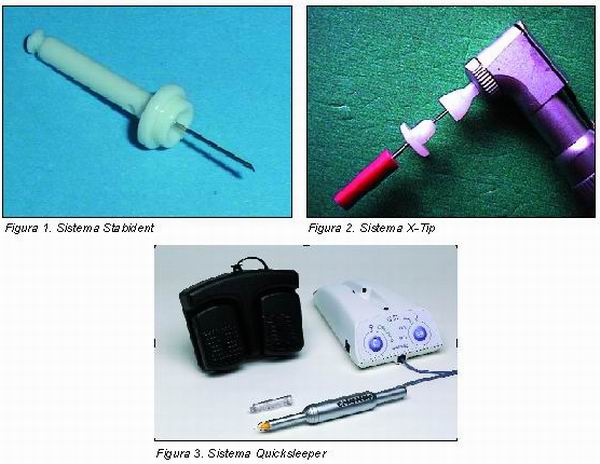 |
Por nuestra parte, después de haber probado los tres sistemas, hemos elegido utilizar el QuickSleeper, porque nos ha parecido el más sencillo de utilizar y porque, accesoriamente, desde nuestro punto de vista, permite la realización de todas las anestesias, no sólo las anestesias transcorticales, sino también las tronculares con aspiración automática, las intraseptales e intraligamentarias, las anestesias por infiltración y las anestesias palatinas sin dolor, gracias a una curva de aceleración de la inyección controlada electrónicamente.
Realización de la anestesia transcortical
Se trata de una secuencia de acciones simples pero precisas, que permiten que el paciente no sienta dolor en ningún momento.
Conviene realizar un análisis radiológico que permitirá apreciar la calidad y el volumen del hueso interdental disponible.
La anestesia transcortical se practica en tres etapas:
— Primera etapa: anestesia mucosa. Se realiza casi siempre en la encía adherida, por infiltración, sin anestesia tópica (la cual necesita una aplicación de dos minutos por lo menos y tiene efectos inconstantes), incluso en niños, en 30 segundos, sin dolor; el bisel de la aguja debe estar situado en posición plana sobre la mucosa, la inyección se debe realizar lentamente (de ahí el gran interés en el sistema de inyección controlada del QuickSleeper).
La anestesia mucosa se consigue en el momento que aparece una mancha blanca.
Esta anestesia mucosa proporciona la anestesia de la mucosa y del periostio subyacente.
— Segunda etapa: La perforación de la cortical ósea se efectúa a 2 o 3 mm de la línea de los cuellos anatómicos (Figura 4). En el maxilar, podemos situarnos entre 2 y 10 mm de la línea de los cuellos, en la vertical exacta del medio de la papila interdental. La perforación se efectúa siempre en perpendicular a la superficie de la cortical, y debe ser lenta para evitar cualquier calentamiento del hueso (Figura 5).
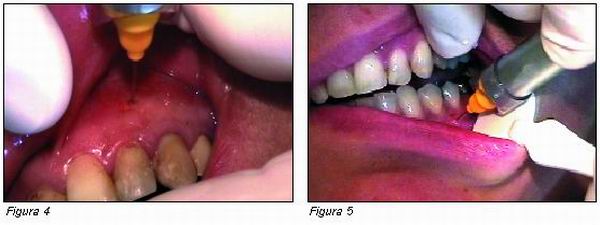 |
También aquí, el QuickSleeper demuestra todas sus ventajas, ya que la rotación de la aguja, que permite atravesar la cortical, se realiza de manera discontinua, gracias al control electrónico del sistema de perforación.
No es conveniente, para ganar tiempo, apresurarse al perforar la cortical. Esta perforación debe ser totalmente indolora, ya que la cortical ósea no está inervada.
Una sensación de “clic”, muy similar a la de la penetración de una fresa en una cámara pulpar, normalmente señala que se ha atravesado la cortical y que la aguja se encuentra en el hueso esponjoso.
— Tercera etapa: la inyección de la solución anestésica, que se puede preceder de una leve retirada de la aguja para dejar al anestésico espacio para la difusión. Se debe efectuar con mucha lentitud: por ejemplo, por cada medio cartucho de anestésico, 45 segundos aproximadamente.
Una vez depositadas la aguja y la jeringa en lugar seguro, el acto clínico puede comenzar de inmediato.
Elección de la solución anestésica
La elección de la solución anestésica en función de su concentración en vasoconstrictor es un factor importante para el éxito.
Nos hemos acostumbrado, durante nuestros estudios, a temer el uso de la adrenalina en anestesia dental; consideramos que esta cuestión se analizó de una vez por todas en el artículo de consenso publicado en 2003.
Nosotros preconizamos una solución que contiene 1:200.000 de adrenalina para tratar los dientes asintomáticos (tratamientos conservadores) y para la extracción de los dientes sin problemas periodontales.
Se administrará una solución con una dosis de 1:100.000 ó 1:80.000 de adrenalina para tratar las pulpitis, extraer los dientes infectados, o bien cada vez que se desee aumentar la duración y la eficacia de la anestesia, disminuyendo las cantidades inyectadas.
La inyección de 1/4 cartucho de lidocaína al 2 por ciento con 1:80.000 de adrenalina (correspondiente a la cantidad total de 9 microgramos de anestésico asociados a 5,75 microgramos de adrenalina) permite obtener el mismo efecto anestésico que la inyección de un cartucho de articaína al 4 por ciento con 1:200.000 de adrenalina (o sea, 72 microgramos de anestésico con adición de 9 microgramos de adrenalina); es decir, para conseguir el mismo efecto anestésico, se ha disminuido la toxicidad por un factor 8.
Por supuesto, la adición de adrenalina va a comportar un aumento pasajero del ritmo cardiaco y respiratorio, pero los parámetros vuelven a la normalidad en menos de 4 minutos. Conviene tener presente que en un adulto la producción endógena de adrenalina ronda los 0,014 mg por minuto, que es aproximadamente la cantidad de adrenalina contenida en un cartucho con una dosis de 1:100.000 de adrenalina (0,018 mg).
Simplemente hay que advertir al paciente de esta posibilidad de taquicardia transitoria. El paciente que presenta problemas cardiovasculares corre un mayor riesgo por sus catecolaminas de origen endógeno que por la epinefrina exógena inyectada de manera adecuada, cuyos niveles no suelen ser clínicamente significativos.
Resultados de la inyección
Estudios radiológicos de la difusión del anestésico en un cadáver reciente muestran que medio cartucho se difunde en torno al punto de inyección, en mesial y en distal, de manera que, contrariamente a las ideas asumidas, no existe obligación de inyectar sistemáticamente en distal al diente que se va a tratar. En el interior de la caja ósea limitada por la cortical ósea, el líquido anestésico sigue el recorrido que oponga menos resistencia en el hueso esponjoso.
A título indicativo, en el maxilar, la difusión de la solución anestésica es de dos dientes en distal y de tres dientes en mesial.
En el maxilar, es posible anestesiar el grupo incisivo-canino con un cartucho inyectado entre el 11 y el 21 (Figura 6), ya que la sutura intermaxilar no es una barrera anatómica hermética a la difusión del anestésico; gracias a un punto de inyección entre el 5 y el 6 podemos obtener, según la cantidad de solución anestésica liberada, una anestesia que abarque de dos a seis dientes, desde el canino hasta el segundo molar.
En la mandíbula, la difusión del anestésico será aproximadamente de un diente en distal y de dos dientes en mesial con respecto al punto de inyección. Se consigue la anestesia del 5 y del 6 para un punto de inyección situado entre estos dos dientes.
Al variar la orientación de la cortical ósea, el operador deberá modificar consecuentemente la orientación del sistema de perforación de la cortical. Así, se produce una variación aproximada de 90° de la orientación de la cortical entre la zona de los premolares inferiores y la de las muelas del juicio, de tal modo que la cortical ósea de la zona de la muela del juicio se presenta como una superficie cóncava comprendida entre la línea oblicua externa y el cuerpo mandibular; la perforación de la cortical se realizará, en esta zona, en paralelo al eje sagital medio con un acceso facilitado en gran medida; a modo de ejemplo, tres cuartos de cartucho inyectados en el volumen óseo importante permiten la extracción de la muela del juicio sin inyección lingual.
También aquí, un solo punto de inyección entre el 41 y el 31 hará posible, según la cantidad inyectada, anestesiar totalmente el grupo incisivo-canino, ya que, en casi todos los casos, hay suficiente hueso esponjoso entre los dos dientes citados; el operador simplemente tendrá que estar muy atento y atenerse a las reglas dictadas respecto al punto de inyección.
Discusión
Según su principio, la anestesia transcortical consiste en distribuir el anestésico en el hueso atravesando la cortical. Por tanto, es una anestesia intraósea.
Si reflexionamos sobre el principio de las demás técnicas empleadas en odontología, excepto la anestesia loco-regional, podemos decir que la anestesia intraligamentaria es una anestesia intraósea. El líquido anestésico inyectado en el ligamento no se detiene de forma brusca. Al pasar a través de la lámina cribosa impregna el hueso esponjoso. Lo mismo ocurre con la anestesia intraseptal.
La anestesia intraseptal permite llevar el anestésico hasta el hueso esponjoso sin atravesar la cortical. El septum óseo interdental, especialmente fácil de atravesar en los niños, permite suprimir sistemáticamente la anestesia en la espina de Spix y sin ningún peligro para los gérmenes dentales definitivos subyacentes.
Profundicemos aún más en este análisis: bien mirado, la anestesia por infiltración es una anestesia intraósea por su destino (el anestésico se deposita en el exterior del hueso, en los tejidos blandos, y la circulación sanguínea se encarga de transportarlo hasta el interior de éste), de manera que todos realizamos anestesias intraóseas a diario, sin saberlo.
Nosotros ofrecemos aquí la ocasión de realizar la anestesia intraósea con plena consciencia de ello… La anestesia transcortical se destina prácticamente a todos los casos, la anestesia intraseptal conviene en especial para la odontología pediátrica y la anestesia intraligamentaria se utiliza en casos muy raros en los que no se puede efectuar la anestesia transcortical.
Conclusión
La anestesia transcortical, realizada como primera intención, aventaja a todos los demás tipos de anestesias dentales en más del 95 por ciento de los casos.
Procura una anestesia profunda, rápida de realizar, de efecto inmediato, de dos dientes contiguos por lo menos, que posibilita, sin riesgos de necrosis papilar y sin riesgos de artritis postoperatoria, el uso de solución de anestésico con una dosis de 1:100.000 ó 1:80.000 de vasoconstrictor, lo que también permite tratar con eficacia los dientes con pulpitis y los dientes infectados, y presenta un riesgo séptico reducido al mínimo.
Necesita un aprendizaje indispensable, obliga a una reflexión clínica, requiere cierto esfuerzo intelectual por parte del facultativo, ya que cuestiona muchas consideraciones aprendidas, y exige un cambio de costumbres. Todos estos esfuerzos se ven recompensados por los resultados inmediatos y extremadamente eficaces. Es una nueva perspectiva de la anestesia sin estrés para el facultativo y, por tanto, para el paciente.
Bibliografía
1. Gaudy JF, Arreto CD. Manuel d’analgésie en odontostomatologie. Masson. Paris, 2005.
2. Madrid C, Courtois B, Vironneau M. Emplois des vasoconstricteurs en odontostomatologie: Recommandations. Médecine buccale Chirurgie buccale, 2003, vol. 9(2).
3. Malamed SF. Handbook of local Anesthesia. 5ª edición. Elsevier Mosby. Philadelphia, 2004.
4. Quarnstrom F. Comparaison of time to anesthesia for block, infiltration, and intraosseous local anesthetic injections: A clinical study. Dentistry Today, 2001; 20 (2): 114-119.
5. Redacci—n de la revista Prescrire L"anesthésie locale dentaire avec vasoconstricteur. La revista Prescrire. 2003. Tomo 23, (239): 371-376.
6. Villette A. Bilan de 500 anesthésies transcorticales réalisées en première intention. Schweizer Monatsschrift Zahnmedizin, 3003; 113(11): 1.207-1.214.





