Dr. Orlando L. Rodríguez Calzadilla. Especialista de Segundo Grado en Cirugía Maxilo Facial Profesor Asistente
Servicio de Cirugía Maxilo Facial Hospital General Docente “Aleida Fernández Chardiet”. Miembro de la Sociedad Cubana de Cirugía Maxilo Facial. Miembro Titular de la Academia de Medicina Biológica y Odontoestomatología / Dr. Humberto Sarracent Pérez. Especialista de Primer Grado en Cirugía Maxilo Facial Hospital universitario “Miguel Enrique” / Aileneg Rodríguez Aparicio. Alumna de tercer año de Estomatología. La Habana (Cuba)
Resumen
El liquen plano es una enfermedad de la piel y las mucosas que aparece con relativa frecuencia. Las lesiones de las membranas mucosas son de color blanquecino y persisten durante años después que desaparecen las lesiones de la piel.
El odontólogo la diagnostica con frecuencia por mostrar sus primeros síntomas y signos en la mucosa bucal. Se caracteriza por la aparición de un infiltrado inflamatorio en banda y degeneración vacuolizante de la capa basal del epitelio, hechos que hacen pensar en una reacción autoinmune celular como base del proceso. Dos fenómenos importantes se describen en la respuesta inmunitaria celular; la expresión de antígenos de histocompatibilidad leucocitaria (HLA-DR) y la molécula de adhesión intercelular-1 (ICAM-1). Se han reportado casos de transformación maligna en el liquen plano eritematoso o erosivo. El pronóstico del liquen plano es satisfactorio, cura en un tiempo promedio de 2 a 6 meses, pero existen casos cuya evolución se hace crónica y permanecen durante años.
Palabras clave
Liquen plano, respuesta inmunitaria, estrés, terapéutica, signo Wickham, eritematoso o erosivo, anatomía patológica.
Summary
The plane lichen is an illness of the skin and the mucous that appears with relative frequency. The lesions of the mucous membranes are of whitish color and they persist during years after the lesions of the skin disappear. The odontologist diagnoses it frequently since it shows its first symptoms and signs in the mucous one buccal. It’s characterized by the inflammatory appearance of an infiltrated in band and degeneration vacuolizante of the basal layer of the epithelium, facts that make think of a cellular autoimmune reaction as base of the process. Two important phenomenons are described in the cellular inmunitaria answer; the expression of antigens of histocompatibility leukocytic (HLA-DR) and the molecule of adhesion intercelular-1 (ICAM-1). Cases of wicked transformation have been reported in the erytematous or erosive plane lichen. The presage of the plane lichen is satisfactory, it cures average at one time from 2 to 6 months, but cases exist whose evolution becomes chronic and they remain during years.
Key words
Plane lichen, inmunitaria answer, stress, therapy, sign Wickham, erytematous or erosive, pathological anatomy.
Introducción
Sinonimia: lichen, ruber planus
La piel es un órgano de expresión para la ira, el temor, el resentimiento y la vergüenza, ha expresado Norman Wrong. Esta característica ha hecho de la piel el espejo de muchas emociones que se manifiestan en ella mediante lesiones. Una de estas enfermedades es el liquen plano, en la que aunque su etiología es desconocida, numerosas observaciones clínicas han confirmado el hecho de que se produce en personas sometidas a tensión nerviosa (1).
El concepto de enfermedad surge de aquella situación que conocemos como estado de salud, que según la definición de la Organización Mundial de la Salud (OMS), consiste en el perfecto equilibrio, psíquico, físico y biosocial del individuo con respecto a su medio (2).
En 24 pacientes con liquen plano oral se practicó una biopsia de la mucosa afectada. Se realizaron tres secciones de tres micras de espesor con las que se analizaron los parámetros histopatológicos del liquen plano (hiperplasia epitelial, acantosis, paraqueratosis, ortoqueratosis, papilomatosis, atrofia, erosión, cuerpos coloides, espacios de Max-Joseph, intensidad del infiltrado inflamatorio, intensidad de la degeneración hidrópica basal y displasia). Tras la tinción con hematoxilina-eosina, se estudió la expresión inmunohistoquímica de antígenos de histocompatibilidad leucocitaria (HLA-DR) y la molécula de adhesión intercelular-1 (ICAM-1), mediante la técnica peroxidasa-antiperoxidasa. Observaron una asociación estadísticamente significativa entre la expresión epitelial y endotelial de ICAM-1 y la existencia de sintomatología clínica (p<0,01) y atrofia epitelial clínicamente manifiesta (p<0,05). Los líquenes que exhibieron en el estudio histopatológico hiperplasia epitelial, acantosis y papilomatosis expresaron ICAM-1 en el epitelio con menor frecuencia (p<0,01), mientras que la expresión fue más frecuente en los que demostraron atrofia (p<0,01) y mayores grados de infiltrado inflamatorio (p<0,05) y degeneración vacuolizante (p<0,05). Concluyeron que la expresión de ICAM-1 en el liquen plano oral es un marcador de agresividad y se comporta como un factor protector de los mecanismos de tolerancia antigénica (3).
El hecho de que el liquen plano se presente en cada paciente con formas clínicas de distinta agresividad se debe a diferencias en la intensidad de la agresión autoinmunitaria que depende de las interacciones moleculares. Las implicaciones clínicopatológicas y patogénicas en el liquen plano de la mucosa oral, están relacionadas con la expresión de los antígenos de histocompatibilidad leucocitario (HLA-DR) y la molécula de adhesión intercelular-1 (ICAM-1) (4), (5), 6), (3).
El liquen plano oral es una enfermedad caracterizada por la aparición de un infiltrado inflamatorio en banda y degeneración vacuolizante de la capa basal del epitelio, hechos que hacen pensar en una reacción autoinmune celular como base del proceso. Puesto que dos de los fenómenos más importantes en la respuesta inmunitaria celular son la expresión de antígenos de histocompatibilidad leucocitaria (HLA-DR) y de la molécula de adhesión intercelular-1 (ICAM-1), en ambos casos dependientes de la producción de interferón gamma por linfocitos-T activados (7), (8), (9), (3).
 Esta enfermedad inflamatoria es una alteración dermatológica, aun cuando las lesiones orales sin compromiso cutáneo constituyen la presentación más común de la enfermedad. Se caracteriza por manifestaciones eruptivas de la piel, pruriginosa, de marcha crónica o subaguda que puede involucrar las mucosas, sobre todo la bucal, la lesión elemental del liquen plano la constituye una pápula típica del tamaño de una cabeza de alfiler o algo mayor, de forma poligonal, superficie lisa y brillante, y a veces umbilicada, de color rosado o rosado violeta, cuyo crecimiento se efectúa en algunos días o pocas semanas (10), (11), (12), (13) (14), (15), (16).
Esta enfermedad inflamatoria es una alteración dermatológica, aun cuando las lesiones orales sin compromiso cutáneo constituyen la presentación más común de la enfermedad. Se caracteriza por manifestaciones eruptivas de la piel, pruriginosa, de marcha crónica o subaguda que puede involucrar las mucosas, sobre todo la bucal, la lesión elemental del liquen plano la constituye una pápula típica del tamaño de una cabeza de alfiler o algo mayor, de forma poligonal, superficie lisa y brillante, y a veces umbilicada, de color rosado o rosado violeta, cuyo crecimiento se efectúa en algunos días o pocas semanas (10), (11), (12), (13) (14), (15), (16).
Es una enfermedad relativamente frecuente de la piel y las mucosas. Las lesiones cutáneas están dadas por lesiones papulosas de contornos poligonales y un tinte violáceo, que a veces coalecen para formar grandes placas y, generalmente, se acompañan de gran pigmentación. Las lesiones de las membranas mucosas son de color blanquecino y persisten por años después que las lesiones de piel se han borrado (17), (18), (19), (20).
Esta es una enfermedad que frecuentemente se observa en sujetos nerviosos y tensos. El curso de la enfermedad es largo, variando desde meses hasta varios años, sufriendo con frecuencia períodos de remisión seguidos por exacerbaciones que corresponden a lapsos de malestar emocional, exceso de trabajo, ansiedad o alguna forma de tensión sicológica (21), (22), (23), (24).
Fueron seleccionados 50 pacientes que padecían de liquen plano oral erosivo y no nervioso, los cuales fueron sometidos a test sicométricos (HAD Scale y Catell 16 PF). Los resultados obtenidos sugirieron altos niveles de ansiedad sólo en los pacientes con liquen plano oral no erosivo, así como bajos índices de depresión en todos los enfermos. Además el perfil de personalidad de los pacientes no coincidió con el prototipo postulado, es decir, el de persona intelectual y profesional, que había sido descrito en estudios previos (25), (26).
Se encontraron diferencias en el grado de disturbios sicológicos de 56 pacientes con liquen plano oral con relación a pacientes controlados. Estos resultados fueron obtenidos utilizando como instrumento de medición el Cornell Medical Index, el que fue aplicado a la totalidad de los pacientes; la apariencia clínica de la lesión empeoraba con el estrés. En un enfoque bio-psico-social el liquen plano erosivo-buloso (precipitado por eventos estresantes) resultó de etiología psicógena, y en el reticular – placa – pápulomacular, no se apreció relación directa con factores psicógenos. Sin embargo, existe controversia. En estudios realizados donde se utilizaron diferentes instrumentos de medición del estado sicológico de los pacientes, sus resultados indicaron que no había una relación entre los pacientes portadores de la lesión y los eventos estresantes o sentimientos de ansiedad vividos por ellos, por lo que se concluyó que los factores sicológicos no eran importantes en la etiopatogenia y en la severidad del liquen plano oral. No hay una población más susceptible a desarrollar la enfermedad y tanto, la psicoterapéutica en el tratamiento del liquen plano oral sería intrascendente en la mayoría de los pacientes y no constituiría un real beneficio (27), (28) (29), (21), (22).
Otro estudio resulta que el 51.4 por ciento de los pacientes con liquen plano oral percibieron eventos estresantes en sus vidas, relacionados con trabajo, relaciones interpersonales y pérdidas, alteraciones las cuales ocurrieron antes y durante la progresión de la enfermedad. De esta manera los autores propusieron una relación entre estrés y liquen plano oral (30), (31), (32), (28), (29).
Sin embargo, hasta hace poco tiempo se ignoraban las causas de esta autoagresión y las señales que requieren las células T para escapar del lecho vascular y dirigirse hacia el epitelio (33), (34), (12). Posiblemente, el fenómeno fundamental en el desarrollo de la reacción inmune celular es la producción de interferón-gamma por los linfocitos T activados tras los fenómenos de presentación antigénica (35), (7), (8), (25). El interferón-gamma induce la expresión de HLA-DR en queratinocitos y la aparición de un infiltrado inflamatorio de linfocitos T activados en el corión subyacente a los queratinocitos HLA-DR (36), (29). La inducción HLA-DR en los queratinocitos es un hecho trascendente ya que permite que se desarrollen los procesos de citotoxicidad; no obstante no parece jugar un papel tan relevante en los mecanismos de unión entre linfocitos T y queratinocitos, ya que al parecer está mediada por la expresión queratinocítica de la molécula de adhesión intercelular 1 (ICAM-1), fenómeno que también depende de la producción de interferón-gamma por los linfocitos T activados (37), (38), (3).
El liquen plano es una enfermedad inflamatoria crónica recurrente de etiología desconocida, que puede cursar con remisiones y períodos de agudización de carácter impredecible (39), (3), (13), (16), (24). Este proceso se define desde el punto de vista histopatológico por la aparición de un infiltrado inflamatorio de células T localizado en el corion papilar que adquiere una disposición en banda característica, y por la degeneración vacuolizante de la capa basal del epitelio, lo que induce a pensar que el fenómeno prioritario en la patogenia de esta enfermedad es una agresión inmunitaria de tipo celular dirigida contra las células basales del epitelio (40), (41), (14), (33).
Puesto que dos de los fenómenos más importantes en la respuesta inmunitaria celular son la expresión de antígenos de histocompatibilidad leucocitaria (HLA-DR) y de la molécula de adhesión intercelular-1 (ICAM-1), en ambos casos dependientes de la producción de interferón gamma por linfocitos-T activados, las correlaciones clínico-patológicas y patogénicas de la expresión epitelial y endotelial de ICAM-1 en el liquen plano oral determinan su severidad (42), (43), (44), (28), (32), (39).
Etiopatogenia
Está sujeta a grandes debates, existiendo muchas teorías pero pocos hechos concretos: autoinmune, psicógena como el estrés, que se puede definir como la respuesta estereotipada e inespecífica de un individuo a cualquier demanda; el estrés es equivalente al desgaste propio de cada organismo vivo en su esfuerzo por mantener su equilibrio frente a un medio ambiente cambiante, la ansiedad como emoción caracterizada por sentimientos de anticipación de peligros, tensión, angustia y por tendencias a evitar o escapar, y genética. Se ha demostrado que antígenos de histocompatibilidad leucocitaria HLA-A5 y HLA-A3 aparecen con frecuencia en el liquen plano (45), (16), (22), (25), (27).
Los cambios primarios se atribuyen a la epidermis, y el infiltrado dérmico es secundario. La mayoría de las células en el infiltrado dérmico son células T. Estudios inmunofluorescentes han demostrado que existe IgM en la parte superior de la dermis. Diferentes cantidades de varios complementos y fragmentos fueron localizadas en la zona de basamento epidérmico y los cuerpos coloides IgG, IgM, IgA y fibrina, también se encontraron algunas veces ligados a la albúmina (46), (47), (16), (41).
Formas clínicas
Clasificación descrita por Guillermo Fernández Hernández-Baquero (16).
1. Liquen plano habitual.
2. Liquen plano de mucosas.
3. Liquen plano anular.
4. Liquen plano lineal.
5. Liquen plano atrófico.
6. Liquen plano hipertrófico.
7. Liquen plano eritematoso.
8. Liquen plano ampollar.
9. Liquen plano folicular o pilar.
10. Liquen plano hemorrágico.
11. Liquen plano pigmentoso.
12. Liquen plano actínico.
13. Liquen plano agudo.
14. Liquen plano de las plantas y las palmas.
Liquen plano habitual
Comienza con un brote generalizado de pequeñas pápulas con los caracteres y la localización anteriormente señaladas en el cuadro clínico. También aparece de forma insidiosa, por lesiones en sitios de elección de la enfermedad y manifestaciones en la boca, los genitales, etc.
Liquen plano de mucosas
Su frecuencia es observada en un 70 a 90 por ceinto de los pacientes. Puede ser primaria, proceder en años el resto de las manifestaciones cutáneas o mantenerse sola como tal.
Es una lesión indolora que consiste en máculas opalinas, blanquecinas o bien en una red blanca, que recuerdan las pápulas de la piel. Debe efectuarse el diagnóstico diferencial con la leucoplasia y las lesiones por sífilis.
Liquen plano anular
Presenta unas pápulas umbilicadas frecuentemente de formas marginales y anulares. Se localizan en el glande, el prepucio, la vulva y la región perianal.
Liquen plano lineal
Las pápulas del liquen plano adoptan una forma lineal, como si estuvieran determinadas por las estrías del rascado. Otras veces parecen seguir la trayectoria de un nervio a manera de un Herpes Zoster (liquen plano zoniforme).
Liquen plano atrófico
Presenta lesiones atróficas en el centro de las lesiones, que provocan la aparición de puntos blanquecinos en el centro de las placas.
Liquen plano hipertrófico
Se le llama también liquen plano verrucoso, es un término aplicado a la variedad hipertrófica en placas. Suele presentarse en la cara anterior de las piernas y puede confundirse con la psoriasis. Para realizar el diagnóstico, deben observarse las pápulas poligonales típicas que suelen agruparse alrededor de las placas de las lesiones.
Liquen plano eritematoso
Presenta placas rojas en las que no se distinguen bien ni salientes ni redes opalescentes. Dichas placas constituyen toda la erupción, o bien acompañan a una erupción de placas típicas del liquen plano habitual y se pueden extender al tronco, los miembros y la cara.
El liquen plano eritematoso es también descrito como liquen plano erosivo que se observa con frecuencia en diferentes ubicaciones como la encía, surco y mucosa vestibular. Las erosiones y las zonas de descamación se acompañan de eritema. Alrededor de las lesiones erosivas hay placas blancas o estrías reticulares típicas. El dolor, entre leve y moderado, o la quemazón constituyen un síntoma común. Esta forma de liquen plano es asimismo de concomitancia usual con Diabetes Mellitus e hipertensión, tríada conocida como síndrome de Grinspan. Pocos son los casos informados de transformación carcinomatosa del liquen plano erosivo. La enfermedad es de curso prolongado y puede asociarse o no con manifestaciones cutáneas. Las lesiones orales se resuelven parcialmente en una región, sólo para reaparecer en algún otro sitio. Muchos pacientes se tornan ansiosos (13).
Liquen plano ampollar
Se admite la existencia de una forma clínica ampollar, puesto que se sabe que las bulas pueden complicar o seguir la erupción de las pápulas típicas del liquen plano.
La variante ampollar es poco frecuente, cuando se manifiesta en la cavidad oral, localizándose en la mucosa vestibular, se manifiesta como placas ampollares gelatinosas aplanadas, rodeadas de zonas de eritema. A menudo, aunque no invariablemente, es posible hallar lesiones blancas o estrías adyacentes a las ampollas o en otras ubicaciones intraorales. Son factibles los síntomas de quemazón o ligero dolor. En algunos casos aparecen lesiones cutáneas. La enfermedad es benigna y crónica (13).
Liquen plano folicular o pilar
Se designa con este nombre al liquen plano con localización folicular. Fundamentalmente afecta el cráneo y deja placas alopécicas, permanentes. Los términos “liquen espinuloso”, “foliculitis descalvante de Little” y “liquen plano acuminado atrófico” fueron utilizados en la antigüedad para designar al liquen plano no pilar.
Liquen plano hemorrágico
Cuando el contenido de las ampollas es sanguinolento, se habla de la variedad de liquen plano hemorrágico.
Liquen plano pigmentoso
En él, una melanodermia fina y precoz puede enmascarar las finas pápulas del liquen.
Liquen plano actínico. Liquen plano actinicus. Liquen plano subtropical
Son términos empleados para el liquen plano que aparece ante las exposiciones, a la luz solar en el trópico o subtrópico. En este caso se han descrito pigmentaciones, discromias y lesiones parecidas al granuloma anular, que se presentan en niños y adultos, jóvenes de razas orientales y a veces se confunde con el lupus eritematoso o la dermatitis solar.
Liquen plano agudo
Se observa en forma de brote eritematoso generalizado, de pápulas pequeñas que pueden confluir formando grandes placas que dan al aspecto de un rash morbiforme.
Liquen plano de las plantas y las palmas
Está caracterizado por lesiones típicas de liquen plano que pueden ser pápulas o nódulos situados a menudo en los bordes marginales de las palmas y las plantas y que recuerdan una tilosis. Recordaremos que esta forma clínica puede confundirse con sífilis secundaria, psoriasis, callosidades y verrugas. En esta variedad, aunque rara vez puede ulcerarse, las úlceras son dolorosas y difíciles de curar.
Evolución y pronóstico
El pronóstico del liquen plano es satisfactorio en cuanto a la vida del paciente se refiere. Evolución por brotes y cura en un tiempo promedio de 2 a 6 meses, pero existen casos cuya evolución se hace crónica y evoluciona en años. Se debe recordar que las lesiones en las mucosas curan más lentamente que las cutáneas. El liquen plano eritematoso o erosivo puede tener transformación maligna (50), (13), (16), (49).
Manifestaciones
clínicas (13), (16), (24), (30)
• No muestra predilección por ninguno de los dos sexos.
• La incidencia de la enfermedad es rara en los niños. Es más común después de la segunda década de la vida.
• Se presenta en forma de pápula o placa. La lesión elemental del liquen plano la constituye una pápula típica del tamaño de una cabeza de alfiler o algo mayor, de forma poligonal, superficie lisa y brillante, y a veces umbilicada, de color rosado o rosado violeta, cuyo crecimiento se efectúa en algunos días o pocas semanas. La lesión en forma de placa se cubre de escamas finas y adherentes, al envejecer, adoptan una tonalidad oscura, cambio que obliga a buscar algunas pápulas aisladas en los bordes de la lesión para poder establecer un diagnóstico.
• El liquen plano puede presentarse también en forma de placas que se cubren de escamas finas y adherentes, al envejecer, adoptan una tonalidad oscura, cambio que obliga a buscar algunas pápulas aisladas en los bordes de la lesión para poder establecer un diagnóstico.
• Presencia de estrías y puntos en la superficie de la pápula donde dibujan una red (signo descrito por Wickham). Este signo se hace más evidente si humedecemos la superficie en cuestión con una solución de aceite de anilina, para hacer más transparente la capa córnea.
• Se distribuyen por lo general en forma simétrica en las superficies flexoras de las muñecas, los brazos, las piernas, la mucosa bucal y los genitales, aunque puede ubicarse en cualquier parte de la piel.
• Prurito intenso, pero en ocasiones resulta ligero o ausente.
• Escoriaciones presentes por el rascado dan lugar a lesiones a lo largo de la línea media del tronco (fenómeno de Köbner).
Manifestaciones bucales (15), (18), (20), (24), (30), (49).
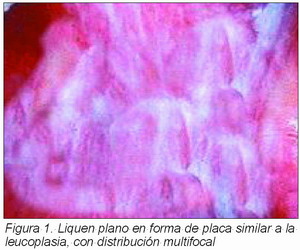
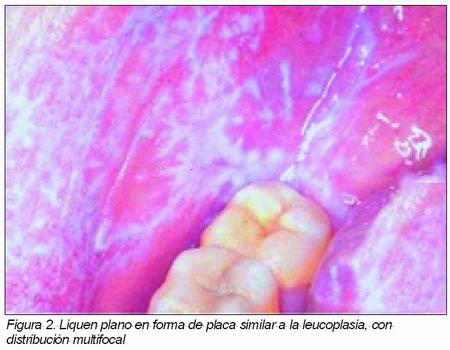
• El liquen plano se puede presentar en forma de placa similar a la leucoplasia, con distribución multifocal.
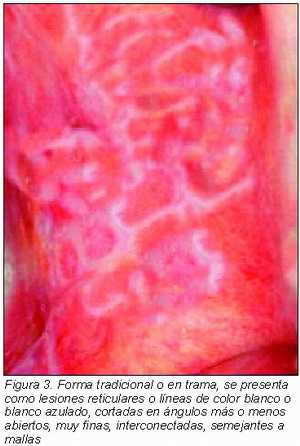
• La lesión bucal más característica, llamada forma tradicional o en trama, se presenta como lesiones reticulares o líneas de color blanco o blanco azulado, cortadas en ángulos más o menos abiertos, muy finas, interconectadas, semejantes a mallas, hilos o estrías, cuyo aspecto es comparable con una red o encaje (signo de Wickham), constituyendo un ligero relieve sobre el plano de la mucosa de apariencia normal.
• Las lesiones bucales pueden presentarse acompañadas de síntomas subjetivos, siendo los más comunes el ardor y la sensación de quemadura de la mucosa. Estas lesiones revisten gran importancia, sobre todo, las formas erosivas.
• Puede observarse úlcera recurrente por causas orgánicas, como estados de deficiencia hematínica o producidas por situaciones de estrés. También se ha descrito en la literatura, que estos pacientes presentan experiencias vitales recientes y bajos índices de apoyo familiar, por lo cual el estrés actúa como un importante factor desencadenante de la enfermedad (21), (22), (25), (27).
• Se ubican con mayor frecuencia en la mucosa del carrillo, mucosa lingual, labial, vestibular y la encía.
 Diagnóstico
Diagnóstico
La inspección es un método clínico de gran importancia para el diagnóstico del liquen plano, a través del cual debe buscar en la piel la lesión elemental típica de la afección, que consiste en la presencia de pápulas planas de contorno poligonal, brillantez en su superficie, monomorfas, habitualmente de color violáceo que coalecen para formar grandes lesiones reticuladas. La lesión bucal más característica, llamada forma tradicional o en trama. Se presenta en forma de lesiones reticulares o líneas de color blanco o blanco azulado, cortadas en ángulos más o menos abiertos, muy finas, interconectadas, semejantes a mallas, hilos o estrías, cuyo aspecto es comparable con una red o encaje (51), (52), (53), (54), (55).
Histológicamente puede observarse o no hiperqueratosis o paraqueratosis. La capa de células basales esta interrumpida con pérdida de la polaridad; puede haber linfocitos interpuestos entre las células basales. Si existen rebordes reticulares, se afinan hacia el interior del tejido conjuntivo, fundiéndose imperceptiblemente con un infiltrado linfocítico subepitelial más abajo, lo que da una imagen aserrada. La membrana basal es irregular y está espesada. El infiltrado linfocítico yuxtapuesto está localizado sólo en la submucosa, sin compromiso del tejido conectivo más profundo (56), (57).
Aumento marcado de la capa granulosa, acantosis irregular que alterna con zonas de atrofia; pueden presentarse los “clavos” interpapilares en la forma peculiar de “dientes de sierra” (aunque este hallazgo no es común en las lesiones de la boca), observándose en ocasiones aspecto rectilíneo en ellos y de generación licuefactiva de la capa basal con presencia de cuerpo hialinos en el espesor del epitelio y el corion superior; puede haber también infiltrado inflamatorio “en banda” del corion papilar con predominio linfocítico, vasodilatación capilar y edema (2), (45). Hiperplasia epitelial, acantosis, paraqueratosis, ortoqueratosis, papilomatosis, atrofia, erosión, cuerpos coloides, espacios de Max-Joseph, intensidad del infiltrado inflamatorio, intensidad de la degeneración hidrópica basal y displasia. Tras la tinción con hematoxilina-eosina, se estudió la expresión inmunohistoquímica del antígeno de histocompatibilidad leucocitario (HLA-DR) e ICAM-1, mediante la técnica peroxidasa-antiperoxidasa (55), (56), (57), (38).
La histopatología se resume con la presencia de hiperqueratosis ortoqueratótica, hipergranulosis, y acantosis con alargamiento de las crestas con borde aserrado, en dientes de sierra. Aparece típicamente un denso infiltrado superficial de linfocitos en dermis, con células vacuoladas en las que existe una incontinencia pigmentaria (el pigmento liberado es fagocitado por los polimorfonucleares). Pueden aparecer cuerpos coloides o apoptóticos o cuerpos de Civatte o fibrilares (58), (59), (16).
Diagnóstico diferencial
En las manifestaciones bucales la forma reticular se observa con facilidad a diferencia de otras lesiones blancas de la boca. Debe diferenciarse la forma de placa de la leucoplasia o estados premalignos, nevo blanco, mucositis, Candiadiasis pseudomembranosas, gingivitis descamativa.
El liquen plano hipertrófico debe diferenciarse del eczema crónico hiperqueratósico. A veces es difícil establecer diferencias de un liquen plano con la amiloidosis liquenoide primitiva de las piernas, pero en esta el prurito es muy intenso, las pápulas agrupadas en forma lineal y de color amarillento establecen el diagnóstico.
El liquen plano atrófico debe diferenciarse de la morfea, por la falta de anillo de color lila en la periferia y la ausencia de dilataciones vasculares. En el liquen plano eritematoso o erosivo se descartarán las lesiones premalignas y malignas de la cavidad bucal.
Tratamiento
El liquen plano es resistente al tratamiento y tiene tendencia a las recidivas. La medicina tópica es eficaz y debe emplearse antes de administrar medicamentos de acción general: son beneficiosos los baños calmantes con avena, la aplicación de cremas, lociones o ungüentos de triancinolona o beta-metasona, especialmente en combinación con corticoides. Se emplean bismuto, pomadas de mentol, y fenol, tranquilizantes y radioterapia. La prednisolona, la hormona corticotrópica o adenocorticotrópica (ACTH) y la cortisona brinda un pronto alivio y deben ser continuados en dosis moderadas hasta obtener la cura del paciente. Las inyecciones intralesionales empleando corticoesteroides son efectivas ,sobre todo el liquen plano hipertrófico. El bismuto en forma de subsalicilato se administra de forma intramuscular (IM). La radioterapia, aplicada a razón de 75 rad, una vez por semana durante 8 a 10 semanas, tiene acción marcada sobre las lesiones hipertróficas (60), (61), (62), (63), (64), (65), (66).
La acción del campo magnético sobre el organismo ha demostrado clínicamente su acción sedante, calmante, antiprurítica y antiinflamatoria durante el tratamiento. Como resultado de esta terapéutica se normaliza el sueño, mejora la circulación sanguínea, la nutrición de los tejidos y los procesos exudativos. En el servicio de dermatología del Hospital Militar Central «Dr. Carlos J. Finlay», se emplea la magnetoterapia en el tratamiento del liquen plano (67), (1).
Conclusiones
1. La etiología más aceptada del liquen plano es la autoinmune, psicógena y genética.
2. La inspección es el método clínico de mayor importancia para el diagnóstico del liquen plano.
3. Se ha demostrado que antígenos de histocompatibilidad leucocitaria HLA-A5 y HLA-A3 aparecen con frecuencia en el liquen plano.
4. El liquen plano eritematoso o liquen plano erosivo se observa con mayor frecuencia en la boca, ubicándose en la encía, surco y mucosa vestibular.
5. La lesión bucal más característica, es la llamada forma tradicional o en trama (signo de Wickham).
6. El liquen plano es resistente al tratamiento y tiene tendencia a las recidivas.
7. El pronóstico del liquen plano es satisfactorio para la vida del paciente.
8. El liquen plano eritematoso o erosivo puede tener transformación maligna.
Correspondencia
Dr. Orlando L. Rodríguez Calzadilla
calle 26 No. 2718
e/ 27 y 29 Rpto. Este
Madruga 33000
Prov. La Habana (Cuba)
orlandot@infomed.sld.cu. v
Bibliografía
1. Meneses Terry MR, Calderín Rodríguez A. Tratamiento del liquen plano con magnetoterapia. Rev. Cubana Med Milit 1997, 26(1): 38-43.
2. Borrajero Martínez J, Fernández Brito Rodríguez JE, Rivero Arocha JE, Cabrera Arregoitia J, Paramio Ruibal A. Elementos de anatomía patológica general. Pueblo y Educación, La Habana,1987,.p .25.
3. González Moles MA, Isabel Ruiz Ávila I, Muaquet Rodríguez S, Fernández Martínez, JA, Bravo Pérez I, Esteban Ortega F. Expresión de los antígenos HLA-DR y de la molécula de adhesión intercelular-1 (ICAM-1) en el liquen plano de la mucosa oral. Medicina Oral 1997, 2: 14-20.
4. Sutinen M, Kainulainen T, Hurskainen T, Vesterlund E, Alexander JP, Overall CM, Sorsa T, Salo T. Expression of matrix metalloproteinases (MMP-1 and -2) and their inhibitors (TIMP-1, -2 and -3) in oral lichen planus, dysplasia, squamous cell carcinoma and lymph node metastasis. Br J Cancer 1998, 77(12):2239-45.
5. Thongprasom K, Mutirangura A, Cheerat S. Telomerase activity in oral lichen planus. J Oral Pathol Med 1998,27(8):395-8.
6. Butcher EC. The regulation of lymphocyte traffic. Curr Top Microbial Immunol 1986, 128:85-122.
7. Kirby AC, Lodi GL, Olsen I, Porter SR. Immunohistochemical and serological comparison of idiopathic and hepatitis C virus-associated forms of oral lichen planus. Eur J Oral Sci 1998 Aug,106(4):853-62.
8. Laine J, Konttinen YT, Beliaev N, Happonen RP. Immunocompetent cells in amalgam-associated oral lichenoid contact lesions. J Oral Pathol Med 1999, 28(3):117-21.
9. Stevens SK, Weissman JL, Butcher EC. Differences in the migration of B and T lymphocytes: Organ selectivity and the role of lymphocyte-endothelial cell recognition. J Immunol 1982, 128:844-51.
10. Rajentheran R, McLean NR, Kelly CG, Reed MF, Nolan A. Malignant transformation of oral lichen planus. Eur J Surg Oncol 1999, 25(5):520-3.
11. Riggio MP, Lennon A, Ghodratnama F, Wray D. Lack of association between Streptococcus oralis and recurrent aphthous stomatitis. J Oral Pathol Med. 2000, 29(1):26-32.
12. Scully C, Beyli M, Ferreiro MC, Ficarra G, Gil -Y, Griffiths M, Holmstrup P, Mutlu-S, Porter S, Wray D. Update on oral lichen planus: etiopathogenesis and management. Crit Rev Oral Biol Med 1998, 9(1):86-122.
13. Eversole Lewis R. Capítulo 1. Lesiones blancas. En: Patología bucal. La Habana: Científico-Técnica,1977, p.23-4.
14. Femiano F, Cozzolino F, Gaeta GM, De Luca P, Perfetto B, Baroni A. Recent advances on the pathogenesis of oral lichen planus (OLP). The adhesion molecules. Minerva Stomatol 1999, 48(4):151-9.
15. McCartan BE, Flint SR, McCreary CE. Is oral lichen planus premalignant?. Oral-Surg-Oral Med Oral Pathol Oral Radiol Endod 2000, 89(4): 397.
16. Fernández Hernández Vaquero G. Liquen plano. Capítulo XVII. En: Dermatología. La Habana. Pueblo y Educación, 1990.p.205-9.
17. Bloor BK, Malik FK, Odell EW, Morgan PR. Quantitative assessment of apoptosis in oral lichen planus. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 1999, 88(2):187-95.
18. Carozo M, Gandolfo S, Lodi G, Carbone M, Garzino Demo P, Carbonero C. Et al. Oral lichen planus in patients infected or noninfected with hepatitis C virus: the role of autoimmunity. J Oral Pathol Med 1999, 28(1):16-9.
19. Eisen D. The evaluation of cutaneous, genital, scalp, nail, esophageal, and ocular involvement in patients with oral lichen planus. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1999, 88(4):431-6.
20. García Pola Vallejo MJ, Cerero Lapiedra R. Lichen planus of the oral mucosa. Rev Clin Esp 1998,198(7): 448-57.
21. Allen C. Relation of stress and anxiety to oral lichen planus. Oral Surg Oral Med Oral Pathol 1986, 61:44-46.
22. Macleod R. Psychological factors in oral lichen planus. Br Dent J 1992, 173: 88.
23. Schifter M, Jones AM, Walker DM. Epithelial p53 gene expression and mutational analysis, combined with growth fraction assessment, in oral lichen planus. J Oral Pathol Med 1998, 27(7):318-24.
24. Shafer W. Tratado de patología bucal. 4ta ed. Philadelphia: Interamericana,1986 pp.374-82,840-6.
25. Mc Cartan B E. Psychological factors associated with oral lichen planus. J Oral Pathol Med 1995, 24:273-5.
26. McCartan B, Lamey PJ. Antibodies in oral lichen planus. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1998, 85(5):493-4.
27. Hampf B. Psychiatric disturbance in patients with oral lichen planus. Oral Surg Oral Med Oral Pathol 1987, 63:429-32.
28. Lowental V, Pisanti S. Oral lichen planus according to the modern medical model. J Oral Med 1984, 39:224-6.
29. Allen CM. Is lichen planus really premalignant?. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1998, 85(4):347.
30. Aubock J, Romani N, Grubauer F. HLA-DR expression on keratinocytes is a common feature of disease skin. Br J Dermatol 1988, 83:88-92.
31. Burkhart N W. Assessing the characteristics of patients with oral lichen planus. J Am Dent Assoc1996, 127:648-60.
32. Davidoff L. Introducción a la psicología. 3ra ed. Barcelona: Interamericana,1990, pp.397-565.
33. Majorana A, Facchetti F, Pellegrini W, Sapelli P. Apoptosis associated markers in oral lichen planus. J Oral Pathol Med 1999, 28(1):47-8.
34. Bergdahl J., Anneroth G. Burning mouth syndrome: literature review and model for research and management. J Oral Pathol Med 1994, 22:433-8.
35. Sawamura D, Yaguchi T, Hashimoto I, Nomura-K, Konta R, Umeki K. Coexistence of generalized morphea with histological changes in lichen scleroses et atrophicus and lichen planus. J Dermatol 1998, 25(6):409-11.
36. McCartan BE, Lamey-P. Lichen planus specific antigen in oral lichen planus and oral lichenoid drug eruptions. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2000, 89(5):585-7.
37. Ingafou M, Porter SR, Scully C, Teo CG. No evidence of HCV infection or liver disease in British patients with oral lichen planus. Int J Oral Maxillofac Surg. 1998, 27(1):65-6.
38. Toure G, Levy JD, Huault M, Arrouasse C, Laxenaire A, Scheffer P. Lichen and hepatitis C. Rev Stomatol Chir Maxillofac 1998, 99(1):49-51.
39. Van der Meij EH, Reibel J, Slootweg PJ, Van der Wal- E, de-Jong WF, Van der Waal I. Interobserver and intraobserver variability in the histologic assessment of oral lichen planus. J Oral Pathol Med 1999, 28(6):274-7.
40. Black MM. Lichen planus and lichenoid eruptions. In: Rook B, Etoling FJG, Champion RH, Burton JL. Text Book of Dermatology. 4ª ed. Oxford: Black Well Scientific-Publications, 1986. t2.p.1665-85.
41. Bernstein ML. The diagnosis and management of chronic nonspecific mucosal lesions. J Calif Dent Assoc. 1999,27(4):290-9.
42. Samson J, Carrel JP, Gabioud F. Oral lichen planus. Rev Med Suisse Romande 1998, 118(1):57-60.
43. Bagán JV, Vera F. Patología de la mucosa oral. Barcelona: Syntex Latino SA, 1989.
44. Savin JA. Oral lichen planus. Br Med J 1991,302:504-5.
45. Vincent SD. Diagnosis and mananging. Oral lichen planus. J Am Dent Assoc 1991, 122:93-6.
46. Bagan JV, Ramon C, Gonzalez L, Diago M, Milian MA, Cors R, Lloria E, Cardona F, Jiménez Y. Preliminary investigation of the association of oral lichen planus and hepatitis C. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 1998, 85(5):532-6.
47. Simark Mattsson C, Bergenholtz G, Jontell M, Eklund C, Seymour GJ. Distribution of interleukin-2, -4, -10, tumour necrosis factor-alpha and transforming growth factor-beta mRNAs in oral lichen planus. Arch Oral Biol 1999, 44(6):499-507.
48. Zhao ZZ, Savage NW, Walsh LJ. Associations between mast cells and laminin in oral lichen planus. J Oral Pathol Med 1998, 27(4):163-7.
49. Polonowita AD, Firth NA, Rich AM. Verruciform xanthoma and concomitant lichen planus of the oral mucosa. A report of three cases. Int Oral Maxillofac-Surg 1999, 28(1):62-6.
50. Santana Garay Julio C. Enfermedades que afectan el componente mucocutáneo. En: Atlas de patología del complejo bucal. La Habana: Científico-Técnica, 1985.p.91-2.
51. Lo Muzio L, Mignogna MD, Favia G, Procaccini M, Testa NF, Bucci E. The possible association between oral lichen planus and oral squamous cell carcinoma: a clinical evaluation on 14 cases and a review of the literature. Oral Oncol 1998, 34(4):239-46.
52. Mignogna MD, Lo Muzio L, Favia G, Mignogna RE, Carbone R. Oral lichen planus and HCV infection: a clinical evaluation of 263 cases. Int J Derrmatol 1998, 37(8):575-8.
53. Nagao Y, Kameyama T, Sata M. Hepatitis C virus RNA detection in oral lichen planus tissue. Am J Gastroenterol 1998, 93(5):850.
54. Nickoloff BJ, Basham TY, Merigan TC et al. Keratinocyte class 2 histocompatibility antigen expression. Br J Dermatol 1985, 112:373-4.
55. Petrou Amerikanou C, Markopoulos AK, Belazi M, Karamitsos D, Papanayotou P. Prevalence of oral lichen planus in diabetes mellitus according to the type of diabetes. Oral Dis 1998, 4(1):37-40.
56. Cohen DM, Bhattacharyya I, Zunt SL, Tomich CE. Linear IgA disease histopathologically and clinically masquerading as lichen planus. Oral Surg Oral Med Oral Pathol Oral Radiol-Endod 1999, 88(2):196-201.
57. Barabash AG, Tsvetkova GM, Prokaeva TB, Getling ZM. The clinico-morphological basis for the combined treatment of lichen ruber planus of the oral mucosa using Solcoseryl. Stomatologiia Mosk 1998, 77(3):31-3.
58. Walton LJ, Macey MG, Thornhill MH, Farthing PM. Intra-epithelial subpopulations of T lymphocytes and Langerhans cells in oral lichen planus. J Oral Pathol Med. 1998, 27(3):116-23.
59. Lodi G, Carrozzo M, Harris K, Piattelli A, Teo CG. Hepatitis C virus-associated oral lichen planus: no influence from hepatitis G virus co-infection. J Oral Pathol Med 2000, 29(1):39-42.
60. Lozada Nur F. Oral lichen planus and oral cancer: is there enough epidemiologic evidence?. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2000, 89(3):265-6.
61. Buajeeb W, Pobrurksa C, Kraivaphan P. Efficacy of fluocinolone acetonide gel in the treatment of oral lichen planus. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2000, 89(1):42-5.
62. Carbone M, Conrotto D, Carrozzo M, Broccoletti R, Gandolfo S. Topical corticosteroids in association with miconazole and chlorhexidine in the long-term management of atrophic-erosive oral lichen planus: a placebo-controlled and comparative study between clobetasol and fluocinonide. Oral Dis 1999, 5(1):44-9.
63. Chaiyarit P, Kafrawy AH, Miles DA, Zunt SL, Van Dis ML. Oral lichen planus: an immunohistochemical study of heat shock proteins (HSPs) and cytokeratins (CKs) and a unifying hypothesis of pathogenesis. J Oral Pathol Med 1999, 28(5):210-5.
64. Carozo M, Gandolfo S, Lodi G, Carbone M, Garzino Demo P, Carbonero C. Oral lichen planus in patients infected or noninfected with hepatitis C virus: the role of autoimmunity. J Oral Pathol Med 1999, 28(1):16-9.
65. Pedersen A. IFN-alpha cream in the treatment of oral lichen planus. Oral Dis. 1998, 4(2):155-6.
66. Becherel PA, Bussel A, Chosidow O, Rabian C, Piette JC, Frances C. Extracorporeal photochemotherapy for chronic erosive lichen planus. Lancet 1998, 351(9105):805.
67. Van der Meij EH, Schepman KP, Smeele LE, Van der Wal JE, Bezemer PD. A review of the recent literature regarding malignant transformation of oral lichen planus. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1999, 88(3): 307-10.



