Marcos Vinícius Moreira de Castro. Especialista en Periodoncia / Koto Nakae. Master y doctor por la Facultad de Odontología de la Universidad de São Paulo. Brasil / Luis Cabeza Ferrer. Médico estomatólogo. Doctor en Odontología. Especialista en Estomatología UCM. Profesor de Odontología Estética de la Universidad Europea de Madrid. España
Introducción
Para realizar un tratamiento estético, especialmente cuando requiere procedimientos quirúrgicos, la solicitud o aceptación del paciente es fundamental.
No sería recomendable inducirlo a correcciones meramente estéticas sin que él mismo se haya dado cuenta del problema. El concepto de estética es algo extremadamente subjetivo y varía de acuerdo con una serie de factores. Un elemento a tener en cuenta en Odontología es el gesto de la sonrisa. La sonrisa puede ser vista bajo dos aspectos: por un lado, como la expresión de un sentimiento, y por otro, como la mera actividad de los músculos de la mímica facial. De una forma o de otra, la sonrisa implica en aspectos que pueden denotar situaciones antiestéticas. Una de estas situaciones se refiere a la presencia de pigmentaciones melánicas, las cuales evidentemente destacan en aquellas personas cuya sonrisa alta deja las encías al descubierto. Frecuentemente, estas alteraciones son manchas oscuras causadas por la liberación excesiva de melanina por parte de los melanocitos.
Para el tratamiento de manchas melánicas es necesario un procedimiento quirúrgico, que tenga como finalidad eliminar el epitelio y parte del conjuntivo. Este artículo se propone hacer una revisión de la literatura, abordando la etiología de las pigmentaciones, el diagnóstico y posibles tratamientos, enfocando diferentes posibilidades de conducta quirúrgica.
Etiología
Las lesiones elementales planas llamadas “manchas o máculas” son variaciones del estado normal, cuando son fisiológicas. La hipopigmentación ocurre generalmente en individuos albinos y portadores de vitiligo 1. La hiperpigmentación oscura, generalmente marrón, y la decoloración, pueden tener como causa una variedad de factores locales y/o sistémicos, el cual puede causar problemas estéticos y sociales, especialmente en pacientes con sonrisa gingival 2.
El primero en describir la presencia de células conteniendo melanina en la mucosa bucal fue Adachi 3, en 1903, y, de hecho, la pigmentación bucal sucede en todas las razas 4. No obstante, la pigmentación melánica es la más común; el caroteno, la hemoglobina reducida y la oxihemoglobina han sido identificados como factores contribuyentes para la pigmentación de la piel, encontrándose en la mucosa masticatoria 5.
La etiología de la pigmentación es variada, estando asociada a trauma, como morder la mejilla o los labios, otros casos asociados a drogas antipalúdicas 6-9 (sulfato de quinina 10, minociclina 11, 12, 13) y pacientes HIV positivos 14. Brown; Houston 15 (1991) mostraron la melanosis del fumador como una pigmentación benigna de la mucosa bucal, predominantemente observada en la encía adherida y en la papila gingival. Estas lesiones son máculas independientes de factores genéticos, uso de medicamentos y desórdenes sistémicos. Observadas frecuentemente después de la tercera década de vida, su característica es el oscurecimiento progresivo.
En sentido más amplio, algunos autores 16, 17, 18 consideran que las pigmentaciones de la mucosa bucal son causadas por: 1) lesiones vasculares (hematomas, varices y hemangiomas); 2) tatuajes metálicos (normalmente amalgama); 3) lesiones melanocíticas (mácula melanocítica bucal, nevus pigmentados, melanoma maligno y otros síndromes como la enfermedad de Addison, el síndrome de Albright, el síndrome de Peutz-Jeghers o la enfermedad de Recklinghausen).
Los melanocitos elaboran un orgánulo citoplasmático especializado, denominado melanosoma (etapa final de la formación del corpúsculo de melanina) 19, 20, que se transfiere hacia los queratinocitos por un mecanismo lisosómico fagocítico 21, 22.
Diagnóstico
Los patrones de pigmentación de las manchas melánicas fueron definidos por Dummett; Guptta 23, en 1964, como castaño claro, mediano y profundo. La encía es frecuentemente el tejido bucal más pigmentado 4. No obstante prevalece más en la raza negra; los franceses, filipinos, árabes, chinos, indios, alemanes, italianos, judíos, griegos, rumanos y otros, pueden exhibir estas manchas 24. Aún con esta universalidad, parece que hay una correlación positiva entre pigmentación gingival y el grado de pigmentación de la piel 25.
La pigmentación melánica es el resultado de gránulos de melanina, producidos por melanoblastos presentes entre las células epiteliales de la capa basal. Es importante resaltar que se observaron gránulos de melanina en todos los niveles del epitelio gingival 26.
En 1977, Page et al. 27 mostraron una serie de 80 lesiones melanocíticas bucales que no encajaban en ninguna de las hasta entonces descritas. Observadas predominantemente en la quinta década de la vida, con frecuencia, son lesiones aisladas de las encías, con menos de 1 centímetro de diámetro, y ocasionalmente en gran diversidad. Microscópicamente, la pigmentación melánica fue observada en la capa basal y lámina propia. Buchner; Hansen 28 (1979) observaron 105 casos de estas máculas melanocíticas bucales y discutieron la terminología para estas lesiones. Encontraron que, en la mayoría de los pacientes, la lesión era solitaria concordando con Page et al. 27. La pigmentación melánica fue observada en la capa basal y lámina propia o en una combinación de ambas localizaciones. Estos autores sugirieron que el término fuese reservado para lesiones en las cuales había una correlación clínico-histopatológica definida. Hu et al. 29 (1959) sugirieron la teoría de la migración de células vecinas para explicar el mecanismo de la repigmentación.
Tratamiento
Las técnicas usadas para eliminar las manchas melánicas más comúnmente citadas son: el uso de agentes químicos, los injertos gingivales libres, la abrasión con instrumentos de rotación, la gingivectomía y, más recientemente, el uso del láser.
Dummett; Bolden 30 (1963) después de una gingivectomía observaron la cronología de la repigmentación en nueve casos. Notaron que seis casos tuvieron una repigmentación conocida como espontánea, probablemente como resultado de migración de células de áreas colindantes. Los otros tres casos permanecieron sin pigmentación durante un período máximo de 14 meses.
Perlmutter; Tal 31 (1986) afirmaron que la pigmentación bucal por melanina no es rara en algunas razas y grupos étnicos. Los autores mostraron que ocurre repigmentación de la mucosa bucal después de ser expuesta a agentes químicos, térmicos, quirúrgicos, farmacológicos o factores idiopáticos. Afirmaron también que las informaciones sobre el seguimiento de procedimientos quirúrgicos están extremadamente limitadas. Describieron dos casos de gingivectomía, donde los tejidos fueron observados periódicamente, manteniendose despigmentados en los primeros dos años. Después de 32 meses, se observó un poco de pigmentación en uno de los pacientes y, con excepción de dos zonas aisladas, el área se repigmentó completamente pasados 7 años. Al cabo de 8 años, el segundo paciente permaneció despigmentado. Estas observaciones están de acuerdo con otros estudios que describieron la pigmentación gingival como espontánea y sugieren estudios experimentales adicionales para explorar la base biológica de la repigmentación.
Se recomendó la asociación de agentes químicos, como la combinación de fenol al 90 por ciento con alcohol al 95 por ciento; sin embargo, estos agentes provocaron daños a los tejidos 32, 33.
Tamize; Taheri 34 (1996) trataron a diez pacientes con injertos gingivales libres, colocados en lechos preparados por medio de colgajos de espesor total, y otros 10 con colgajos de espesor parcial. En los casos de colgajo total, ninguno presentó repigmentación después de 4-5 años. Con colgajos de espesor parcial, sólo uno mostró repigmentación, lo que sucedió un año después.
Bishop 35 (1994) describió una técnica simple, versátil y relativamente no invasiva para el tratamiento de la pigmentación racial disforme de la mucosa bucal. Promovió una abrasión empleando una punta diamantada de alta rotación, montada en pieza de mano con abundante irrigación.
La solución mencionada como gingivectomía, en realidad se trata generalmente de gingivoplastía, ya que los casos no presentan una profundidad de sondaje que caracterice a la bolsa periodontal. Varios autores hicieron tratamientos de esta forma 30, 31. Bergamaschi et al. 36 (1993) afirmaron que la unidad epitelio-melanina está formada por melanocitos y queratinocitos, y también que existe poca información disponible sobre el comportamiento de los melanocitos después de una herida quirúrgica. En este trabajo mostraron el seguimiento de cinco pacientes que se sometieron a gingivectomía para remover pigmentaciones melánicas por razones cosméticas.
El examen por microscopia de electrotransmisión reveló melanocitos en proceso de migración y sufriendo mitosis entre el sexto y séptimo día del pos-operatorio. Estas células exhibieron, al cabo de 15 días, una regeneración de sus dendritas, y las cuatro fases diferentes de desarrollo del melanosoma. Los queratinocitos quedaban desprovistos de material pigmentado a los 50 días del postoperatorio. Clínicamente, la intensidad de la pigmentación varió entre los pacientes. Dos de ellos alcanzaron la coloración inicial un año y medio después de la cirugía, mientras que los otros tres, después de tres años. Así, procedimientos de resección gingival, cuando se ejecutan solamente por razones cosméticas, no ofrecen resultados permanentes.
Wheeland 37 afirmó que el uso del láser fue progresivamente ampliado, usándose para remover manchas vasculares, tatuajes, teleangiectasias rosácea y solar, además de muchos desórdenes pigmentarios adquiridos. Para Anderson et al. 38 (1989) la exposición de la piel a un billonésimo de segundo de la vibración de láser, afecta al sistema pigmentario por un proceso llamado fototermólisis selectivo, en el cual son alterados, preferentemente, los melanosomas y las células pigmentadas. Debido al amplio espectro de absorción de la melanina, este efecto puede ocurrir con longitudes de onda que penetran en profundidades diferentes dentro del tejido, produciendo respuestas biológicas potencialmente distintas. Se emplean diversos tipos de láser para despigmentación de piel y mucosas. El láser de argón ha presentado problemas de cambio de textura, hipopigmentación y cicatriz 39. El láser de dióxido de carbono de baja frecuencia también fue probado 40. Mercer; Anderson 41 (1996) concluyeron usando microtomografía, que siendo un láser de onda continua, no provoca daños en los tejidos duros dentales, en contra de algunos estudios con microscopia electrónica de barrido que clásicamente muestra alteraciones significativas en la densidad mineral de estos tejidos.
Grevelink 42 (1996) afirmó que muchas modalidades para el tratamiento de tatuajes y lesiones pigmentadas producen un mayor riesgo de complicaciones a causa de una incidencia aumentada de pigmentación adversa y queloide cicatricial. En personas de piel gruesa, el láser Nd:YAG probó ser efectivo removiendo lesiones pigmentadas y tatuajes, sin dejar cicatrices. Este estudio buscó determinar la eficacia y efectos de este láser en una serie pequeña de pacientes de pigmentación oscura con tatuajes. De esta forma, se observaron cuatro pacientes, viéndose el clareado de todas las lesiones. Los tratamientos no produjeron cicatrices o cambios de pigmentación permanente.
En un trabajo reciente Atsawasuwan et al. 2 (2000) presentaron 4 casos que fueron tratados con láser Nd:YAG, con buenos resultados clínicos. Pasados de 11 a 13 meses de observación no había recurrencia de hiperpigmentación gingival. Sin embargo, ellos cuentan que en estos casos sucedieron factores adversos, como exposición ósea, y retracciones, en el postoperatorio inmediato.
Presentación de casos clínicos
Caso 1
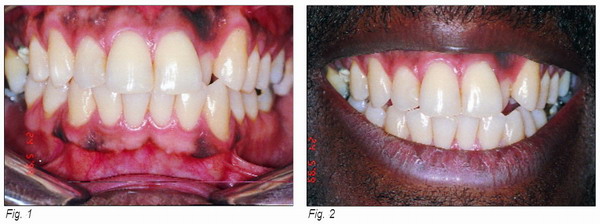
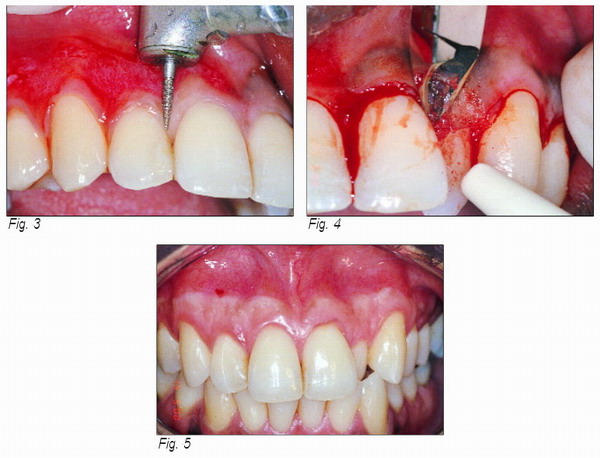
Paciente de sexo masculino, 29 años de edad, raza negra, portador de pigmentación melánica no uniforme (Fig. 1). Se quejaba de no estar a gusto con la estética de la sonrisa (Fig. 2). Con la finalidad de observación clínica comparativa, fue sometido a la remoción quirúrgica de la melanina (melanoplastía) mediante la técnica de dermoabrasión (Fig. 3) y la de gingivectomía clásica (Fig. 4). El resultado clínico final, después de un año, demostró resultados semejantes, aunque con discretas señales de recidiva en ambas áreas tratadas (Fig. 5).
Caso 2
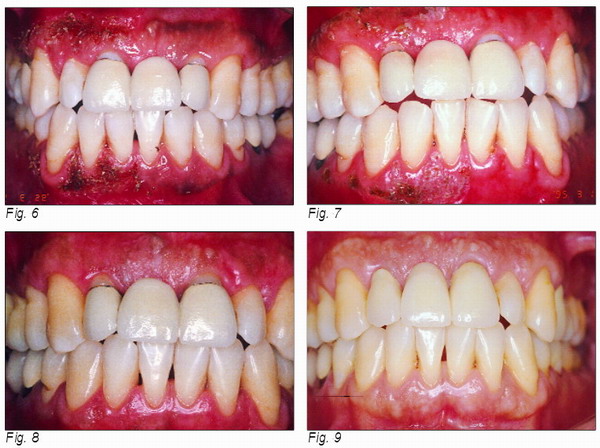
Paciente de sexo femenino, raza blanca, 38 años de edad, que presenta pigmentación melánica en el maxilar superior e inferior. Se le aplicó láser de alta potencia “Puls Master” Incisive (30 mJ-50 Hz-1,5 watt) en el lado izquierdo (Fig. 6), con anestesia tópica. Después de cuatro días, se realizó una nueva aplicación, en el lado opuesto (Fig. 7). Al cabo de 2 semanas (Fig. 8) se realizó otra aplicación para completar la melanoplastía. El paciente está siendo revisado desde hace 5 años (Fig. 9) habiendo sido sometido, ocasionalmente, a reaplicación selectiva del láser en áreas con recidiva.
Discusión
El mecanismo exacto de repigmentación de la piel no está claro, pero la “teoría de la migración” parece ser la correcta. De acuerdo con esta teoría, los melanocitos de la piel normal proliferan y migran hacia las áreas despigmentadas 29. Dummet; Bolden 30 (1963) describieron que durante el período de latencia se puede especular que, o bien no hay migración de melanocitos o los melanocitos que habían migrado no eran activos.
Las técnicas quirúrgicas utilizadas varían desde el uso de agentes químicos hasta el láser, sin dejar de destacar la clásica gingivoplastía. Todas tienen como objetivo de exponer el tejido conjuntivo, eliminando los melanocitos y queratinocitos presentes en la capa basal del epitelio.
El tiempo de repigmentación es muy variable. Así, Dummett; Bolden 30 (1963) después de una gingivectomía encontraron repigmentación espontánea. Bergamaschi et al. 36 (1993) en el seguimiento de cinco pacientes que se sometieron a gingivectomía para eliminar pigmentaciones melánicas por razones cosméticas, observaron, que dos de ellos alcanzaron la coloración inicial al cabo de un año y medio de la cirugía; mientras que los otros tres, al cabo de 3 años. Perlmutter; Tal 31 (1986), en dos casos con gingivectomía, uno de ellos mostró ausencia de repigmentación pasados 8 años. Atsawasuwan et al. 2 (2000) presentaron un seguimiento de 11 a 13 meses con láser sin repigmentación.
En nuestra experiencia clínica, la gingivoplastía permite más seguridad en la eliminación total del epitelio de la encía marginal, lo que no ocurre con la utilización exclusiva de puntas abrasivas. Con relación a la utilización del láser, nos parece que la mayor dificultad es la eliminación del tejido epitelial próximo al diente (encía marginal y papilar), y en este caso parece que el resultado inmediato del láser enmascara, por su coloración, la real pigmentación gingival, lo que exige más de una aplicación.
Conclusiones
1. La etiología de las pigmentaciones melánicas está asociada a melanocitos y queratinocitos presentes en el conjuntivo y en la capa basal del epitelio.
2. Es necesaria la eliminación total del epitelio y parte del conjuntivo para asegurar la completa remoción de estas pigmentaciones.
3. Para este tratamiento se propusieron diversas técnicas y, a pesar del desarrollo del láser en los últimos años, la gingivoplastía parece que presenta el mejor y más práctico resultado clínico.
4. La repigmentación sucede rápidamente en algunos pacientes, mientras que en otros el proceso es más lento.
5. No existen condiciones clínicas para prever la recidiva o no de la pigmentación melánica.
Summary
In the treatment of gingival melanin pigmentation it’s necessary a surgical procedure to eliminate all the epithelium and a portion of connective tissue too. The purpose of this paper is to show and discuss some techniques to eliminate this pigmentation.
Correspondencia
Cesário Antonio Duarte
Rua Dr. Jesuino Maciel, 856
04615-002 São Paulo
Brasil
cesarioduarte@brfree.com.br
Bibliografía
1. Center JM et al. Management of gingival vitiligo with the use of a tattoo technique. J Periodontol 1998; 69: 724-728.
2. Atsawasuwan P et al. Treatment of gingival hyperpigmentation for esthetic purposes by Nd:YAG laser: report of 4 cases. J Periodontol 2000; 71:315-321.
3. Adhachi B. Das hautpigment bein menschen und bei den affen. Zeitschr Morph Anthrop 1903; 6: 1-131.
4. Dummett CO. Oral pigmentation. First symposium of oral pigmentation. J Periodontol 1960; 31: 356.
5. Goldzieher JA et al. Chemical analysis of the intact skin by reflectance spectrophotometry. Arch Dermatol Syph 1951; 64: 533.
6. Giansanti JS et al. Oral mucosal pigmentation resulting from antimalarial therapy. Oral Surg Oral Med Oral Pathol 1971; 31: 66-69.
7. Hedstrand AG. Farmacevtiska Specialiter in Sverige. Uppsala, Sweden: Almqvist & Wiskell, 1976.
8. Manor A et al. Gingival pigmentation associated with antimalarial drugs. Isr J Dent Med 1981; 25: 13-16.
9. Granstein RD, Sober AJ. Drug and heavy metal induced hyperpigmentation. J Am Acad Dermatol 1981; 5: 1-18.
10. Main JHP. Two cases of oral pigmentation associated with quinidine therapy. Oral Surg Oral Med Oral Pathol 1988; 66:59-61.
11. Fendrich P, Brooke RI. An unusual case of oral pigmentation. Oral Surg Oral Med Oral Pathol 1984; 58: 288-291.
12. Cale AE, et al. Pigmentation of the jawbones and teeth secondary to minocycline hydrochloride therapy. J Periodontol 1988; 59: 112-114.
13. West WL. Minocycline-induced intraoral pharmacogenic pigmentation: case reports and review of the literature. J Periodontol 1997; 68:84-91.
14. Langford A et al. Oral hyperpigmentation in HIV-infected patients. Oral Surg Oral Med Oral Pathol 1989; 67: 301-307.
15. Brown FH, Houston GD. Smoker’s melanosis. A case report. J Periodontol 1991; 62: 524-527.
16. Shafer WG et al. A textbook of oral pathology. Philadelphia: W.B. Saunders Co 1984; 89-136.
17. Wood NK, Goaz PD. Differential diagnosis of oral lesions. St. Louis: The C.V. Mosby Co 1975; 172-173.
18. Eversole LR. Clinical outline of oral pathology: diagnosis and treatment. Philadelphia: Lea and Febiger 1984; 124.
19. Seiji M et al. Subcellular localization of melanin biosyntesis. Ann. N. Y. Acad. Sci 1963; 00: 497-533.
20. Snell RS. The effect of ultraviolet irradiation on melanogenesis. J Invest Derm 1963; 40: 127-32.
21. Olson RL et al. The role of epidermal lysosomes in melanin physiology. Brit J Derm 1970; 83: 189-99.
22. Wolff K, Hönigsmann H. Are melanosome compleses: lysosomes? J Invest Derm 1972; 58: 170-6.
23. Dummett CO, Gupta OP. A method for the appraisal of pigmentation of the oral tissues: the dop assessment, Quart Nat Dent Ass 1964; 22: 125-9,
24. Monash S. Normal pigmentation of the oral mucosa. Arch Dermatol Syph 1932; 261: 139.
25. Dummett CO et al. Oral pigmentation—phisiologic and pathologic. NY State Dent J 1959; 25: 407.
26. Dummett CO. Oral pigmentation in canis familiaris. J Periodontol 1964; 35: 416.
27. Page Lr et al. The oral melanotic macule. Oral Surg Oral Med Oral Pathol 1977; 44: 219-226.
28. Buchner A, Hansen LS. Melanotic macule of the oral mucosa. Oral Surg Oral Med Oral Pathol 1979; 48: 244-249.
29. Hu F et al. In vitro studies on vitiligo. J Invest Dermatol 1959; 3: 267.A
30. Dummett CO, Bolden TE. Postsurgical clinical repigmentation of the gingiva. Oral Surg 1963; 16: 353.
31. Perlmutter S, Tal H. Repigmentation of the gingiva following surgical injury. J Periodontol 1986; 57:45-80.
32. Dummet CO. Overview of normal oral pigmentations. Ala J Med Sci 1979; 16: 262-273.
33. Hirschfeld I, Hirschfeld L. Oral pigmentation and a method of removing it. Oral Surg Oral Med Oral Pathol 1951; 4: 1012-1016.
34. Tamizi M, Taheri M. Treatment of severe physiologic gingival pigmentation with free gingival autograft. Quintessence Int 1996; 27:8, 555-8.
35. Bishop K. Treatment of unsightly oral pigmentation: a case report. Dent Update 1994; 21: 236-7.
36. Bergamaschi O et al. Melanin repigmentation after gingivectomy: a 5-year clinical and transmission electron microscopic study in humans. Int J Periodontics Restorative Dent 1993; 13: 85-92.
37. Wheeland RG et al. Cosmetic use of lasers. Dermatol Clin 1995; 13: 447-59.
38. Anderson RR et al. Selective pothothermolysis of cutaneous pigmentation by Q-switched Nd: YAG laser pulses at 1064, 532, and 355 nm. J Invest Dermatol 1989; 93: 28-32.
39. Apfelberg DB et al. Progress report on extended clinical use of the argon laser for cutaneous lesions. Lasers Surg Med 1980; 1: 71-83.
40. Dover JS et al. Low-fluence carbon dioxide laser irradiation of lentigines. Arch Dermatol 1988; 124: 1219-24.
41. Mercer C. Lasers in dentistry: a review. Part 1. Dent Update 1996; 23: 74-80.
42. Grevelink JM. Laser treatment of tattoos in darkly pigmented patients: efficacy and side effects. J Am Acad Dermatol 1996; 34: 653-6.




