Manuel Asensio Gómez. Médico Estomatólogo. Práctica privada / Julia Romero Vacas. Médico Estomatólogo. Práctica privada. Salamanca.
Resumen
Es evidente que, a pesar de la baja frecuencia de incidentes graves, durante el ejercicio de la profesión los dentistas tenemos muchas posibilidades (del orden de tres casos por cada cuatro años de profesión) de enfrentarnos a diversas situaciones de urgencia que deben ser identificadas y tratadas con rapidez y eficacia.
El éxito en el tratamiento de las emergencias que se pueden presentar en la práctica dental está basado en el conocimiento, criterio y estado de preparación previo de los dentistas. Sin los conocimientos adecuados para reconocer las emergencias, aplicar técnicas de reanimación y usar correctamente los fármacos necesarios, el dentista no resolverá adecuadamente estas situaciones.
El objeto del presente trabajo es resumir las medidas preventivas y aquellas otras necesarias para la conservación y restitución de las funciones vitales (Soporte Vital Básico) de forma que, convenientemente personalizado, pueda ser incorporado a nuestro equipo de emergencias.
Palabras clave
Urgencias; emergencias; soporte vital básico; resucitación cardiopulmonar.
Introducción
Para poder afrontar con serenidad las emergencias que de hecho se nos presentarán en la consulta a lo largo de nuestra vida profesional, es necesario haber tomado previamente una serie de medidas que nos ayudarán en su correcto manejo:
Conocer las situaciones de urgencia que se presentan con mayor frecuencia en la práctica privada (Tabla 1). Sólo se diagnostica aquello que se conoce.

Todo el personal tiene que disponer por escrito de protocolos de actuación ante emergencias, que deben incluir siempre información de acceso a los servicios externos de urgencia (ejemplo, urgencias: 112), y realizar periódicamente algún simulacro que permita corregir fallos y actualizar datos.
Habilitar los fármacos y equipos de emergencia necesarios listos para ser utilizados. Dicho “botiquín” tiene que ser revisado con regularidad.
En todas las emergencias en las que haya pérdida del conocimiento deben aplicarse inmediatamente los procedimientos de primeros auxilios que se describirán a continuación, ya que se trata de emergencias con riesgo vital. Los procedimientos para solicitar asistencia médica urgente y traslado deben integrarse como parte del protocolo para el tratamiento de las emergencias en todas las clínicas dentales en las que, como ya hemos dicho, debe existir listo para su uso el equipo y los fármacos básicos e indispensables para urgencias.
Este conjunto de acciones conducentes al mantenimiento y/o restablecimiento de las funciones vitales (respiración y circulación) es lo que se denomina Soporte Vital y en el que pueden diferenciarse dos modalidades:
Soporte Vital Básico: que incluye el reconocimiento de las situaciones de riesgo vital, la llamada al sistema de atención médica urgente y la realización de técnicas no invasivas de mantenimiento o sustitución de las funciones vitales, entre las que se incluye la Resucitación Cardio-Pulmonar.
Soporte Vital Avanzado: que incluye un conjunto más amplio y específico de técnicas, invasivas y no invasivas, para el tratamiento de todas las posibles situaciones de riesgo vital.
Preparándose para las emergencias
Para la prevención de las emergencias deben emplearse todas las medidas que sean necesarias como son:
1. Elaborar una historia médica previa.
Es la más importante. En caso necesario, el dentista debe recabar la cooperación del médico tratante. La realización de una encuesta médica firmada y una anamnesis dirigida es imprescindible incluso a efectos legales.
2. Controlar adecuadamente el dolor y la ansiedad.
Es fundamental para poder llevar a cabo un tratamiento dental sin complicaciones.
3. Estar alerta ante la aparición de cualquier reacción adversa.
Especialmente cuando se aplican fármacos, incluyendo los anestésicos locales, que se administrarán siempre lentamente y tomando las medidas necesarias para evitar la inyección intravascular accidental.
4. Estar familiarizado con los signos y los síntomas de las emergencias.
Hay que conocer las diferentes emergencias que pueden ocurrir en la clínica dental.
5. Revisar regularmente el equipo y los materiales para urgencias.
Asegurar su correcto funcionamiento y fecha de caducidad.
6. Obtener asistencia médica de urgencia lo antes posible.
Los números de teléfono para casos de emergencia deben estar fácilmente accesibles para todo el personal de la clínica.
7. Prepararse para aplicar técnicas de reanimación.
Hay que refrescar periódicamente los conocimientos teóricos y prácticos asistiendo a cursos, seminarios, etc. Asimismo, deben efectuarse simulacros de emergencia en la clínica dental: cada miembro del personal (incluido auxiliar y administrativo) debe conocer cuál es su papel ante una urgencia.
8. Acompañar al paciente.
No se debe permitir que el paciente deje la clínica dental sin un acompañante responsable, tanto si es enviado a casa como al hospital.
Protocolo básico de urgencias
Si durante el tratamiento dental nuestro paciente sufre una aflicción de cualquier tipo, con o sin pérdida de conocimiento, será necesario suspender dicho tratamiento y poner en marcha el protocolo de actuación ante emergencias.
Así pues, en todas las situaciones de urgencia hay que seguir, por orden, los pasos siguientes:
1. Análisis inicial de la situación y posición del paciente.
2. Apertura de la vía aérea.
3. Ventilación.
4. Ayuda y traslado.
5. Resucitación Cardio-Pulmonar.
6. Tratamiento específico.
Los primeros pasos tienen como objetivo el asegurar el adecuado aporte de sangre oxigenada al cerebro, tras lo cual se puede pasar al diagnóstico del problema, su tratamiento farmacológico y, en caso necesario, la búsqueda de asistencia externa.
1. Análisis inicial de la situación y posición del paciente
a) Si el paciente está consciente:
Se le colocará en aquella posición en la que se sienta más cómodo. Los pacientes con dificultad respiratoria y los que sufren un dolor precordial estarán más cómodos sentados o semisentados.
b) Si el paciente está inconsciente:
Decúbito supino con ligera elevación de los pies. Ante una aparente pérdida de conciencia, debemos confirmar la falta de respuesta del paciente gritándole y sacudiéndole con suavidad. Puesto que la causa más frecuente de pérdida de conciencia es la hipotensión, esta posición incrementa el retorno de sangre al corazón y mejora el aporte cerebral de la misma. Las pacientes en avanzado estado de gestación, deben colocarse en posición lateral izquierda para evitar que el peso del feto comprima la vena cava empeorando la hipotensión.
2. Apertura de la vía aérea
a) Paciente consciente:
Si puede hablar, no es necesario desobstruir la vía respiratoria.
b) Paciente inconsciente:
• Eliminación de objetos extraños (p. ej. prótesis flojas) si no se había hecho con anterioridad.
• Aspiración de secreciones.
• Apertura de la vía aérea mediante la maniobra FRENTE-MENTÓN (ya que al hiperextender la cabeza y abrir la boca conseguimos la total apertura de la vía): colocamos una mano sobre su frente y los dedos de la otra mano debajo de la mandíbula, y desplazamos la frente hacia atrás mientras traccionamos de la mandíbula hacia arriba y adelante.
3. Ventilación
a) Paciente consciente:
Si puede hablar, la respiración artificial es innecesaria. Administrar al paciente un flujo libre de oxígeno (5-7 L/mn para un adulto).
b) Paciente inconsciente:
“Mirar, escuchar y sentir”, acercando el oído y la mejilla a su boca mientras observamos si existe o no, movimiento torácico. Si no está respirando insuflar los pulmones profundmente dos veces, permitiendo la expiración. En el caso de que no se reanude la respiración espontánea debe procederse de inmediato a la ventilación con aire espirado.
4. Ayuda y traslado
Deben tenerse apuntados y fácilmente disponibles los teléfonos de los servicios médicos de urgencia (ejemplo, 112), ambulancias, información toxicológica, taxis, servicios de urgencia hospitalarios cercanos, etc. Es igualmente recomendable disponer de un teléfono móvil y de los teléfonos de contacto del paciente.
Cuando empleamos la vía telefónica para solicitar ayuda médica urgente:
• El motivo por el que pedimos ayuda se debe comunicar con un lenguaje claro, sencillo y con tranquilidad.
• Debemos identificar claramente la localización de la consulta, proporcionando aquellos puntos de referencia que consideremos necesarios para orientar a los equipos de ayuda, evitando pérdidas de tiempo innecesarias.
• La línea telefónica se desocupará con la mayor brevedad posible para posibilitar que, caso de necesitarlo, los equipos de ayuda se pongan de nuevo en contacto con nosotros.
• Ante estas situaciones de urgencia deben tomarse otras medidas igualmente aconsejables:
— Desalojar el consultorio de pacientes por atender sin provocarles una alarma innecesaria.
— Informar a los familiares presentes de los acontecimientos y de las medidas que hemos adoptado. Si no están presentes, se les informará después de la llegada de la ayuda y, caso de ser necesaria la evacuación, cuando conozcamos el centro al que es trasladado.
— Es muy recomendable acompañar al paciente al centro asistencial: puede ser de utilidad y es una actitud muy positiva de cara al paciente y a sus familiares.
5. Resucitación Cardio-Pulmonar básica (“ABC”)
Con fines didácticos, la reanimación cardiopulmonar y cerebral se puede dividir en tres fases:
I. Reanimación básica
A) Control de la vía Aérea
B) Ventilación (Boca a Boca p.ej.)
C) Circulación
II. Reanimación avanzada
D) Drogas (fármacos) y líquidos.
E) Electrocardiograma (monitorización).
F) Tratamiento de la Fibrilación.
III. Reanimación prolongada (reanimación cerebral y tratamiento postreanimación).
Si a pesar de todo lo anterior el paciente permanece inconsciente debe procederse de inmediato a realizar las maniobras de Resucitación Cardio-Pulmonar básica:
A) Despejar la vía aérea (maniobra frente-mentón) caso de no haberlo hecho con anterioridad.
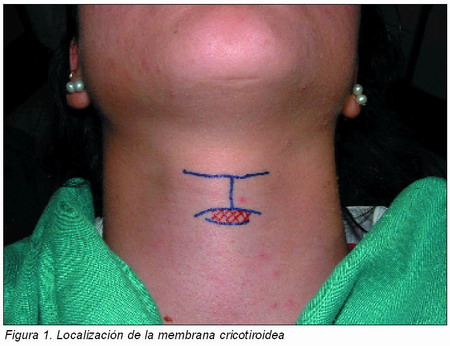
Cuando la obstrucción de la vía aérea es aguda y completa y no se resuelve con las maniobras anteriores, hay que restablecer rápidamente la permeabilidad de la misma. En la clínica dental y teniendo en cuenta la poca experiencia del dentista en técnicas de intubación endotraqueal o traqueotomía de urgencia (procedimiento complicado que debe ser realizado exclusivamente por personal entrenado), la técnica percutánea de vía aérea es la técnica de elección. Se coloca al paciente con la cabeza y cuello en hiperextensión, localizando con facilidad la prominencia que corresponde al borde superior del cartílago tiroides (“nuez o bocado de Adán”). Se recorre con el dedo, palpando en la línea media y hacia abajo hasta llegar a la siguiente prominencia que es el cartílago cricoides. Se perfora la piel entre la primera y la segunda prominencia, donde se encuentra la membrana cricotiroidea (Figura 1), introduciendo una cánula (o aguja) intravenosa gruesa (números 10-16) (o varias), apuntando ligeramente hacia abajo con la punta de la misma y teniendo precaución de no perforar la pared membranosa posterior de la tráquea y de no abandonar la línea media para no lesionar los vasos del cuello. Cuando se confirma la posición en la tráquea por aspiración de aire, se puede empujar el catéter hacia el interior de la tráquea, lo que posibilita la ventilación en los momentos críticos de la obstrucción aguda de las vías respiratorias hasta su traslado a un centro hospitalario. Si esto no es suficiente o posible, se podría ampliar la cricotirotomía de urgencia: tras la preparación estéril, se coge la laringe con una mano, empleando una hoja de bisturí para realizar la incisión cutánea, del tejido subcutáneo y de la membrana cricotiroidea exactamente en su línea media, para acceder a la tráquea y se utiliza un tubo hueco para mantener la vía aérea abierta. Si se dispone de oxígeno, se puede aportar a través del tubo.
B) Controlar la Ventilación (“B”).
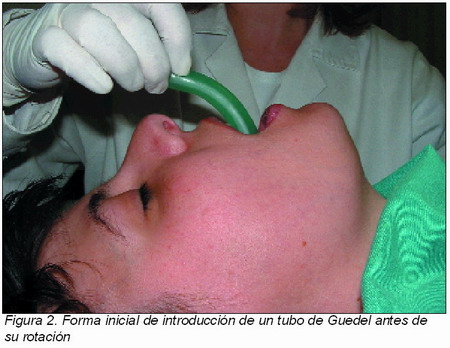
• Si está respirando, administrar oxígeno y mantener las vías respiratorias despejadas. En caso necesario, para el mantenimiento de la vía aérea contamos con los tubos de Guedel (se usarán sólo en pacientes comatosos ya que pueden provocar laringoespasmo o vómitos en las personas que conserven intactos los reflejos de la vía aérea superior), con lo cual ya no es necesario que estemos constantemente haciendo tracción en el mentón. El más habitual es el del número 4, pero se debe seleccionar aquel cuya longitud sea igual a la distancia entre el lóbulo de la oreja y la comisura bucal del paciente. Se introduce en la boca con la curvatura al revés (o sea, convexidad caudal) (Figura 2) hasta llegar al paladar blando y luego se gira 180º para situarlo en su posición correcta.
• Si no está respirando insuflar los pulmones profundamente dos veces, permitiendo la respirción. En el caso de que no se reanude la respiración espontánea debe procederse de inmediato a la ventilación con aire espirado:
a) En la consulta debe realizarse con un resucitador manual, tipo Ambú®, con oxígeno conectado a su entrada adicional de aire, tras haber colocado un tubo de Guedel. Hay que adaptar bien la mascarilla, colocando los dedos en “C” para sujetarla en la cara del paciente.
b) Caso de no disponer de balón de reanimación, se procedería a la ventilación boca-boca (boca-nariz si hay dificultades para efectuarla boca a boca, o boca-estoma en pacientes laringuectomizados): inspiramos profundamente, sellamos nuestra boca alrededor de la boca del paciente, tapamos la nariz con los dedos índice y pulgar o bien con nuestra mejilla y realizamos dos ventilaciones lentas y sucesivas para continuar a un ritmo de 15 por minuto (insuflar – 4 segundos – insuflar). Tras cada ventilación retiramos la boca para permitir la salida pasiva del aire espirado. Existe un notable riesgo de regurgitación del contenido gástrico, por lo que en los adultos soplaremos moderadamente y en los niños suavemente y a un ritmo algo superior (de 20 a 24 por minuto).
C) Controlar la circulación: buscar el pulso carotídeo durante 5-10 segundos.
• Si hay pulso: seguir insuflando 12 veces por minuto.
• Si no hay pulso: mantener la ventilación e iniciar el masaje cardíaco externo: siguiendo el reborde costal localizar el apéndice xifoides y dos traveses de dedo hacia la cabeza (será la mano que quede debajo), colocar el talón de la mano, entrecruzar los dedos y con los brazos rectos, cargar el peso del cuerpo (no levantar las manos) con la fuerza necesaria para deprimir de cuatro a cinco centímetros. La localización suele coincidir con la línea intermamaria en los varones adultos normales (no en la apófisis xifoides).
I. Dos operadores: uno se encarga de la ventilación (con tubo de Guedel, ambú y oxígeno) y el otro del masaje cardíaco con una relación de 1 ventilación por cada 5 compresiones.
II.Un solo operador no puede manejar al mismo tiempo el Ambú®, por lo que se ventilará boca a boca con una frecuencia de 2 ventilaciones por cada 15 compresiones (en niños de hasta 8 años: 1 ventilación/5 compresiones).
La resucitación se continuará hasta que el paciente recobre el pulso espontáneo o hasta que se inicien los cuidados intensivos y sea traslado al hospital.
6. Tratamiento específico
a) Con diagnóstico claro:
Administración de fármacos y/o búsqueda de ayuda externa (debe buscarse asistencia externa siempre que el profesional lo considere necesario especialmente cuando existan dudas en cuanto a la naturaleza del problema o respecto a la disponibilidad o utilización de equipos y fármacos).
La vía intravenosa es la de elección en las urgencias. El sitio que se selecciona con más frecuencia son las venas del antebrazo. Una vez preparado el equipo de infusión (conectado, colocado el frasco de suero en un soporte muy por encima de la cabeza del paciente, llena la cámara de goteo y el tubo de infusión) y tras colocar el torniquete, o mejor aún, el manguito del esfingomanómetro insuflado a una presión cercana a la diastólica (Figura 3), tomamos el brazo con firmeza con una mano, de tal forma que el pulgar se apoye en la piel tensándola en sentido distal al sitio de la punción, desinfectamos la zona (alcohol, povidona) e insertamos la unidad de aguja con catéter intravenoso unida a una jeringa en dos pasos. Primero, manteniendo el bisel de la aguja hacia arriba, penetramos la piel justo al lado de la vena. Después cambiamos ligeramente la dirección de la aguja dirigiéndola hacia la vena mientras aplicamos una ligera tracción del émbolo de la jeringa, avanzando con lentitud. La entrada en la vena se anuncia por la salida de sangre. Liberamos el torniquete o manguito, aspiramos un poco de sangre para confirmar que la aguja se encuentra en el sitio adecuado y simultáneamente introducimos el catéter externo, retiramos la aguja interna y conectamos la infusión pudiendo ya administrar fármacos de forma lenta a través de la vía. Si aparece edema local, se está produciendo la extravasación del suero y el procedimiento debe suspenderse y cambiar de localización, ya que intentar corregir la posición en este momento raramente tiene éxito.
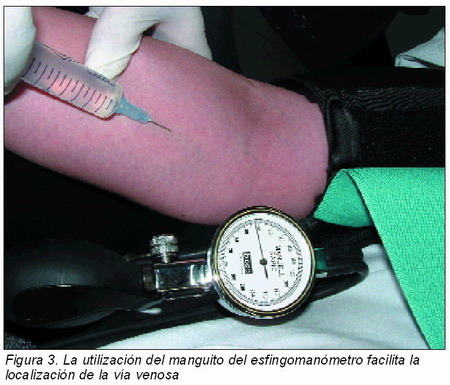
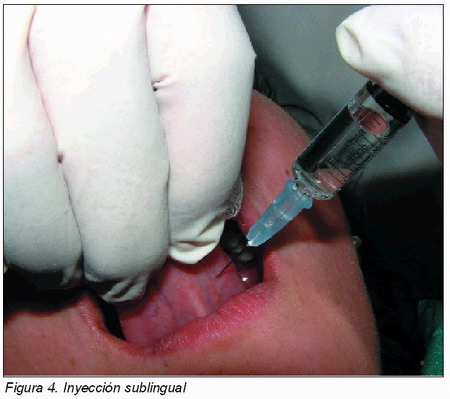
Pero la utilización de la vía intravenosa puede ser dificultosa en ocasiones, ya que el estado del enfermo, generalmente colapsado, unido a la falta de práctica por parte del dentista para canalizar vías venosas, hacen a veces imposible la administración de fármacos necesarios en un momento crítico. La alternativa intramuscular no suele ser válida en estas circunstancias pues la absorción es lenta e irregular. Puede ser por tanto preferible usar una vía de fácil acceso en la que la absorción sea algo más rápida y regular: el sistema venoso de las raninas, situado en la región sublingual, que permite obtener niveles hemáticos de fármacos casi tan rápidos y elevados como los obtenidos por vía venosa (unos 35 segundos). La técnica es simple: basta con inyectar el fármaco deseado en la masa carnosa sublingual con una aguja fina del tipo de las de insulina (Figura 4).
b) Sin diagnóstico claro:
En caso de duda, no administrar medicación, solamente oxígeno y buscar asistencia externa.
Equipo y fármacos básicos de emergencia
El equipo de urgencia y los fármacos que cada dentista debe tener en su consulta dependerá de una cuidadosa evaluación de sus necesidades. Hay que tener en cuenta la naturaleza de la clínica y el tipo de tratamientos que se proporcionen (por ejemplo, sedación).
Aunque la lista de fármacos u otras sustancias que deben encontrase disponibles en las clínicas dentales es extensa (no incluimos todas los fármacos necesarios para cuidados intensivos), sólo se requieren un pequeño número de ellas para los procedimientos básicos de emergencia (imprescindibles: oxígeno, atropina, adrenalina, prometazina). Cada dentista tiene la opción de conseguir otros fármacos y equipos adicionales en función de las circunstancias especiales de su clínica y de su habilidad para usarlas. Debe incluirse en el botiquín un listado de los fármacos preferentemente con su nombre comercial para facilitar su mantenimiento en perfectas condiciones de uso (revisiones periódicas, fechas de caducidad, etc.).
a) Equipo básico de emergencia
• Equipo de succión dental (alto volumen y baja aspiración) y quirúrgica (bajo volumen y alta aspiración).
• Equipo de oxígeno con regulador manométrico y de flujo, mascarillas y tubos de conexión.
• Resucitador manual (tipo Ambú®) con máscara facial.
• Teléfonos de emergencia.
• Cánulas bucofaríngeas (tubos de Guedel).
• 0Fonendoscopio.
• Esfignomanómetro.
• Complementos para la administración de fármacos: jeringas con aguja estériles y desechables para inyección VSC, VIV y VIM, torniquete para punción venosa (puede usarse el manguito del esfingomanómetro), cánulas intravenosas gruesas (números 10-16), sistemas de conexión, esparadrapo, alcohol.
• Bolsa de papel (para que en caso de hiperventilación el paciente pueda respirar su propio aire espirado).
b) Fármacos básicos de emergencias:
— No inyectables:
• Oxígeno, disponible mediante una válvula reductora que pueda proporcionar hasta 10 L/mn.
• Nitroglicerina (Trinispray? spray oral 0,4 mg/dosis).
• Salbutamol (Ventolín® Inhalador 100 mcg/dosis).
• Antihipoglucémico: zumo de naranja, refrescos de cola, dextrosa al 5 por ciento en agua, terrones de azúcar.
• Antiagregante plaquetario: ácido acetilsalicílico (Aspirina® 500 mg. Comprimidos masticables).
• Nifedipino (Adalat® cáps. 10 mg).
• Amoníaco aromático (Lipothymal® Septodont ampollas para inhalación de 1,5 ml).
— Inyectables:
• Adrenalina (Adrenalina Level® jeringas precargadas de 1 ml al 1:1000).
• Desclorferniramina (Polaramine® inyectable ampollas 5mg/ml).
• Atropina (Atropina Braun® ampollas 1 mg/ml).
• Hidrocortisona (Actocortina® viales 100 mg) o Metilprednisolona (Urbasón® soluble ampollas 40 mg).
• Isoproterenol (Aleudrina® ampollas 0,2 mg/ml).
• Aminofilina (Eufilina® ampollas 175,7 mg/10 ml).
• Diazepán (Valium® 10 solución inyectable 10 mg/amp).
• Glucosa (Glucosmon® ampollas 50%) o Glucagón (Glucagon-Gen Hypokit® vial liofilizado 1mg/vial).
• Morfina (Cloruro Mórfico Braun® ampollas 1%).
• Antagonista benzodiazepínico: Flumazenil (Anexate Roche® solución inyectable 0,5 mg).
• Antagonista opioide: Naloxona (Naloxone Abelló® solución inyectable 0,4 mg).
Conclusiones.
Exponemos un resumen del protocolo de actuación que permite al dentista afrontar con seguridad las situaciones de urgencia en la clínica dental.
La preparación previa para las emergencias es un factor esencial para el adecuado manejo de las mismas.
El protocolo básico de urgencias debe ser actualizado permanentemente y estudiado, de forma periódica y en función de sus atribuciones, por todo el personal de la clínica.
Debe conocerse y practicar el manejo del equipo y de los fármacos básicos de emergencia, que estarán permanentemente listos para su uso inmediato.
Correspondencia
Manuel Asensio Gómez
C/ Zamora, 78, 3º
37002 Salamanca
Tel.: 923268776
E-mail: maasgo@teleline.es G.
Bibliografía
1. American Dental Association. Terapéutica Dental. 1.ª ed. española. Masson, S.A. Barcelona, 2003.
2. Bascones A. y cols. Tratado de Odontología. 1.ª ed., Smithkline Beecham, S.A. Madrid, 1998.
3. Beers MH, Berkow R. El manual Merk de diagnóstico y tratamiento 10ª Ed. Harcourt. Madrid, 1999.
4. Boj JR, Mayoral V, Jiménez A, Casals P. Emergencias médicas en odontopediatría. Revista Europea de Odonto-Estomatología 1994, vol. VI, n.º 3, 171-176.
5. Díaz Pérez, FJ. Curso teórico-práctico sobre Resucitación Cardio-Pulmonar básica y avanzada en el medio extrahospitalario. Glaxo-Wellcome. Salamanca, 1997.
6. Donado M. Urgencias en clínica dental. Rhône-Poulenc Rorer. Madrid, 1996.
7. Donado M. Urgencias en Odontoestomatología. Lavel. Madrid, 1990.
8. Echevarria JJ, Cuenca E. El manual de Odontología. Masson S.A.: Barcelona, 1995.
9. Esplugues J, Morcillo EJ, Andres-Trelles F y cols. Farmacología en Clínica Dental. J.R. Prous Editores, S.A. Barcelona, 1993.
10. Federacion Dental Internacional. Comisión de productos dentales. Informe Técnico n.º 41. Emergencias en la clínica dental. Londres, 1990.
11. Fernández A, De la Fuente R, Sánchez P, Sanchiz E, Armentia A, Stolle R. Utilización de medicamentos. Reacciones adversas a fármacos: alergia a medicamentos. Revista Espejo Colegial: 1999 (11), 22-25.
12. Fisher J, Wachtel TL. Procedimientos clínicos. El Manual Moderno, S.A. México, 1983.
13. Lebowitz PW. Anestesia para cirugía dental y oral. Clínica Anestesiológica 1990, vol. 13, n.º 4. Salvat Editores, S.A. Barcelona, 1990.
14. Narcellas F, Mariño A, Galego P, Garcia A, Castro P, Bugarin R, Gandara JM. Bases teóricas en el abordaje de la parada cardiorrespiratoria para los profesionales de la Odontoestomatología. Gaceta Dental 1996: n.º 68, 90-98.
15. GlaxoSmithkline. Curso de Resucitación Cardio-Pulmonar básica, Salamanca, 2000.
16. Urraco A, Díaz MT. Complicaciones Médicas en la Consulta Dental. SmithKline Beechan, S.A. Madrid, 1995.



