Sada G.ª-Lomas JM. Cirujano Maxilofacial. Profesor Titular de Cirugía Maxilofacial. UCM / Trapote S. Médico, Odontólogo, Máster en Implantes. Osteointegrados. UCM / López-Quiles J. Cirujano Maxilofacial. Profesor Asociado de Cirugía Maxilofacial. UCM / Ramos E. Licenciada en Odontología / García C. Licenciado en Odontología. Madrid
La rehabilitación protésica del paciente con un grado extremo de reabsorción maxilar (Clase VI) constituye uno de los principales desafíos a los que nos enfrentamos hoy en día en nuestra profesión.
Resumen
La utilización de implantes en estos pacientes precisa la realización de técnicas quirúrgicas con osteotomía de Le Fort I y colocación de injertos óseos interposicionales que ofrezcan un soporte suficiente para la inserción de las fijaciones de titanio y restablezcan la relación intermaxilar perdida. En el presente artículo se repasan las principales técnicas, se presenta nuestra experiencia con siete pacientes tratados en los que se colocaron un total de cincuenta implantes y se revisan los resultados obtenidos por otros autores.
Palabras clave
Maxilar atrófico, osteotomía, Le Fort I, injerto, hueso autólogo, implantes.
Summary
Prosthetic rehabilitation of the pacient with extremelly reabsorbed maxilla (Class VI) is one of the challenges that we actually find in our profession.
Le Fort I osteotomy with inlay grafts before endosseous implants placement is required in this cases to restaure the intermaxillary relationship. We expose the actual tecniques, present our experience with seven patients and 50 implants placed with this method and we review the results in the literature.
Key words
Atrophic Maxilla, osteotomy, Le Fort I, graft, autologous bone, endosseous implants.
Introducción
La combinación de los dos patrones de reabsorción del hueso alveolar que se producen en el paciente edéntulo —centrípeta en el maxilar y centrífuga en la mandíbula— determina finalmente una posición relativa posterior y craneal del hueso maxilar con respecto a la mandíbula. Como consecuencia de ello nos encontramos con una relación inversa entre ambos maxilares (Clase III ósea) y con un aumento de la distancia intermaxilar. Las principales alteraciones a nivel facial que se observan en el edentulismo son debidas fundamentalmente a la pérdida del apoyo de las partes blandas que aparece como consecuencia de la falta de los dientes, del proceso de reabsorción ósea, y debido a la nueva relación intermaxilar. Estas alteraciones incluyen el colapso de la musculatura facial, que determina un aumento del ángulo naso-labial, adelgazamiento del bermellón de los labios, descenso de las comisuras, profundización de los surcos nasogenianos, aparición de arrugas labiales, pérdida del apoyo labiomental y disminución de la altura del tercio inferior de la cara 1, 21.
Debido a ello, en la rehabilitación del paciente con una extrema reabsorción ósea debe restaurarse la relación intermaxilar y aumentar el hueso alveolar y maxilar para ofrecer un adecuado soporte a la musculatura facial que ha perdido su apoyo. Diversos métodos quirúrgicos han sido propuestos por distintos autores para conseguir estos objetivos.
La utilización de injertos de hueso autólogo se basa en la demostración de que éstos sobreviven al trasplante por dos mecanismos: la formación de hueso nuevo a partir de osteoblastos supervivientes de la esponjosa —osteogénesis—, y en segundo lugar por la sustitución del hueso no vital por crecimiento desde zonas de hueso vecino, de tal forma que el hueso injertado no vital actúa como material osteoconductor. Es lo que se ha denominado «creeping substitution». Cabría añadir un tercer mecanismo, la acción osteoinductora del hueso injertado, ya que éste provoca la diferenciación de las células de tejido conectivo que le rodean en osteoblastos.
Los primeros intentos en cirugía preprotésica —sin utilización de implantes— con injertos óseos aposicionales (onlay) sobre el maxilar no resistieron el paso del tiempo, ya que se produce una rápida reabsorción del injerto obteniéndose resultados poco favorables. La utilización de injertos óseos interposicionales (inlay) parecía ofrecer mejores resultados2..
Con la aparición de los implantes osteointegrados podemos afirmar que entramos en una nueva era en lo que a cirugía preprotésica se refiere. El objetivo lo encontramos no sólo en restaurar la relación intermaxilar perdida, sino también en proveer al maxilar de la cantidad de hueso necesaria que nos permita la colocación de los implantes, sin olvidar que éstos deben estar situados en posiciones adecuadas y con unas inclinaciones favorables para que posteriormente se pueda conseguir una correcta restauración protésica3. La utilización de injertos aposicionales a los que se añade la simultánea colocación de implantes ha sido realizada por distintos autores 4, 5, 6. La carga de los implantes parece que tiene efectos beneficiosos, ya que se produce una reabsorción mucho más lenta del injerto si lo comparamos con los resultados previamente observados en los pacientes que no fueron sometidos a la colocación de fijaciones. Sin embargo, para poder colocar este tipo de injerto en onlay es necesario contar con una cantidad suficiente de hueso residual, situación que casi nunca se produce en el maxilar completamente atrófico. Por tanto, se hace necesario recurrir a otros métodos que nos permitan la colocación de injertos interposicionales.
Técnicas de colocación de injertos interposicionales
En 1989, Sailer describió un método revolucionario para el tratamiento de los maxilares con reabsorción severa 7. El autor insiste no sólo en la necesidad de ganar hueso en altura, sino también en la importancia de realizar un avance del maxilar para mejorar la relación sagital entre ambas arcadas. Se utiliza como material de injerto hueso autólogo del paciente y debido a que el espacio a cubrir en la zona receptora a nivel del maxilar es importante, la zona donante es la cresta ilíaca, donde encontramos hueso en cantidad suficiente.
Hoy día, las técnicas más frecuentemente utilizadas son las explicadas a continuación, la primera es la originariamente descrita por Sailer siendo las demás variaciones en función de la forma del injerto y del momento de colocación de los implantes.
1. Injerto en varios bloques y colocación simultánea de implantes
La técnica consiste en la realización de una osteotomía de Le Fort I, seguida de la colocación de dos o tres injertos interposicionales en bloque de hueso corticoesponjoso —obtenidos de la cresta ilíaca— en el suelo del seno maxilar y fosas nasales —las corticales hacia medial y lateral— e insertando en el mismo acto quirúrgico el mayor número posible de implantes roscados que permitan la posterior restauración protésica a la vez que sirven como elemento estabilizador del injerto. El complejo maxilar- injerto- implantes es entonces reposicionado hacia delante y hacia abajo de forma simultánea y se fija con miniplacas o microplacas y tornillos a los arbotantes piriformes.
2. Injerto en monobloque y colocación simultánea de implantes
La variación con respecto a la técnica original de Sailer la encontramos en que se obtiene el injerto de la cresta ilíaca en un solo bloque, en forma de herradura, que se adapta a la zona receptora. Previamente, se decortica uno de los lados del injerto, y la otra cortical se adelgaza y perfora, para facilitar la revascularización. Se coloca de forma que la zona decorticada queda en situación caudal, en íntimo contacto con el maxilar desplazado y la cortical adelgazada y perforada queda en posición craneal, se reposiciona el complejo a la situación deseada, se fija con miniplacas o microplacas y se insertan las fijaciones.
 |
3. Injerto en bloque y colocación diferida de los implantes
En una primera cirugía se realiza la osteotomía de Le Fort I y se coloca y fija con miniplacas el injerto de hueso corticoesponjoso obtenido al igual que en los otros dos casos de la cresta ilíaca de paciente. En una segunda intervención se colocan las fijaciones. El periodo mínimo de tiempo que debe transcurrir entre ambas cirugías es de 3 – 4 meses, que es el tiempo que tarda el injerto en revascularizarse 8. Esta técnica tendría su indicación en los casos en los que no se pueda conseguir una estabilidad adecuada para las fijaciones o cuando existan accidentes intraoperatorios —como la fractura del maxilar atrófico— que impidan una adecuada estabilidad primaria de la reconstrucción3.
Independientemente de la técnica utilizada, es muy importante que se consiga intraoperatoriamente una estabilidad primaria de todo el complejo que forman maxilar, injerto e implantes. De no ser así, el futuro, tanto del injerto como de los implantes, se puede ver seriamente comprometido9. Para facilitar la revascularización del injerto y la regeneración ósea es conveniente rellenar los posibles defectos que queden con injerto particulado, ya sea autólogo, heterólogo o mixto. Igualmente debe protegerse toda la reconstrucción de la contaminación oral mediante un buen sellado de las mucosas y por tanto la preparación de colgajos amplios así como la sutura de los mismos debe ser planificada y realizada cuidadosamente, prestando atención especial en mantener la integridad del periostio.
Existe cierta controversia en cuanto a si la colocación de los implantes debe realizarse en el mismo momento en que se coloca el injerto o si hay que diferir unos meses la instalación de las fijaciones.
Quienes defienden la técnica diferida argumentan que la colocación del injerto interpuesto entre el maxilar movilizado y el suelo de las fosas nasales y del seno maxilar supone un elevado riesgo de que el injerto sufra una necrosis isquémica, a lo que hay que añadir el peligro que supone la inserción de los implantes en un tejido óseo avascular, ya que el injerto tarda un mínimo de cuatro meses en revascularizarse, todo ello da lugar a que existan mayores posibilidades de pérdida del implante o del injerto. Además, colocar las fijaciones en una segunda cirugía facilita el conseguir una adecuada paralelización y angulación de las mismas.
Por el contrario, la realización de toda la reconstrucción en una sola fase permite que el injerto comience a recibir cierto grado de carga funcional por parte de los implantes desde el primer momento, lo que limita el proceso de reabsorción que sufre todo injerto de estas características. Además, no se debe obviar el hecho de que psicológicamente es mejor aceptado por parte del paciente, a la vez que se evitan los costes derivados de una segunda intervención. Actualmente, parece ser que la única indicación para la colocación en dos fases sería la ya apuntada en la descripción de la técnica, ya que con una adecuada planificación y con la utilización de splints de recolocación del maxilar, fenestrados para la ubicación de los implantes, se consigue determinar una adecuada posición, paralelización y angulación de las fijaciones en una sola cirugía.
Material y método
Pacientes
Son estudiados 28 pacientes, con un maxilar atrófico. La edad media en el momento de la intervención era de 57,5 años (rango 37-71), todos ellos presentaban pérdida dentaria completa en el maxilar superior y eran portadores de prótesis completa convencional. El examen clínico y radiográfico mostró una severa atrofia del maxilar superior (Clase VI de Cadwood 10) que imposibilitaba la colocación de implantes, así como un aumento de la distancia intermaxilar y la existencia de una relación maxilo-mandibular invertida —Clase III ósea—. Ninguno presentaba patología sistémica de base y fueron catalogados por el servicio de anestesia como ASA 1.
Técnica quirúrgica
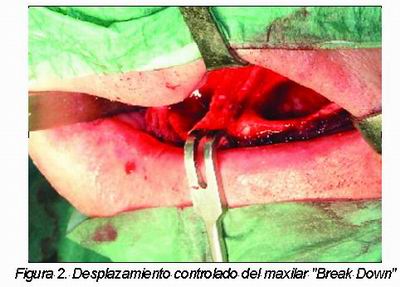
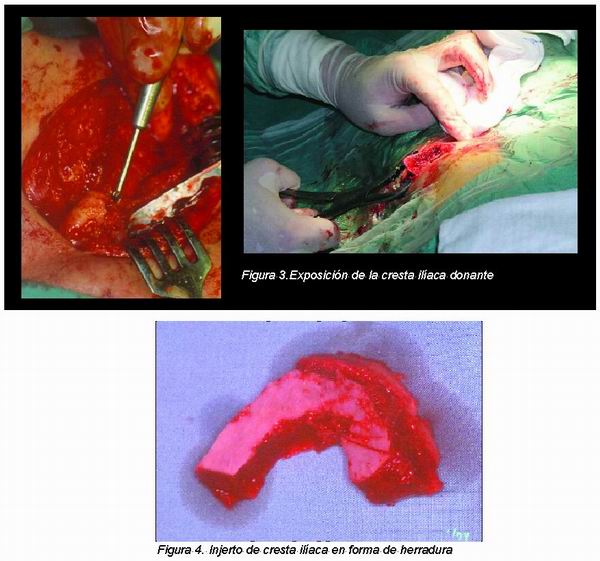
Las intervenciones se realizaron bajo anestesia general con intubación naso-traqueal. Se realizó infiltración con anestésico local más vasoconstrictor para facilitar el despegamiento y limitar la hemorragia en la zona. Utilizamos la técnica modificada de Sailer de injerto de hueso autólogo en monobloque y colocación simultánea de implantes. El abordaje intraoral al maxilar se realizó mediante una incisión circunvestibular alta, muy cercana al límite cutáneo-mucoso, aproximadamente desde la zona del primer molar superior derecho al primer molar superior izquierdo. La cresta alveolar fue expuesta mediante la realización de despegamiento mucoperióstico creando un colgajo pediculado que fue rechazado a la zona palatina. Se localizó y rechazó la mucosa de las fosas nasales poniendo especial cuidado en evitar su laceración, que de producirse debe ser suturada. Se procedió a marcar con sierra reciprocante la osteotomía de Le Fort I y una vez diseñada, fue realizada, acometiendo el descenso controlado del maxilar (Figura 2), se liberó el paquete vasculonervioso posterior y se movilizó el maxilar a una posición caudal y anterior. Paralelamente, se realizó el abordaje a la cresta ilíaca (Figura 3). Una vez descendido el maxilar y llevado a una posición más anterior, se tomaron medidas del tamaño necesario del injerto con planchas metálicas preformadas de distintos tamaños, confeccionando una plantilla para el equipo quirúrgico encargado de la toma del injerto. Ya obtenido éste (Figura 4), se procedió al adelgazamiento y perforación de las corticales del mismo, así como a su modelado para adecuarlo a la zona receptora (Figura 5).
 |
 |
 |
Fue colocado de forma interposicional entre el maxilar y el suelo de fosas nasales y senos maxilares (Figura 6), el complejo maxilar-injerto fue llevado a la posición deseada, determinada por los estudios previos cefalométricos y las medidas obtenidas del segeteado de modelos montados en articulador semiajustable, fijando el complejo con microplacas y tornillos a los arbotantes piriformes, e insertando a continuación las fijaciones según la técnica de Brånemark. Se colocaron un total de 50 implantes Brånemark en los siete pacientes. Una vez comprobada la estabilidad del complejo, se procedió a reposicionar el colgajo y a suturar mediante material reabsorbible de 3/0 Vicryl®. Recibieron tratamiento antibiótico con clindamicina y gentamicina durante siete días y con geles de clorhexidina de aplicación tópica durante veinte días. La estancia media en el hospital fue de cinco días, debida fundamentalmente a la necesidad de reposo; comenzando la deambulación ayudada con muletas al tercer día, inicialmente sin apoyar el pie del lado donde se tomó el injerto y permitiéndose el apoyo a partir del décimo día.
 |
A los pacientes se les pautó dieta líquida las dos primeras semanas y se les permitió el uso de sus prótesis a partir de la cuarta semana de la cirugía.
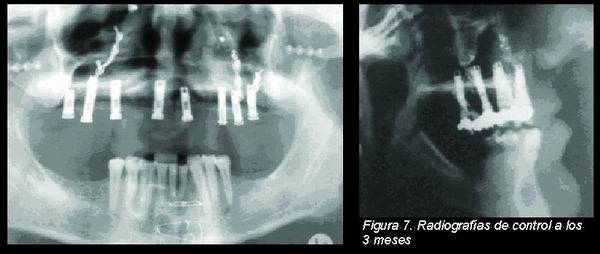
Se realizaron controles radiológicos de la zona maxilar a los tres y seis meses (Figura 7) y de la zona donante a los diez días y a los dos meses, se hicieron controles de la cicatrización a los diez y veinte días. Los pilares de cicatrización fueron colocados entre los ocho y once meses posteriores a la cirugía (Figura 8).
 |
 |
Criterios de éxito
Debido a que este tipo de pacientes presenta una especial dificultad en cuanto a su rehabilitación con implantes, algunos de los criterios de éxito clásicos de Smith y Zarb 11 deben ser aplicados con cierta flexibilidad. Si bien debemos establecer el porcentaje de implantes osteointegrados como dato de referencia en cuanto a la validez de estas técnicas, desde nuestro punto de vista, el éxito viene significado finalmente por un funcionamiento satisfactorio de la prótesis.
Resultados
En los 28 pacientes tratados fueron colocados un total de 241 implantes de longitudes entre 10 y 18 mm. La evolución del postoperatorio inmediato fue favorable en casi todos los pacientes, cicatrizando correctamente la mayoría de ellos. En algún caso apareció dehiscencia de la sutura que fue inicialmente tratada de forma conservadora con geles de clorhexidina y posteriormente con refrescado de los bordes y sutura. Todos los pacientes refirieron molestias en la zona donante, pero al mes y medio todos informaron de que habían recuperado su deambulación normal.
Un total de 39 implantes se perdieron durante la fase de osteointegración (16 por ciento), todos presentaron movilidad en el momento de la colocación de los pilares de cicatrización y fueron retirados. Hasta el momento no se ha perdido ningún implante desde que se colocaron las prótesis.
El tratamiento protésico se finalizó en todos los pacientes en un rango de 13 meses de la cirugía y las pequeñas alteraciones que han aparecido han sido fundamentalmente de índole protésica y han podido ser solucionadas fácilmente.
Todos los pacientes refieren una mayor satisfacción con respecto a su situación anterior, apreciándose una mejora significativa de la estética al disminuir las arrugas periorales y reducir los surcos nasogenianos y nasolabial como consecuencia de la recuperación del apoyo labial. En todos ellos la prótesis funciona de forma adecuada.
Obtenemos un porcentaje de osteointegración en un 84 por ciento de los implantes colocados, y del 100 por cien en cuanto a la función de las prótesis.
Discusión
La aparición de los implantes osteointegrados revolucionó la concepción de la cirugía preprotésica. Su efectividad en pacientes con la cantidad suficiente de hueso alveolar residual como para que las fijaciones sean colocadas sin necesidad de realizar las diferentes técnicas de aumento está plenamente aceptada por la comunidad científica y no hay duda de que la osteointegración es una realidad. Es precisamente por esto por lo que la cirugía preprotésica ha visto ampliadas sus posibilidades. Son múltiples las situaciones en las que la falta de hueso requiere de su intervención, sin embargo, es en los casos en los que existe una extrema atrofia del maxilar donde se plantean los problemas más importantes. La alteración de las relaciones intermaxilares unida a la falta del soporte óseo necesario para la colocación de los implantes son los obstáculos a salvar.
En estos casos, un reposicionamiento del maxilar hacia abajo y hacia delante se hace necesario, y esto sólo puede conseguirse mediante la colocación de injertos aposicionales (onlay) o con la realización de una osteotomía de Le Fort I. Debido al mayor grado de reabsorción que se produce en los injertos tipo onlay, la mayoría de los autores se decantan por la segunda opción 1, 3, 7, 9, 12, 13, 14, 15, 16. Sailer llamó la atención sobre la necesidad de realizar la osteotomía y colocar injertos sobre el suelo del seno maxilar para conseguir una base ósea sobre la que colocar los implantes7. También describió en su técnica la conveniencia de colocar los implantes en el mismo acto quirúrgico.
Existen diversas variaciones a la propuesta de Sailer, si bien el debate actual se centra en si los implantes deben ser colocados en una fase o si debe diferirse su colocación. Cawood y Stoelinga1 opinan que la colocación de los implantes en una sola fase lleva aparejado el riesgo de fracaso en la osteointegración de los mismos debido a que se colocan en un hueso avascular y con cierto riesgo de sufrir procesos de necrosis isquémica, además de verse expuestos a la contaminación derivada de la apertura de la mucosa del seno maxilar, por lo que describen en 1994 su técnica en dos fases, la cual tiene la ventaja de que las fijaciones se colocan en un hueso que ya esta vascularizado y que ha comenzado su remodelación, además de permitir una mejor posición y angulación de los implantes. Los resultados que obtuvieron en su serie tras la colocación de 70 implantes en 12 pacientes fueron de un 95 por ciento de éxito en la osteointegración. Siguiendo a estos autores, Nyström, Lundgren y colaboradores 12 obtuvieron unos resultados de osteointegración sobre 60 implantes del 95 por ciento , Watzinger y Ewers 13 del 84,8 por ciento sobre 5 implantes, Keller y Tolman14 presentan 53 implantes con un 83 por ciento, siendo un tercio de los implantes no osteointegrados de pacientes con historia previa de patología sinusal y aproximadamente otro tercio pacientes fumadores. Stoelinga y Slagter15 sobre 92 implantes un 94,6 por ciento, Kahnberg y Nilsson16 un éxito del 60 por ciento en 5 años y de 85,6 por ciento a los 12 años en 181 implantes. Tolman17 tras una revisión bibliográfica hasta el año 1994 encuentra unos porcentajes de osteointegración del 76 por ciento sobre 21 implantes colocados.
En nuestra experiencia con la colocación de injerto e implantes en una sola fase, los resultados obtenidos en cuanto al porcentaje de osteointegración son del 84 por ciento, lo que está en concordancia con los obtenidos por autores como Isaksson, Ekfeld, Alberious y Blomqvist9 que consiguieron unos resultados del 79 por ciento de osteointegración en una serie de 59 implantes; Lekholm, Wannfors y colaboradores18 presentan 133 implantes con un 80 por ciento de éxito Li, Stephens y Gliklich19 un 82 por ciento en una serie de 139 implantes; Krekmanov20 que sobre 225 implantes colocados logró unos porcentajes de osteointegración del 86,6 por ciento y sobre lo recogido por Tolman en su revisión17 con unos éxitos de osteointegración del 85 por ciento en 94 implantes colocados.
Si bien una primera comparación entre ambos métodos ofrece mejores resultados en la colocación en dos fases, lo cierto es que los porcentajes de osteointegración se encuentran en niveles elevados, en torno al 80-90 por ciento, en las dos técnicas. Sin embargo, es necesario hacer notar que la cantidad de implantes colocados en cada paciente, independientemente de la técnica utilizada, es elevada —de 6 a 10— y que lo que el paciente demanda no es la osteointegración de todos los implantes, sino el poder ser rehabilitado protésicamente de tal forma que mejore su función masticatoria, de hecho, el éxito de la técnica lo definimos como la consecución de un correcto funcionamiento de la prótesis, y esto es algo que se alcanza prácticamente en el 100 por cien de los pacientes según los autores antes citados, y ello aunque existan algunos fracasos en la osteointegración. Si podemos alcanzar este objetivo realizando la cirugía en una sola fase obtenemos varias ventajas. La principal es que aseguramos una mayor estabilización del injerto, además, será psicológicamente mejor aceptado por el paciente, a la vez que le evitaremos el pasar por una segunda cirugía.
La predictibilidad del éxito comienza por asegurar una correcta estabilización primaria del injerto y de los implantes, conseguir un perfecto contacto entre las zonas cruentas del injerto y el lecho receptor, así como alcanzar en el cierre un perfecto sellado mucoso mediante la realización de colgajos amplios y suturas cuidadosas.
Conclusiones
La realización de osteotomía de Le Fort I y colocación de injerto en bloque de hueso corticoesponjoso combinada con la inserción simultánea de implantes de titanio es la técnica quirúrgica preprotésica de elección para la reconstrucción de los pacientes con atrofia maxilar severa. La colocación diferida de los implantes puede estar indicada en aquellos casos en los que no se pueda conseguir una estabilidad primaria de las fijaciones en la primera cirugía o cuando existan accidentes intraoperatorios que impidan una adecuada estabilidad de la reconstrucción.
Bibliografía
1. Cawood JI, Howell RA. Reconstructive preprosthetic surgery. I. Anatomical considerations. Int J Oral Maxillofacial Surg, 1991: 20: 75-82.
2. Fonseca RJ, Frost D, Zeitler D, Stoelinga PJW. Osseous reconstruction of edentulous bone loss. En Fonseca RJ, Davis WH, eds: Reconstructive preprosthetic oral and maxillofacial surgery. Philadelphia: WB Saunders. 1986: 119-128.
3. Hernández Alfaro F. Tratamiento del Maxilar Superior Atrófico. En Pericot J: Actualidades Clínico-Terapéuticas en Cirugía Maxilofacial. Barcelona: J. Uriach & Cía. 1997: 39-52.
4. Adell R, Lekholm U, Gröndahl K, Branemark P-I, Lindström J, Jacobsson M. Reconstruction of severely resorbed edentulous maxillae using osseointegrated fixtures in inmediate autogenous bone grafts. Int J Oral Maxillofacial Implants. 1990: 5: 233-246.
5. Isaksson S, Alberius P. Maxillary alveolar ridge augmentation with onlay bone-grafts and inmediate endosseous implants. J Cranio-Max-Fac Surg. 1992: 20: 2-7.
6. Jensen J, Krantz Simonsen E, Sindent-Petersen S. Reconstruction of the severely resorbed maxilla with bone grafting and osseointegrated implants: a preliminary report. J Oral Maxillofacial Surg. 1990: 48: 27-32.
7. Sailer HF. A new method of inserting endosseous implants in totally atrophic maxillae. J Cranio Max Fac Surg. 1989: 30: 299-305.
8. Stroud SW, Fonseca RJ, Sanders GW, Burkes EJ. Healing of interpositional autologous bone grafts after total maxillary osteotomy .J Oral Surg 1980: 38: 878-885.
9. Isaksson S, Ekfeldt A, Alberius P, Blomqvist J-E. Early results from reconstruction of severely atrophic (class VI) maxillas by inmediate endosseous implants in conjunction with bone grafting and Le Fort I osteotomy. Int J Oral Maxillofac Surg. 1993: 22: 144-148.
10. Cawood JI, Howell RA. A Classification of the edentulous jaw. Int J Oral Maxillofac Surg 1988: 17: 232-236.
11. Smith DE, Zarb GA. Criteria for succes of osseointegrated endosseous implants. J Prosthet Dent 1989: 62: 567-572.
12. Nyström E, Lundgren S, Gunne J, Nilson H. Interpositional bone grafting and Le Fort I osteotomy for reconstruction of the atrophic edentulous maxilla. A two-stage tecnique. Int J Oral Maxillofac Surg. 1997: 26: 423-427.
13. Watzinger F, Ewers R, Millesi W, Kirsch A, Glaser C, Ackermann K L. Horseshoe Le Fort I osteotomy in combination with endosteal implants – a mediam-term follow-up study. Int J Oral Maxillofac Surg. 1996: 25: 424-429.
14. Keller EE, Tolman DE, Eckert SE. Maxillary antral-nasal inlay autogenous bone graft reconstruction of compromised maxilla: a 12-year retrospective study. Int J Oral Maxillofac Implants. 1999 Sep-Oct; 14 (5): 707-21.
15. Stoelinga PJ, Slagter AP, Brouns JJ. Rehabilitation of patients with severe (Class VI) maxillary resorption using Le Fort I osteotomy, interposed bone grafts and endosteal implants: 1-8 years follow-up on a two-stage procedure. Int J Oral Maxillofac Surg. 2000 Jun; 29 (3): 188-93.
16. Kahnberg KE, Nilsson P, Rasmusson L. Le Fort I osteotomy with interpositional bone grafts and implants for rehabilitation of the severely resorbed maxilla: a 2-stage procedure. Int J Oral Maxillofac Implants. 1999 Jul-Aug; 14 (4): 571-8.
17. Tolman DE. Reconstructive Procedures With Endosseous Implants in Grafted Bone: A Review of the Literature. Int J Oral Maxillofac Implants. 1995: 10: 275-294.
18. Lekholm U, Wannfors K, Isaksson S, Adielsson B. Oral implants in combination with bone grafts. A 3-year retrospective multicenter study using the Branemark implant system. Int J Oral Maxillofac Surg. 1999 Jun; 28 (3): 181-7.
19. Li KK, Stephens WL, Glicklich R. Reconstruction of the Severely Atrophic Edentulous Maxilla Using Le Fort I Osteotomy With Simultaneous Bone Graft and Implant Placement. J Oral Maxillofac Surg. 1996: 54: 542-546.
20. Krekmanov L. A Modified Method of Simultaneous Bone Grafting and Placement of Endosseous Implants in the Severely Atrophic Maxilla. Int J Oral Maxillofac Implants. 1995: 10: 682-688.
21. Schultze-Mosgau S, Schliephake H, Neukam FW. Soft tissue profile changes after autogenous iliac crest onlay grafting for the extremely atrophic maxilla. J Oral Maxillofac Surg. 2000 Sep; 58 (9): 971-5; discussion 975-7.



