Carmen Álvarez. Médico-Estomatólogo, Profesor UEM(Departamento de Odontología UEM). Doctor en Medicina y Cirugía por la UCM) / Trinidad García. Licenciada en Odontología por la UEM, Profesor ayudante UEM (Departamento de Odontología UEM) / Isabel Pernia. Médico y Licenciada en Odontología por la UCM, Profesor UEM (Departamento de Odontología UEM). Madrid
Resumen
Se muestra la odontología de baja agresividad (OBA) como aquel cúmulo de factores que inciden sobre el trabajo del dentista en todas sus vertientes y que de uno u otro modo repercuten en el bienestar del mismo y por ende en los auxiliares y pacientes.
De algún modo se trata de conseguir un clima de trabajo sin tensiones. El enorme avance tecnológico de los últimos años a puesto a disposición de los profesionales sanitarios una aparatología cada vez más amplia y no siempre necesaria. En el presente artículo se revisan algunos de los elementos y factores que pueden contribuir a cementar esta novedosa filosofía de actuación en odontología. Y se proclama su posible control mediante la creación de escalas OBA, capaces de controlar la agresividad del trabajo dental sobre gran parte de sus parámetros.
Introducción
Entendemos la odontología de baja agresividad (OBA) como aquel cúmulo de factores que inciden sobre el trabajo del dentista en todas sus vertientes y que de uno u otro modo repercuten en el bienestar del mismo y por ende en los auxiliares y pacientes. Por otro lado es una filosofía de actuación que trata de aplicar en todo momento los medios diagnósticos y tratamientos menos agresivos para nuestros pacientes. Para ello deben ser considerados una serie de factores dispares y diversos , pero que de algún modo tienen en común tratar de mantener un clima de trabajo sin tensiones y por otro lado aplicar el principio médico de tratar y diagnosticar con el menor daño tanto físico como biológico para nuestros pacientes siguiendo “primun non noceo” de los clásicos. El enorme avance tecnológico de los últimos años a puesto a disposición de los profesionales sanitarios una aparatología e instrumentos cada vez más amplia y no siempre necesaria, al mismo tiempo los materiales restauradores y de sustitución también se han visto beneficiados de las investigaciones en ciencias básicas que los hacen tener unas propiedades adecuadas al órgano o función que tratan de sustituir o de reparar. En definitiva, a nuestro entender el dentista debe seleccionar todos aquellos aparatos, técnicas e instrumentos capaces de lograr una odontología eficaz y poco agresiva, que de alguna manera se relacionará con la ansiedad previa o posterior a las actuaciones dentales (tanto de los pacientes como de los odontólogos o de los auxiliares). Con el fin de ser lo más sistemáticos posible trataremos de analizar y pormenorizar cada uno de los factores ya apuntados en líneas anteriores y como de algún modo pueden interrelacionarse entre sí. (Figura 1).
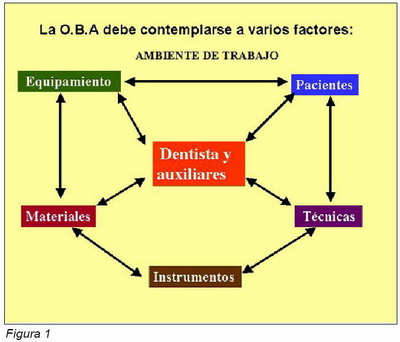 Influencia del medio ambiente clínico en la OBA
Influencia del medio ambiente clínico en la OBA
El medio ambiente clínico está constituido por todos aquellos factores de tipo especialmente físico, que nos van a influir en el trabajo odontológico su adecuado control por medio de la aplicación de principios ergonómicos va a garantizar un clima favorecedor de un trabajo cómodo y equilibrado. En él se van a desarrollar la totalidad de los factores que consideramos como más importantes para la aplicación de la OBA.
Toda la clínica debe de contar con un buen sistema de ventilación, ventanas al exterior o interior para realizar ventilación cruzada y limpieza y renovación del aire. Parece imprescindible disponer de un sistema de aire acondicionado (frío y calor), el cual periódicamente deberá ser revisado, engrasado y cambiados sus filtros, para mantener la instalación en buen estado y libre de contaminaciones. Deben seleccionarse aquellos aparatos que menos contaminación sonora puedan producir.
Por lo que se refiere a la temperatura, se controlará con un termostato, debiendo mantenerse en unas cifras en torno a los 17-22 ºC, que es la temperatura mas recomendable para la realización de trabajos de bajo esfuerzo muscular como el del odontólogo (1). Si bien a nuestro entender, tal temperatura deberá ser ligeramente inferior a los 22ºC en la sala operatoria y mantenerse entorno a esta temperatura en la sala de espera donde los pacientes están totalmente sedentarios.
En lo que se refiere al ruido, debe tratar de mantenerse un nivel sonoro, que se encuentre en torno a cifras inferiores a los 70 Db (A), que es nivel de ruido en el que aún se puede realizar una conversación normal (2). La utilización de aparatología de alta velocidad como turbinas, aspiradores etc., suele crear una contaminación acústica importante muy superior a esta cifra con el correspondiente estrés sonoro, por lo que su utilización debería realizarse solamente cuando sea estrictamente necesaria y por periodos de tiempo cortos, alternar citas de forma adecuada puede servir para controlar este problema. El control de sonidos y ruidos en la consulta dental conlleva desde alejar e insonorizar lo más posible los compresores hasta elegir instrumentos rotatorios de menos nivel sonoro. E s recomendable utilizar los instrumentos rotatorios a baja velocidad (siempre que sea posible) o incluso sustituir algunas aplicaciones clásicas de los instrumentos rotatorios por aparatología menos productora de ruido (láser Er-Yag, empleado a baja frecuencia). Este control es de enorme importancia pues al igual que en el caso de los olores algunos pacientes también asocian experiencias anteriores desagradables dentales al sonido de “turbina o micro motor en funcionamiento”. La insonorización de la sala operatoria en relación con las zonas de espera recepción o tránsito de pacientes parece un hecho necesario. La música ambiental si estábien seleccionada puede actuar como una herramienta de primer orden a la hora de controlar la ansiedad y el nivel de agresividad del ambiente en el que se desarrolla el trabajo del dentista. La colocación de equipamientos muy ruidosos como los compresores alejados de la sala operatoria y de la sala de espera parece imprescindible para lograr un adecuado control del ruido, que como elemento indeseable puede ser considerado como un factor generador de ansiedad y/o agresividad en el consultorio dental.
La humedad también debe ser controlada por medio de un higrómetro y parece conveniente tener un sistema de humidificación capaz de mantener un clima saludable y agradable para las vías respiratorias de todos los seres humanos implicados en el trabajo odontológico (auxiliares, pacientes, dentistas).
Otro apartado importante es el derivado del control de los olores. De todos es conocido que estos se conservan en la memoria y muchos de ellos van asociados a experiencias vividas emociones, etc. (3). Los olores más frecuentes y típicos en la consulta que en muchas ocasiones conllevan sensaciones de temor o ansiedad son derivados de productos altamente aromáticos como el eugenol, el metacrilato de metilo, las pastas iodofórmicas, etc., que de alguna manera hacen que “huela a dentista”. Es por ello por lo que junto con un adecuado sistema de renovación del aire ya mencionado parece conveniente poner habitualmente algún tipo de desodorante o ambientador suave capaz de enmascarar estos olores. Se recomiendan olores mentolados o con aromas florales (4) de que rememoren espacios naturales bellos.
Un sistema de iluminación adecuado debe aprovechar al máximo la luz natural y debe estar totalmente diseñado de acuerdo a cada uno de los espacios de la clínica dental de forma que permita la relajación en la sala de espera, y al mismo tiempo permita la lectura (revistas, folletos, etc.) e incluso la escritura. La iluminación de la sala operatoria debe ser lo suficientemente alta para permitir un trabajo sin contrastes excesivos con la iluminación más intensa procedente de la lámpara dental, pero colocada de forma que el paciente, una vez ubicado en su posición de trabajo sobre el sillón dental, no resulte deslumbrado por la iluminación del techo.
La decoración se recomienda que siga líneas de sencillez, evitando imágenes de dentistas y grabados antiguos, que en general evocan escenas de dolor dental. Pueden emplearse plantas, imágenes de la naturaleza, o imágenes optimistas que transmitan paz o seguridad.
 Los iones son partículas atómicas cargadas positiva o negativamente. Están en todo lo que nos rodea. Las investigaciones realizadas en los últimos años han demostrado que un exceso de iones positivos es perjudicial para la salud, y que por el contrario, los iones negativos la benefician. Como las partículas de polvo en suspensión atrapan los iones negativos que hay en el aire, cuando hay suciedad éste queda más saturado de iones positivos ó perjudiciales. Las gotas de agua por el contrario atrapan los iones positivos dejando la atmósfera circundante rica en benéficos iones negativos (Figura 2). En los momentos previos a las tormentas, mucha gente se siente tensa, nerviosa, ansiosa y con dolor de cabeza; pero cuando ésta se desata, se produce un alivio. La razón es que antes de llover el aire se encuentra muy cargado de iones positivos que luego son atrapados por las gotas de lluvia, que dejan la atmósfera mucho más limpia (5). El control de la humedad y la ionización de nuestras consultas puede ser un medio de controlar la ansiedad y la agresivdad durante el trabajo dental.
Los iones son partículas atómicas cargadas positiva o negativamente. Están en todo lo que nos rodea. Las investigaciones realizadas en los últimos años han demostrado que un exceso de iones positivos es perjudicial para la salud, y que por el contrario, los iones negativos la benefician. Como las partículas de polvo en suspensión atrapan los iones negativos que hay en el aire, cuando hay suciedad éste queda más saturado de iones positivos ó perjudiciales. Las gotas de agua por el contrario atrapan los iones positivos dejando la atmósfera circundante rica en benéficos iones negativos (Figura 2). En los momentos previos a las tormentas, mucha gente se siente tensa, nerviosa, ansiosa y con dolor de cabeza; pero cuando ésta se desata, se produce un alivio. La razón es que antes de llover el aire se encuentra muy cargado de iones positivos que luego son atrapados por las gotas de lluvia, que dejan la atmósfera mucho más limpia (5). El control de la humedad y la ionización de nuestras consultas puede ser un medio de controlar la ansiedad y la agresivdad durante el trabajo dental.
En las salas de espera de los ortodoncistas y odontopediatras, dado que los pacientes son fundamentalmente infantiles y preadolescentes, deberá contemplarse si la presencia de juegos de mesa, vídeo juegos o libros, pueden actuar como elementos capaces de disminuir la ansiedad ante el tratamiento dental de estos pacientes, pero esto está aún por comprobar.
En definitiva, en el control de la agresividad desde un punto de vista ambiental influyen multitud de factores entre los que se pueden incluir incluso controles de la energía circulante por extrapolación de los principios orientales del yang y el yin lo que se cristaliza en la aplicación de lo que se viene denominado en decoración “feng-shui”, principios que a nuestro entender pueden ser aplicables al medio de trabajo dental.
Factores OBA
Todos ellos se desarrollan en un ambiente de trabajo que en la medida de lo posible debe ser controlado de acuerdo a lo ya apuntado en párrafos anteriores.
Equipamiento
Sería imposible analizar uno a uno cada uno de los múltiples aparatos que los dentistas utilizan para realizar sus diagnósticos y tratamientos, toda vez que cada especialidad tiene sus propias herramientas, pero sí trataremos de analizar aquella aparatología que es común en todas las clínicas dentales. Nos referimos al sillón dental y todos los elementos accesorios que giran entorno a él como elementos facilitadotes del trabajo del dentista. El sillón dental y sus aditamentos constituyen el puesto de trabajo del dentista y el auxiliar dental. Si se analiza desde una perspectiva ergonómica es un puesto de trabajo muy complejo, especialmente desde un punto de vista relacionado con el control postural del dentista y auxiliar durante el trabajo directo sobre los pacientes en lo que ha venido denominándose como trabajo a cuatro-manos. La complejidad surge derivada de la enorme capacidad para realizar todo tipo de movimientos; los sillones dentales actuales permiten adaptar la posición del paciente en altura, la inclinación del torso del paciente, e incluso permiten inclinar el cuerpo del paciente hasta alcanzar la posición de “trendelemburg”. Junto a ello los cabezales permiten flexionar la cabeza del paciente o hiper-extenderla, además también existe la posibilidad de inclinar la cabeza del paciente hacia la derecha o hacia la izquierda guiada por las manos del odontólogo o de su auxiliar. Por otro lado tanto el taburete del dentista como el del auxiliar permiten subir y bajar el asiento, y muchos además permiten controlar la altura del respaldo e incluso regular el apoyo dorso-lumbar en sentido antero-posterior; añadamos a todo lo descrito que la posibilidad de movimientos de todos los equipamientos que giran en torno al sillón dental es muy grande, especialmente las unidades porta instrumentos I.L.F.E. (ligados a fuentes de energía), cuya importante relación con el sillón dental ha sido el origen de la ya clásica clasificación de Kimmell (6) (BK1, Figura 3; BK2, Figura 4; BK3, Figura 5; BK4, Figura 6).

 En ella se describen las ventajas e inconvenientes de unos sistemas frente a otros desde un punto de vista posicional /postural y es precisamente a este punto al que queríamos llegar, para preponderar la enorme importancia que un buen control postural tiene durante el trabajo del dentista y auxiliar como fuente de bienestar en sus actuaciones. Una persona que trabaja con comodidad será menos agresiva y transmitirá menos tensión en su entorno; junto a ello el control de los tiramientos realizados es mucho mejor. La postura clínica de trabajo a la que debe tender el dentista es la denominada como B.H.O.P. (Balanced home operating position), que puede traducirse como posición habitual de trabajo cómoda y equilibrada y que puede ser descrita como piernas ligeramente separadas, pies con apoyo plantar y en ángulo de 25 a 45º, brazos y codos pegados a la parrilla costal, las manos a la altura del esternón, los ángulos entre cadera y muslo y muslo y pantorrilla de 90 a 105º, y el punto de trabajo se situará a la altura del esternón y con los codos siempre cinco centímetros por encima de la boca del paciente, es tan natural como la posición obtenida para leer un libro en una silla (7, 8) (Figura 7).
En ella se describen las ventajas e inconvenientes de unos sistemas frente a otros desde un punto de vista posicional /postural y es precisamente a este punto al que queríamos llegar, para preponderar la enorme importancia que un buen control postural tiene durante el trabajo del dentista y auxiliar como fuente de bienestar en sus actuaciones. Una persona que trabaja con comodidad será menos agresiva y transmitirá menos tensión en su entorno; junto a ello el control de los tiramientos realizados es mucho mejor. La postura clínica de trabajo a la que debe tender el dentista es la denominada como B.H.O.P. (Balanced home operating position), que puede traducirse como posición habitual de trabajo cómoda y equilibrada y que puede ser descrita como piernas ligeramente separadas, pies con apoyo plantar y en ángulo de 25 a 45º, brazos y codos pegados a la parrilla costal, las manos a la altura del esternón, los ángulos entre cadera y muslo y muslo y pantorrilla de 90 a 105º, y el punto de trabajo se situará a la altura del esternón y con los codos siempre cinco centímetros por encima de la boca del paciente, es tan natural como la posición obtenida para leer un libro en una silla (7, 8) (Figura 7).

El odontólogo y su auxiliar deben ser conscientes en cada momento de la postura adoptada, pero para ello deben conocerla y estar dispuestos a aplicarla siempre que sea posible, las posibilidades de movilidad de los equipamientos relacionados con el sillón dental ya esbozadas lo permiten, pero también permiten equivocaciones y vicios posturales y/o posicionales en cada actuación. Aparte de la influencia postural cada tipo de sillón presenta un grado de agresividad psicológica diferente hacia los pacientes que están siendo tratados en ellos; así, los sistemas en los que la unidad porta instrumentos (ILFE) se encuentra alojada en el respaldo del sillón dental o ubicada en el mobiliario situado a espaldas del cabezal, de este modo los pacientes durante los tratamientos con instrumentos ILFE, no ven sobre ellos la bandeja encargada de agruparlos. Por el contrario el sistema BK3, que por otro lado junto con el BK1 es el más versátil desde un punto de vista postural, sin embargo es el que resulta más agresivo desde un enfoque psicológico, ya que toda la unidad porta instrumentos permanece por encima del tórax del paciente mientras este se encuentra tumbado.
Nos parece importante resaltar cómo la lámpara de iluminación dental también tiene una especial importancia en la sensaciones recibidas por los pacientes cuando éstos se encuentran alojados en el sillón dental; por un lado, una iluminación demasiado agresiva y mal enfocada, incluso en periodos de interrupción del trabajo, puede resultar muy molesta para nuestros pacientes, por otro lado la distancia de iluminación entre lámpara –boca, no debe ser excesivamente corta, se aconseja que tal distancia no sea en ningún caso inferior a 80 centímetros, pues distancias inferior son generadoras de conflictos de espacio entre auxiliar-odontólogo- paciente y bandeja porta instrumentos en el caso de que se trate de un sistema BK1 (9).
Otro apartado relacionado con la agresividad en la clínica dental es el derivado de la agresividad producida por algunos equipamientos, diagnósticos considerados tradicionales; nos estamos refiriendo a la radiología del consultorio, concretamente las exploraciones radiológicas intrabucales, cuya realización implica la presencia de residuos como son los líquidos de revelado y fijación, placas, plásticos, plomo, cartón etc., cuya eliminación debe realizarse por una empresa convenientemente autorizada para la eliminación de residuos procedentes de las clínicas dentales, que por supuesto aumenta sus honorarios si tiene que eliminar estos últimos (agresividad hacia el medio ambiente). Esta aparatología radiológica tradicional debería ser sustituida en la actualidad por la utilización de la radiovisiografia (RVG), técnica que a nuestro entender ya ha alcanzado la mayoría de edad, que además genera un 50 por ciento menos de radiación en nuestras exploraciones sobre los pacientes y permite una entrada directa de imágenes en el ordenador, con las consiguientes ventajas de almacenamiento y rapidez diagnóstica e incluso de disminución de productos derivados de la radiología como son los plomos de las placas radiográficas, los líquidos de revelado y fijación y por supuesto las placas radiográficas desechadas, lo cual hace que la agresividad de los desechos de nuestra clínica hacia el medio ambiente, disminuya con las consiguientes ventajas, incluso económicas, a la hora de contratar la empresa de recogida de residuos.
Los actuales localizadores de longitud apical utilizados en endodoncia permiten realizar conductometrías cada vez menos agresivas y las ventajas de la endodoncia mecánica son cada vez más reconocidas.
La utilización de magnificación directa en la consulta dental mediante lupas binoculares o microscopio o indirecta digital mediante la utilización de cámara intra-oral capaz de mandar imágenes a la pantalla del ordenador consiguiendo ampliaciones detalladas de hasta 60 veces la imagen, esta aparatología favorece en gran medida la aplicación de los principios de baja agresividad en muchos tratamientos. Así, en endodoncia permite localizar los conductos fácilmente, su canalización y su posterior obturación. En odontología conservadora permite discriminar perfectamente el tejido cariado del sano favoreciendo de este modo la remoción selectiva. La cirugía con magnificación se ve beneficiada de una menor agresividad tanto de partes blandas y especialmente de tejido duro a la hora de realizar osteotomías o pequeñas resecciones.
El empleo de equipamientos láser en el consultorio especialmente de Erbio- YAG y sus derivados permiten realizar volatilizaciones del tejido cariogeno, sin apenas dañar el tejido dentario sano (10, 11), siempre que la metodología de aplicación y dosificación sea la apropiada; y sin embargo tiene el inconveniente de requerir una inversión económica muy elevada y que pensamos que mejorará en la medida que su difusión sea mayor. Se ha desarrollado un láser de He/Ne para la detección de caries, que por reflexión lumínica ayuda en la detección de caries inter proximales sin apenas radiación puesto que el láser es una radiación no ionizante.
Podríamos referirnos a cada uno de los equipamientos más habituales del consultorio dental analizando su mayor o menor nivel de agresividad al respecto, pero lógicamente la descripción sería interminable, nada más lejos del contenido del presente artículo, por lo que continuaremos analizando otros factores que al igual que el que nos ocupa están interrelacionados con la OBA
Materiales
La evolución en los últimos años de los materiales dentales ha sido paralela al enorme avance tecnológico ocurrido en todos los campos de la ciencia, de este hecho nos gustaría resaltar especialmente aquellos materiales restauradores o conservadores destinados a preservar, lo más posible, el tejido dentario y no nos ocuparemos de otros materiales que aun siendo necesaria su utilización en algunos casos requieren habitualmente técnicas más agresivas.
Los grandes protagonistas de la OBA serán todos aquellos materiales relacionados con la odontología preventiva. Entre ellos debemos destacar especialmente los geles fluorados de alta concentración, que actualmente pueden aplicarse en tiempos de 60 segundos y sólo requieren una limpieza de la superficie de los dientes con una pasta de baja agresividad y su posterior aplicación mediante cubetas de un solo uso en el consultorio dental. Hemos constatado clínicamente sus beneficios a corto plazo en el tratamiento de las hiperestesias dentinarias, junto a sus efectos anticariogénicos admitidos desde siempre, por lo que recomendamos su utilización sistemática en todos los pacientes, incluidos los adultos, salvo que exista algún tipo de intolerancia al flúor.
Mención aparte merecen los composites fluidos. A pesar de tener un mayor desgaste su alta humectancia hace que se distribuyan y sellen las cavidades sobre las que se apliquen; además cada vez van teniendo una mayor carga de partículas inorgánicas en forma de nano partículas lo cual aumenta su resistencia al desgaste; sus colores son miméticos en general y apenas necesitan instrumentos para su colocación.
Los adhesivos dentinarios cada vez son mejores y más fáciles de colocar, requieren menos pasos y además su agresividad sobre los tejidos dentarios es cada vez menor (sistemas de autograbado, etc.).
También se recomienda usar adhesivos autograbantes cuando se han utilizado instrumentos rotatorios con el fin de sellar los túbulos dentinarios aplicando sobre ellos una capa de glicerina para favorecer su correcto fraguado evitando así la contaminación posterior y las posibles hiperestesias dentinarias (12).
Las investigaciones sobre materiales compuestos de fibra de vidrio que ha revolucionado la ciencia de los materiales en algunas aplicaciones en odontología. Así los materiales utilizados para la reconstrucción de restos radiculares por medio de postes o espigas, también han sufrido un enorme avance desde la aparición de postes de composite reforzado con fibra de vidrio con unas cifras de elasticidad mayores que los tradicionales postes metálicos y con una capacidad de adhesión muy superior si se emplean cementos poliméricos a base de composites fluidos.
 Instrumentos
Instrumentos
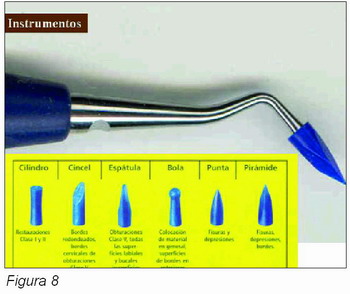
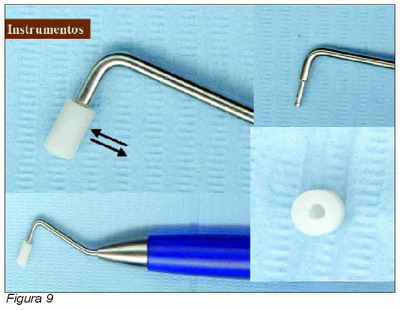
Paralelamente al desarrollo de los materiales y de los equipamientos cada vez aparecen más instrumentos que favorecen en gran medida la aplicación de los principios OBA. Algunos de estos instrumentos favorecen la manipulación de algunos materiales en cuanto a que su manejo y aplicación son mucho más sencillos, lo cual favorecen al dentista, que trabaja más seguro y por tanto se encuentra en una situación de bienestar que favorece actuaciones comedidas y controladas durante todo el periodo de actuación clínica, sirvan de ejemplo al respecto los modernos instrumentos con punta de silicona intercambiable (Figura 8) que favorecen la manipulación de los composites, favoreciendo su correcta presión sobre las cavidades y evitando que éstos se adhieran a la superficie de los instrumentos, algunos de ellos permiten la extensión de los composites actuando a modo de rodillo de “amasado” (Figura 9).
 |
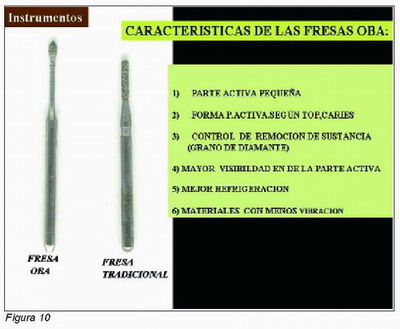 |
Otro capitulo aparte viene derivado de la aparición de fresas especiales para realizar odontología de baja agresividad. Este tipo de fresas se caracterizan por que el diseño de su forma está basado en partes activas diseñadas de acuerdo al estudio topográfico de progresión de la caries, suelen ser puntas diamantadas, con dos tipos de grosores de diamante para que puedan aplicarse uno u otro tipo de acuerdo a la mayor o menor cercanía de la cavidad pulpar. El tamaño de la parte activa es pequeño aunque al igual que la forma es diferente de unas fresas a otras en relación con el tipo de caries que se tenga que eliminar. El cuello de estas fresas comparadas con una normal es más largo y fino lo cual favorece la visión de la parte activa durante su funcionamiento, al igual que la refrigeración (Figura 10).
En general los instrumentos dentales clásicos deben ser revisados y seleccionados como adecuados para realizar una odontología OBA algunos instrumentos como los cinceles de esmalte no tienen cabida en la aplicación de esta filosofía de actuación. A instrumentos como las sondas curvas odontológicas se les ha atribuido ser demasiado agresivos en la exploración de caries inter proximales por lo que se recomienda una utilización prudente y poco agresiva de los mismos durante este tipo de exploraciones. Para la utilización de cucharillas de Black sobre la dentina deben, en primer lugar, seccionarse modelos de parte activa plana y los más pequeños y afilados posibles, su utilización sobre dentina debe ser prudente y poco agresiva y firme pero sin llegar al “chirriar de la dentina de los clásicos”.
Mención aparte en esta crítica de factores merece el instrumental de anestesia generador del famoso “miedo al pinchazo” que hace que algunos pacientes no se calmen o bajen su nivel de “defensa ante el dentista” hasta que la anestesia no ha sido administrada. La presencia de agujas, jeringuillas, etc., debe evitarse todo el tiempo posible, solo empleándose durante el momento de anestesiar. En nuestra experiencia, quizás sea el instrumento que más rechazo produce por parte de nuestros pacientes. Existen multitud de trabajos que no requieren la utilización de anestesia, incluyendo algunas micro-preparaciones de caries en pacientes en los que hemos logrado un nivel de confianza alta-miedo bajo. Cuando se tiene que emplear anestesia existen técnicas, especialmente aplicadas en odontopediatría, capaces de controlar adecuadamente el momento de la anestesia.
Técnicas
En general las técnicas de trabajo del dentista y auxiliares se han visto beneficiadas y a veces influidas por la aparición de equipamientos, instrumentos y materiales capaces de lograr un trabajo con factores ergonómicos generales y posturales lo suficientemente controlados como para lograr posiciones y posturas sin tensiones en el desarrollo del mismo.
La aplicación de técnicas de control del dolor y de trato del paciente debe favorecer una interrelación cada vez más relajada a la hora de aplicar nuestros tratamientos en la consulta dental.
La filosofía de trabajo también se ha visto modificada desde un punto de vista de la odontología conservadora a la hora de preservar estructura dentaria, de este modo las técnicas de diseño de cavidades tradicionales que siguiendo los principios proclamados por Black, de extensión por prevención con la consiguiente necesidad de realizar paredes convergentes, rieleras cajas, etc. destinadas especialmente para obturaciones con amalgama de plata, en la actualidad debe prácticamente desecharse, por la cantidad de tejido dentario sano sacrificado y por existir como ya apuntamos en párrafos anteriores materiales capaces de adherirse a las estructuras dentarias remanentes sin necesidad de preparaciones geométricamente regulares. La aparición de la odontología adhesiva ha facilitado en gran medida, que este tipo de cavidades minimamente invasivas sean posibles con unos resultados bastante predecibles, pero también ha facilitado la adhesión de restauraciones de tipo protético, que pueden adherirse con bastante fiabilidad a los tejidos dentarios remanentes lo cual ha facilitado la realización de tallados menos agresivos. En efecto las técnicas protésicas se han visto influenciadas de manera que los tallados dentarios totales, especialmente del sector anterior por motivos estéticos han sido sustitutitos por técnicas de blanqueamiento, que evitan el tallado del esmalte y no resultan muy agresivas si el diagnóstico y el plan de tratamiento son personalizados y controlados por el dentista. En aquellos casos no resueltos con blanqueamientos pueden emplearse carillas directas de composite, que en general requieren un tallado muy poco agresivo del diente y si las necesidades no pueden resolverse mediante esta técnica la siguiente solución pasa por la realización de preparaciones dentarias destinadas a la realización de frentes laminados de porcelana, es decir se recomienda una vez determinado el problema plantear una escala de soluciones de baja agresividad (escalas OBA).
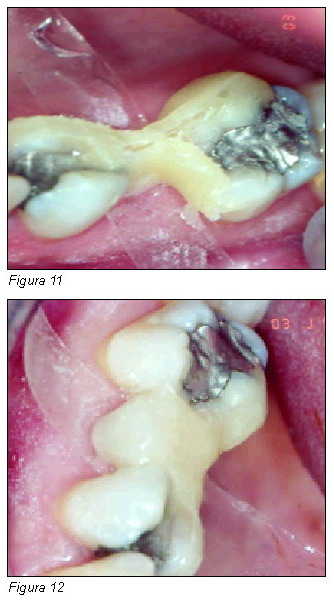
Mención especial merecen, bajo el epígrafe de baja agresividad, resaltar las técnicas de realización de puentes de fibra de vidrio y composites de preparación directa, que habitualmente si el caso esta correctamente seleccionado, no requieren ningún tallado de los dientes adyacentes permitiendo por tanto respetar al máximo la sustancia dental, lo cual deja un alto grado de reversibilidad, que a su vez deja la puerta abierta a otros tratamientos (13-14). Si bien actualmente sólo pueden ser considerados como puentes provisionales de larga duración, ya que en algunos casos pueden llegar a durar más de diez años (15) (Figuras 11 y 12).
 Incluso en cirugía oral la OBA tiene un interés prioritario especialmente en todas las cirugías que requieran la realización de osteotomías para poder realizar exodoncias de dientes retenidos o de restos radiculares sobre todo en los endodonciados en los que la dificultad puede preveerse. El control de agresividad quirúrgica puede controlarse mediante una planificación previa de dificultades previsibles, selección del instrumental, y una vez comenzado la intervención la clave reside en estar dispuestos a realizar todas las odonto-secciones posibles respetando al máximo el hueso remanente. A este respecto algunos autores como Bücking proclaman la colocación de implantes inmediatos, realizados con técnica no agresiva basada en planificación minuciosa, extracción conservadora (empleando fórceps envuelto en esparadrapo, odontosecciones del resto radicular con fresa extralarga para hueso, luxación con periostótomo según la técnica de Schulte y extracción de las partes seccionadas con una pinza diamantada con el fin de respetar el lecho alveolar al máximo) (16).
Incluso en cirugía oral la OBA tiene un interés prioritario especialmente en todas las cirugías que requieran la realización de osteotomías para poder realizar exodoncias de dientes retenidos o de restos radiculares sobre todo en los endodonciados en los que la dificultad puede preveerse. El control de agresividad quirúrgica puede controlarse mediante una planificación previa de dificultades previsibles, selección del instrumental, y una vez comenzado la intervención la clave reside en estar dispuestos a realizar todas las odonto-secciones posibles respetando al máximo el hueso remanente. A este respecto algunos autores como Bücking proclaman la colocación de implantes inmediatos, realizados con técnica no agresiva basada en planificación minuciosa, extracción conservadora (empleando fórceps envuelto en esparadrapo, odontosecciones del resto radicular con fresa extralarga para hueso, luxación con periostótomo según la técnica de Schulte y extracción de las partes seccionadas con una pinza diamantada con el fin de respetar el lecho alveolar al máximo) (16).
En otros apartados como la ortodoncia, también se puede aplicar la filosofía de baja agresividad cuando se emplean brackets pequeños, que necesitan grabar menos superficie dentaria, que permiten además una mejor higiene. Las técnicas no extracionistas deben ser empleadas siempre que sea posible, se proclama la utilización de fuerzas ligeras como las empleadas en la técnica MBT (Mac Laghuin, Bennett y Trevisi) (17).
Dentista y auxiliares
La odontología es una profesión que hasta hace poco era ejercida de forma muy individualizada dotada de bastante tensión derivada de la agresividad y/o meticulosidad de alguno de sus tratamientos junto con una aparente necesidad de autosuficiencia por parte del profesional. En el desarrollo de esta profesión influyen en gran medida todos los factores anteriormente mencionados pero también influyen factores derivados de la mayor o menor autosatisfacción del dentista, repeticiones en su desarrollo profesional, y muchas veces ligada a las relaciones de los pacientes y otras a sus relaciones con el personal auxiliar. El denominado estrés del dentista surge como resultado de un desequilibrio entre las demandas ambientales difíciles o excesivas y su capacidad para resolverlas, de tal forma que los mecanismos para afrontar los problemas habituales se ven sobrepasados. El estrés aumenta el riesgo coronario y el sistema inmunitario se deprime con la consiguiente susceptibilidad al desarrollo de enfermedades infecciosas y auto inmunes y junto a ello los efectos psicológicos y conductuales del estrés crónico no controlado (18), lo cual a nuestro entender pueden aumentar la agresividad del dentista en sus relaciones con los pacientes y / ó los auxiliares. En un estudio sobre 216 encuestas realizadas acerca del estrés sufrido durante el tratamiento dental tanto por parte de los dentistas como de los pacientes. Se concluye entre otras afirmaciones diciendo que un 60% de los dentistas consideraban su profesión más estresante que otras y otro dato importante se relacionaba con la edad de forma que la ansiedad era menos frecuente en los dentistas de mayor edad por encima de 52 años, frente a los más jóvenes (19).
La aparición del síndrome de burnout ya no es extraña a la profesión dental. Las doctoras C. Maslach y S. Jackson en sus trabajos sobre el “Síndome de Burnout” desde 1976 (20, 21, 22, 23, 24, 25)consideran a este síndrome como un proceso de estrés crónico por contacto, en el cual dimensionan tres grandes aspectos: el cansancio emocional, la despersonalización, la falta de realización profesional.
El cansancio emocional: constituye el elemento central del síndrome y se caracteriza por una sensación creciente de agotamiento en el trabajo. La despersonalización se refiere a una serie de actitudes de aislamiento de cariz pesimista y negativo.
La falta de realización personal: el sujeto puede sentir que las demandas laborales exceden su capacidad, se encuentra insatisfecho con sus logros profesionales sentimientos de inadecuación profesional. Podemos estratificar el síndrome de “burnout” en tres estadios que se corresponden con los tres componentes esenciales: Primer estadio: en el que las demandas laborales exceden los recursos materiales y humanos. En este primer estadio la sintomatología pasa por varias etapas, junto a hiperactividad poco eficaz comienzan las reacciones emocionales, sentimientos de culpa, depresión y agresividad. En el segundo estadio aparecen una serie de excesos o sobre esfuerzos en los que el sujeto daría una respuesta emocional a ese desajuste, surgen signos de ansiedad y fatiga, esta situación exige al sujeto una adaptación psicológica. Ya en el tercer estadio: el enfrentamiento defensivo le conduce a un cambio de actitudes frente a lo que le supone una situación laboral intolerable. Esta fase requiere tratamiento adecuado del sujeto en todos sus componentes físicos y psíquicos, el sujeto se deprime y puede llegar incluso al suicidio.
La necesidad de controlar aquellos factores capaces de lograr un clima de trabajo apropiado parece imprescindible para lograr unas actuaciones libres de tensión que pueden desembocar en agresividad distracciones e incluso tratamientos inapropiados. Para ello deben controlarse todos aquellos elementos capaces de crear ansiedad en el dentista un factor muy habitual es la mala planificación deriva del control horario de los pacientes dando citas cronológicamente inadecuadas por exceso, o lo que quizás sea más frecuente por defecto, de falta de tiempo para poder atender urgencias, pacientes imprevistos o simplemente un mal cálculo la asignación de tiempos y técnicas en el cual deben tenerse en cuenta de forma prioritaria la edad de los paciente y la posible presencia de enfermedades o defectos que dificulten y por tanto prolonguen el tiempo de actuación necesario.
La odontología moderna necesita inexorablemente la colaboración de un personal auxiliar suficientemente cualificado y sobre todo adaptado para facilitar el trabajo del dentista evitando de este modo situaciones de tensión tanto en sus interrelaciones laborales como en las relaciones y trato de los auxiliares sobre los pacientes. Un buen sistema de selección y adaptación del personal auxiliar puede evitar multitud de conflictos capaces de repercutir en las acciones clínicas realizadas sobre los pacientes (26).
Las relaciones con el personal auxiliar sea clínico o de laboratorio deben realizarse siempre bajo unas condiciones en las cuales la comunicación sea fluida discreta y suficientemente controlada para ello la creación de listas escritas de funciones revisables periódicamente puede evitar muchos malentendidos con la consiguiente carga de agresividad generada. Los auxiliares pueden actuar como agentes de comunicación especialmente en las relaciones higiénicas y educacionales de los pacientes de forma personal y utilizando las herramientas digitales facilitadotas en gran medida de que tal comunicación se produzca (27). A veces el hecho de que una “imagen vale más que mil palabras”, puede entenderse como algo a tener muy en cuenta en la labor de difusión de nuestras actuaciones hacia los pacientes. El empleo de hojas informativas, prospectos, folletos y posters (en general con imágenes optimistas, aunque nunca deben transmitir algo que no se pueda cumplir) (28) si están bien diseñados permiten vehiculizar al paciente todas aquellas ideas y datos más adecuados para fomentar su comprensión de las actuaciones que se realizan en la clínica lo cual permite que el paciente aumente su nivel de confianza, pues se evita el temor natural a lo desconocido. Esta forma de comunicación tiene especial importancia en los pacientes que acuden por primera vez al consultorio y tienen una acción de refuerzo y fidelización de los pacientes habituales.
Pacientes
El miedo al tratamiento dental por parte de los pacientes es un hecho constatado desde los tiempos más pretéritos, el miedo al tratamiento dental es generador de ansiedad, intolerancia y agresividad en algunos casos hacia el dentista y/o sus auxiliares. El miedo y la ansiedad son señalados por muchos pacientes como un motivo para no acudir de forma regular al dentista. Esta circunstancia dificulta la atención odontológica de gran número de pacientes e incluso puede llegar el tratamiento dental de algunos de ellos (29). Las principales causas de ansiedad reveladas por los pacientes que acuden a las consultas dentales por orden de frecuencia son: miedo al dolor, el miedo al trauma, los costes económicos, e incluso la vergüenza ante el estado de abandono de la boca (30). La ansiedad del paciente es transmitida al dentista que, de algún modo se ve obligado a manejarla y absorberla sin contar muchas veces, con conocimientos o experiencia para ello. Así el clínico que conozca y maneje los aspectos y factores generadores de ansiedad en el consultorio conseguirá mantener un clima de trabajo de bajo nivel de agresividad y tolerancia evitando interacciones psicológicas negativas con los pacientes.
Nos parece importante resaltar coincidiendo con García-Camba (18), cómo los pacientes en nuestro país cada vez tienen un nivel cultural más elevado, están más informados a través de los medios de comunicación y ya no acuden al médico ni al dentista dispuestos a admitir una situación de sumisión frente al profesional clínico. Ese cambio en el proceso de relación médico –paciente o en nuestro caso dentista- paciente puede resultar muy ansiógeno para el profesional, que se ve abocado a pactar con el paciente el tipo de actuación más adecuado, es decir, el paciente exige con todo el derecho ser perfectamente informado de los posibles tratamientos que se piensen realizar valorando en todos los casos ventajas, inconvenientes, reversibilidad y posibles complicaciones derivadas. Todo lo previsto y avisado por el dentista previamente a la realización del tratamiento, en general el paciente, lo ve como un acto de precaución y experiencia por parte de “su dentista”, por el contrario todas aquellas posibles complicaciones o fallos imprevistos y por tanto no avisados el paciente tiende a considerarlos como fallos del dentista y por tanto susceptibles de ser reclamados. Si algo genera tensión y agresividad en el consultorio dental y en el dentista son las reclamaciones de los pacientes, muchas veces sin fundamento y otras con un grado de razón bastante amplio, pero casi siempre producidas por un defecto de comunicación dentista-paciente. El empleo de tiempo de explicación de los diagnósticos y tratamientos a nuestros pacientes, quizás sea la mejor “vacuna” contra una parte importante de factores inductores al estrés y la agresividad en la consulta dental.
Escalas OBA
Las escalas OBA miden de menos a más los diferentes factores que influyen en la actividad del dentista. Nos ayudan a replantear nuestras actuaciones a todos los niveles. Se trata de crear escalas personalizadas para cada tipo de actividad dental de acuerdo con alguno de los factores anteriormente descritos o del medio de trabajo de forma que se siga la filosofía de baja agresividad. Para ello lo primero que debe plantearse es el tipo de pregunta para la que queremos aplicar la escala, sirva de ejemplo alguno de los planteamientos siguientes:
¿QUIERO CONTROLAR EL MEDIO AMBIENTE FÍSICO DE MI CONSULTA DENTAL DEJANDO BAJOS NIVELES DE AGRESIVIDAD POR MEDIO DE UN CONTROL DE COLORES?
Para ello tendré que realizar una escala de colores desde los más agresivos espectro de los rojos, naranjas (colores calientes), hasta los colores más fríos entorno a los verdes o azules.
Puedo también realizar escala de ruidos o escala de música ambiental, de niveles de iluminación, de niveles de temperatura, etc.
¿QUIERO REALIZAR TRATAMIENTOS ESTETICOS DEL SECTOR ANTERIOR CON UN BAJO NIVEL DE AGRESIVIDAD?
Sirva como ejemplo una escala ante una demanda por parte de un paciente que desea unos “dientes más blancos”. Al paciente se le avisará de que el resultado dependerá de la causa que se piensa que ha producido la tinción, del estado de las restauraciones preexistentes en sus dientes anteriores, de su posición y del grado de exigencia estética que pretenda lograr, así como de la posible influencia que determinados hábitos tienen sobre el proceso de blanqueamientos tanto durante su aplicación como en el pronóstico sobre el mantenimiento del mismo (tabaco, café, té, etc.). Es importante avisar cómo los tratamientos que pueden parecer más espectaculares a corto plazo requieren un mayor nivel de agresividad y de irreversibilidad, por lo que la última decisión debe ser tomada por el paciente.
Ejemplo de escala OBA para estética del sector anterior:
• TARTRECTOMIA
• PULIDO
• BLANQUEAMIENTO AMBULATORIO
• BARNIZ BLANQUEADOR AUTOAPLICADO
• BLAQUEAMIENTO MIXTO
• BLANQUEAMIENTO CONSULTA.
• ABRASION MECANICA
• CARILLAS DE COMPOSITE
• CARILLAS DE CERAMICA
• TALLADO TOTAL
Conclusiones para aplicar OBA
Debe realizarse una planificación del diseño del consultorio que tenga en cuenta todos aquellos elementos y factores capaces de lograr un medio ambiente laboral libre de agresividad y que transmita optimismo y confianza tanto para pacientes, auxiliares e incluso el dentista, la aplicación de principios orientales generadores de bienestar y baja agresividad puede ser muy interesante. El mantenimiento de un clima de trabajo libre de tensiones debe ser un objetivo prioritario. El conocimiento de técnicas de control de ansiedad y prevención del síndrome de burnout parecen imprescindibles para conseguir este logro.
Es recomendable seleccionar aquellas técnicas, instrumentos, equipamientos y materiales que resulten menos lesivas para resolver los problemas clínicos de nuestros pacientes, también es preferible emplear técnicas que permitan tratamientos reversibles, es decir, que en caso de fracaso puedan repetirse o cambiarse con el menor daño para los tejidos implicados en tales actuaciones.
La aplicación de escalas OBA servirán para poder controlar de forma objetiva todos aquellos factores encaminados a conseguir una odontología de baja agresividad.
La odontología de baja agresividad se presenta a nuestro entender como una “forma de entender la odontología totalmente actualizada”, capaz de lograr sonrisas serenas en todas las personas que de una u otra forma intervienen en las actuaciones clínicas odontológicas.
Es el momento de iniciar investigaciones capaces de refrendar o rebatir algunos de los puntos de vista expuestos en nuestro artículo. La odontología de baja agresividad ya ha comenzado.
Bibliografía
1. Jouvencel MR .Ergonomía básica. Aplicada a la medicina del trabajo .Diaz de Santos S.A.Madrid 1994.
2. Bridger RS. Intruction to ergonomics .McGraw-Hill,Inc. New York .1995.
3. Robin O, Alooui IO, Dittmar A,Vernet E.Emotional responses evoked by dental odors: an evaluation from autonomic parameters.J Dent Ress 1998;77(8):1638-1648.
4. Álvarez C, Carrillo JS. Hacia un diseño ergonómico de la clínica dental .Gaceta Dental .2001;(114):34-45.
5. Pérsico L. Feng-shui . El arte oriental del bienestar LIBSA.Madrid 2004.
6. Kimmell citado por C. Guastamachia en: Elementi di ergonomia e pratica profesionale odontoiatrica .Masson. Milano 1988.
7. Robinson M. Home Position Dentistry ( The Beach pilosophie of dental practice) Bikenssha Company Ltd Kyoto.1976.
8. Carrillo P, Calatayud J ,Álvarez C, Carrillo J S, Lopez A Curso práctico de Ergonomía en Odontología .Unidad didáctica 4:Posiciones y posturas. LUZAN-5 S.A. Madrid 1995.
9. Carrillo JS ,Álvarez C, Carrillo P ,Calatayud J , Lopez A Curso práctico de Ergonomía en Odontología .Unidad didáctica 3: Equipamiento dental .LUZAN-5 S.A. Madrid 1995.
10. Keller U,and Hibst R. Experimental studies of the application of the Er-YAG laser on dental hard sustances: I.Measurement of the ablation rate .Lasers Surg Med 1989;9:345-351.
11. Keller U,and Hibst R. Effects of Er-YAG in caries treatment: a clinical pilot study .Lasers Surg Med 1997;20: 32-38.
12. Padros-Fradera E. Un protocolo audaz y ( sin embargo ortodoxo)para el sellado inmediato de la dentina vital tallada para prótesis.RCOE.2004;9(6):687-697.
13. Hugo BQ. Puentes directos de composite en la región anterior Quintessence(ed.esp.) 2005;18(4):184-197.
14. Meier JC, Duncan JP, Fleilich MA,y Goldberg AJ.Prótesis reforzadas con fibra preimpregnada (II) Aplicaciones directas: férulas y prótesis parciales fijas Quintessence(ed.esp.) 2000;13(4):235-242.
15. Antón-Radigales M. Puentes de fibra de vidrio de confección directa : diez años después RCOE .2001;6(2): 197-208.
16. Büking W. Eficacia probada en la consulta de implantes realizados con una técnica no agresiva de Quintessence(ed.esp.) 2005;18(4):204-211.
17. Laghuin, Bennett y Trevisi. (Bennett JC, McLaughin R P, Harcourt Brave .Madrid 1998 )
18. García-Camba E. Psicopatología y patología psicosomática en el dentista .I.Trastornos de la ansiedad Cient.dent.2005;2(1):51-61.
19. Moore R, Bosgaard I. Dentists´perceived stress and its relation to perceptions about anxious patines.Community Dent Oral Epidemiol 2001;29:73-80.
20. Maslach C. Burned out. Human Behavior,1976;9:16-22
21. Maslach C. Burnout: A social psychological analysis .Paper presented at the meeting of American Psychological Association. San Francisco 1977.
22. Maslach C, Jackson S. Lawyer Burnout.Banister,1978;5:52-54
23. Maslach C, Jackson S. Burned out cops and their families. Psychology Today 1979;12(2):59-62
24. Maslach C, Jackson S. The measurement of experienced burnout. Journal Occupational Behavior,1981;2:99-113
25. Maslach C. Understanding burnout: definition issue in analysing a complex phenomenon .En W.S. Paine .Ed Job stress and burnout. Beberly Hills C.A. Sega 1982
26. Carrillo JS,Alvarez C,Calatayud J. Parametros de selección y adaptación del personal auxiliar al consultorio odontológico.Profesión Dental 1999.(mayo):33-40.
27. Fath S. La profilaxis se nutre de una buena comunicación.Qintessence (ed.esp.)2005;18(4):228.
28. Prüfert MK. Medios de comunicación modernos y su asesoramiento de cara al paciente .Quintessence(ed.esp.)2005;18(4):229-236.
29. Marquez-Rodriguez J A, et.al. ¿Por qué se tiene miedo al dentista? RCOE,2004;9(2):165-174.
30. Moore R,Bosgaard I. Dentists´perceived stress and its relation to perceptions about anxious patines.Community Dent Oral Epidemiol 2001;29:73-80.




