Carranza Pelegrina D. Licenciada en Odontología. Máster de Cirugía e Implantología Bucal.UIB / Bellorbí Malet I. (2) Jefe Clínico del Servicio de Anestesiología y Reanimación. Coordinador médico del Área Quirúrgica del Hospital de L»Hospitalet de Llobregat. Consorcio Sanitario Integral. / Brescó Salinas M. (3) Médico-Estomatólogo. Profesor Asociado de Cirugía Bucal. Profesor del Máster de Cirugía e Implantología Bucal. UIB.
La Cirugía Bucal Mayor Ambulatoria (CBMA) se define como un modelo organizativo óptimo de asistencia quirúrgica multidisciplinaria que permite tratar a determinados pacientes de una forma segura y efectiva sin necesidad de contar con la cama de hospitalización tradicional.
Resumen
De esta manera se llevan a cabo distintos procedimientos diagnósticos y terapéuticos de mediana complejidad en los que el enfermo regresa a su domicilio después de un periodo de observación y control.
Entre las ventajas de la CBMA debe destacarse el trato personalizado, la desdramatización de la cirugía, la reincorporación precoz del paciente al trabajo, la disminución de la burocracia hospitalaria, la disminución del costo asistencial y la disminución de la lista de espera.
El objetivo de este trabajo es demostrar y justificar la viabilidad de un programa de Cirugía Bucal Mayor Ambulatoria realizada por odontólogos o estomatólogos con formación reglada en Cirugía Bucal, así como valorar y exponer la actividad quirúrgica de las Unidades de Cirugía Bucal e Implantología del Máster de Cirugía e Implantología Bucal de la Facultad de Odontología de la Universidad de Barcelona durante un periodo de tiempo comprendido entre noviembre de 2001 y julio de 2003. Se pretende estudiar el espectro de las patologías bucales tratadas quirúrgicamente, el número de intervenciones quirúrgicas llevadas a cabo, las técnicas anestésicas realizadas, la duración de los procedimientos quirúrgicos efectuados y los datos epidemiológicos referidos a la edad y el sexo de los pacientes.
Palabras clave
Cirugía ambulatoria, sedación endovenosa, cirugía bucal.
Abstract
The Mayor Ambulatory Oral Surgery (MAOS) is defined as an optimum organizative model for the multidisciplinary surgery assistance that allows to do several treatments in a safe and effective way without the need of hospitalization. In this way, different diagnostics and therapeutics procedures are carried out and the patient return to home after an observation and control period.
The advantages of MAOS are the personal treatment, decrease of the hospital civil service, decrease of the assistencial costs and the disminution of the stay list.
The aim of this work is to show and justify the viability of an MAOS program carried out by dentist with a regulated training in Oral Surgery. This works pretends also to assess and expose the activity in postgraduted surgery and implantology at the University of Barcelona between the period of time from November 2001 to July 2003.
We tried to achieved the bucal patology that have been treated, the number and the duration of surgical procedures and the epidemiologic data about the age and sex of the patients.
Key words
Ambulatory surgery, endovenose sedation, oral surgery.
Introducción
La Cirugía Bucal Ambulatoria se define como un modelo organizativo óptimo de asistencia quirúrgica multidisciplinaria que permite tratar a determinados tipos de pacientes de una forma segura y efectiva sin necesidad de contar con la cama de hospitalización tradicional. De esta manera se llevan a cabo distintos procedimientos diagnósticos y terapéuticos de mediana complejidad en los que el enfermo regresa a su domicilio después de un periodo de observación y control.
En Estados Unidos, la Health Care Financing Administration (HCFA), considera que para poder hablar de Cirugía Ambulatoria, en general, sin precisar especialidad quirúrgica, la estancia hospitalaria debe ser siempre inferior a las 24 horas, siendo éste el principal criterio.
Por otro lado, es conveniente precisar, dentro de la terminología ambulatoria, los conceptos de Cirugía Mayor y Cirugía Menor. La calificación de Cirugía Mayor se daría en aquellos casos en los que por el proceder anestésico se necesita un periodo de observación o de recuperación en ambiente hospitalario sin llegar por ello a ocasionar el ingreso. El término de Cirugía Menor se reservaría para aquellos casos en los que la anestesia utilizada es de tipo locorregional y el paciente es dado de alta precozmente, sin mediar observación de recuperación del procedimiento anestésico, pudiendo dirigirse a su domicilio de un modo inmediato.
 |
La Cirugía Mayor Ambulatoria es concebida como la cirugía que evita el ingreso hospitalario, que agiliza tratamientos quirúrgicos, que está diseñada de forma que participe en su realización un personal sanitario y administrativo entrenado y motivado, que exige una infraestructura arquitectónica y funcional específica y en donde todas las actitudes, criterios de selección, técnicas anestésicas y quirúrgicas, criterios de alta o ingreso y consideraciones postoperatorias, están previstas y acordadas en protocolos.
La Cirugía Bucal y la Cirugía Maxilofacial Ambulatoria debe ser diferenciada de la modalidad de Cirugía de Corta Estancia, que se caracteriza porque el paciente pernocta al menos una noche, por lo que debe ser considerada como un ingreso rutinario.
Otra definición necesaria es la Cirugía Mínimamente Invasiva y su relación con la Cirugía Bucal y la Cirugía Maxilofacial. Ésta consiste en intervenciones quirúrgicas llevadas a cabo mediante incisiones pequeñas y en especial, las mediadas por sistemas endoscópicos ópticos e instrumentos introducidos en las cavidades, tal como la Artroscopia de la ATM o la Sinuscopia. Su aplicación en régimen ambulatorio es hoy en día una realidad.
Este tipo de intervenciones quirúrgicas comenzaron a realizarse en 1909 en Glasgow de la mano de Nicoll. Las primeras se efectuaron en pacientes pediátricos gracias a las innovaciones técnicas de aquellos momentos en lo que se refiere a anestesia y analgesia, revisándose 8.988 intervenciones realizadas en ambiente ambulatorio y con el mismo resultado que en pacientes hospitalizados de forma clásica.
No fue hasta los años cincuenta e inicios de los sesenta cuando comenzó a imponerse el concepto actual de la Cirugía Ambulatoria. En esta época los hospitales de día y la cirugía ambulatoria ganan adeptos, determinando importantes transformaciones en la prestación de la asistencia médica y hospitalaria. A esto contribuye un rápido desarrollo de las nuevas tecnologías, junto con la constatación de las limitaciones de los recursos y la necesidad de mejorar la eficiencia de los sistemas sanitarios, dando lugar a la aparición y difusión de nuevas formas de atención, entre las que no sólo se incluyen las áreas en que tradicionalmente se ha dividido la actividad hospitalaria (ingresos, consultas, urgencias), sino también nuevas formas, entre ellas el Hospital de Día, la hospitalización a domicilio o la cirugía ambulatoria, cuyo afianzamiento en los sistemas sanitarios públicos y privados parece imparable.
En 1969, Dean y Wilkinson examinaron las incidencias y complicaciones de una serie de intervenciones quirúrgicas ambulatorias concluyendo que los pacientes deben ser seleccionados tanto por la patología como por la actitud del paciente, el entorno social y la patología asociada.
 |
Posteriormente, en 1974 se creó en los EE.UU. la Federated Ambulatory Surgery Association, instaurándose la cirugía sin ingreso como uno de los pilares básicos del sistema sanitario americano. En 1984 se crea la Sociedad de Anestesia en Cirugía Ambulatoria. En este país, el 30 por ciento de las intervenciones quirúrgicas que se efectuaron durante el año 1985 fueron en régimen ambulatorio; actualmente el 50 por ciento de los casos se llevan a cabo de esta forma.
En 1989 se le concede representación en la Sociedad Americana de Anestesiología.
Sin embargo, la cirugía sin ingreso no ha tenido un desarrollo tan marcado en Europa, aunque últimamente sea considerada esta opción como una posible forma de reducir las listas de espera de pacientes. En España el interés por la cirugía ambulatoria se iniciaba en los años noventa y se limitaba a procesos menores, considerados como cirugía local de baja complejidad. Actualmente este tipo de asistencia aumenta día a día como consecuencia de distintos factores:
• El elevado coste de la cirugía hospitalaria con ingreso y la necesidad político-social de contención del gasto sanitario. Además, de esta forma se reducen las listas de espera de los pacientes que deben ser intervenidos quirúrgicamente en los hospitales.
• Los avances tecnológicos de los últimos años como la fibra óptica, que ha permitido el uso de la endoscopia, el láser y la criocirugía, que facilitan la realización de intervenciones quirúrgicas de forma ambulatoria.
• El progreso de la farmacología anestésica con la aparición de medicamentos más seguros que se eliminan más rápidamente. Éstos posibilitan efectuar una sedación o una anestesia general de rápida recuperación sin efectos secundarios.
• La gran aceptación social de la cirugía ambulatoria debido a que mejora la calidad asistencial y permite una recuperación postoperatoria más rápida y, por tanto, una mejor reintegración a la vida cotidiana.
Debido a estas y otras razones, la cirugía ambulatoria tiene un gran predicamento en la mayoría de los países desarrollados constituyendo el 50 por ciento de toda la cirugía realizada en Estados Unidos y en el Reino Unido. Por el contrario, en España el número global de intervenciones quirúrgicas ambulatorias no supera el 10 por ciento de todas las intervenciones llevadas a cabo, aunque se aprecia una tendencia al aumento de esta cifra.
 |
Ventajas e inconvenientes de la Cirugía Bucal Mayor Ambulatoria
Entre las ventajas de la Cirugía Bucal Mayor Ambulatoria (CBMA) debe destacarse el trato personalizado, la desdramatización de la cirugía, la reincorporación precoz del paciente al trabajo, la disminución de la burocracia hospitalaria, la disminución del costo asistencial y la disminución de las listas de espera. Seguidamente analizaremos cada ventaja una a una.
Gracias a este tipo de servicio asistencial se dispone de más tiempo para poder informar al paciente de todo el proceder quirúrgico. De esta forma, el paciente se encuentra mejor atendido y todo ello puede contribuir a que se sienta más confiado y psicológicamente más apoyado lo que facilita la disminución de la ansiedad.
Cualquier acto quirúrgico del área bucofacial reviste una especial importancia y requiere una serie de cuidados y atenciones especiales. Existe dentro de esta especialidad gran cantidad de procesos patológicos que pueden ser tratados en régimen ambulatorio, con las mismas garantías que si se hicieran con el paciente hospitalizado. Al enviar al enfermo de modo precoz a su domicilio, tras ser intervenido quirúrgicamente, puede reducirse la sensación de tragedia familiar que en ocasiones representa una intervención quirúrgica con ingreso hospitalario en la vida de una persona.
Este hecho adquiere aún más relevancia en el paciente pediátrico que suele experimentar auténtico miedo ante la separación familiar.
Existe una asociación psicológica entre el retorno precoz al domicilio y el no haber sufrido una intervención importante, lo cual hace que los pacientes se reincorporen más rápidamente a su vida normal. Además este regreso a su domicilio sirve de estímulo para que el enfermo se sienta con ánimos para reincorporarse al trabajo.
La burocracia hospitalaria que rige el ingreso hospitalario es cada vez más compleja. Es necesario dar gran cantidad de pasos en los que participan muchas personas de diversas áreas. En la cirugía ambulatoria, el especialista conserva el control sobre el paciente, y además, se agiliza el proceso, se evitan demoras en el ingreso, papeleo, normativas, dispersión de facultativos que tratan al paciente, etc.
Aunque no se han encontrado los suficientes estudios que analicen los costes de la Cirugía Bucal Ambulatoria, existen otros que consideran que, de forma global, la Cirugía Ambulatoria reduce los costes de los procedimientos quirúrgicos entre un 25 por ciento y un 30 por ciento en relación con la cirugía efectuada con el paciente ingresado. En principio es razonable estimar que la cirugía sin ingreso resulte más económica que la cirugía con ingreso del paciente ya que a los gastos derivados de la propia intervención quirúrgica (personal, ocupación de quirófano, medicación, etc.) hay que añadir la ocupación de camas y la estancia hospitalaria, entre otros.
 |
Por último, se sabe que la CBMA permite acelerar el ritmo de una serie de intervenciones quirúrgicas de patologías concretas lo que reduce la presión asistencial a la que se ven sometidos algunos Servicios de Cirugía Maxilofacial de hospitales de máximo nivel, permitiendo dejar las camas hospitalarias para patologías más complejas o que sean urgentes. En la actualidad se comienza a hablar de nuevas listas de espera en el seno de la propia cirugía ambulatoria, situación que resulta preocupante.
Sin embargo la CBMA tiene algunos inconvenientes. El regreso precoz al domicilio, puede generar en algunos pacientes una preocupación ante la posible aparición de complicaciones postoperatorias y al no disponer de una infraestructura hospitalaria para su solución, provocan en el paciente una sensación de desamparo. Esta situación puede prevenirse mediante una información adecuada, argumentándole que la presencia de complicaciones suele ser escasa y que siempre existe la posibilidad de retornar al hospital, en caso de que éstas surgieran. También es imprescindible que el paciente conviva con alguna persona adulta y responsable que atienda las necesidades mínimas tras la intervención quirúrgica. La ausencia de ayuda familiar es considerada como un criterio de exclusión a la hora de seleccionar al paciente para CBMA.
El personal sanitario es necesario que esté familiarizado con este tipo de cirugía, que conozca los criterios de inclusión y exclusión de pacientes, y que siga el protocolo de actuación preestablecido. Los médicos anestesistas deberán seguir mejorando las técnicas de anestesia con el fin de conseguir sedaciones o anestesias de calidad con mínimos efectos secundarios. La anestesia ambulatoria ya ha sido reconocida como una subespecialidad, con programas de formación postgraduada.
Por otro lado, es fundamental ofrecer al paciente una información detallada de todo el proceder quirúrgico. Una buena información evitará temores innecesarios. La CBMA permite dedicar un tiempo importante a la información, aportando al paciente un documento escrito en el que se explica de forma minuciosa las medidas pre y postoperatorias que debe seguir.
Criterios de selección de pacientes subsidiarios de atención ambulatoria
Davies y cols. proponen una serie de criterios que deben cumplirse en todo programa de CBMA. Entre ellos destacan la adecuada selección de casos como uno de los pilares básicos para conseguir resultados óptimos en este tipo de cirugía. El resto de criterios quedan reflejados en la tabla 1. El disponer de los candidatos idóneos para este tipo de cirugía, permite minimizar la aparición de complicaciones inesperadas.
Los factores que influyen en la selección de los enfermos candidatos a CBMA se describen en la Tabla 2. Blanco Samper, en su tesis doctoral, considera tres factores destacables a la hora de valorar a los pacientes: la actitud del individuo, el entorno socio-cultural y la patología médico-quirúrgica que presenta.
 |
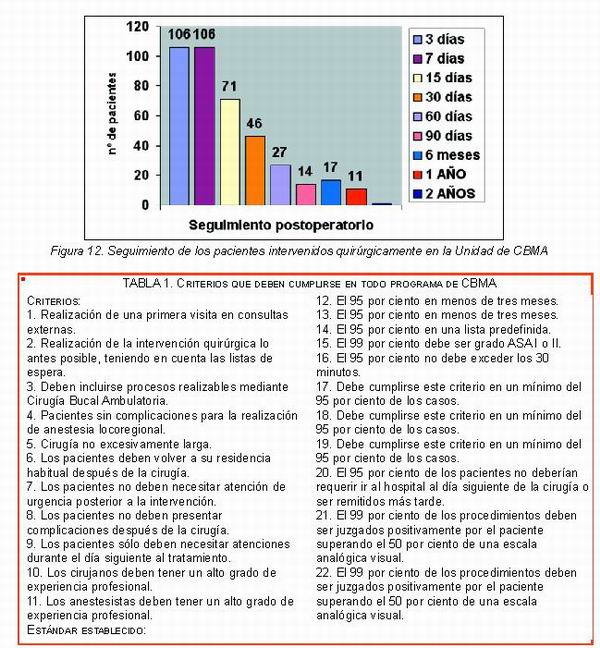
En cuanto a la actitud del paciente, serán seleccionados aquellos enfermos que, una vez informados de que la intervención quirúrgica se efectuara bajo sedación endovenosa o anestesia general, aceptan que se realice con carácter ambulatorio. En el caso de pacientes pediátricos, la decisión es tomada conjuntamente con los padres o responsables legales. No es habitual que el factor edad sea limitante a la hora de hacer este tipo de tratamiento. Sin embargo, puede surgir algún tipo de controversia en el caso de pacientes que presentan edades extremas. Los niños menores de tres años y los pacientes mayores de 82 años no son incluidos en los programas de CBMA. Aunque no hay unanimidad para determinar los límites de edad, Blanco Samper y White coinciden en que los pacientes ancianos presentan factores sociales que dificultan su inclusión en los protocolos de CBMA, contemplando además que con la edad disminuye la capacidad de recuperación de las funciones motoras finas. De todo esto se deduce que las consideraciones de tipo anestésico son las que determinan la selección de pacientes en función de la edad.
Aunque el factor socio-cultural del paciente es difícil de evaluar, es fundamental su valoración ya que aporta una orientación sobre la colaboración que puede esperarse de él durante el postoperatorio. Es importante tener en cuenta, la cercanía del hospital y el entorno físico donde se desarrolla la vida del paciente. En concreto hay que precisar si desde su vivienda existe posibilidad de una comunicación rápida con el hospital. Se considera fundamental también la existencia de una persona adulta que se responsabilice de la vuelta a casa del paciente y que le asista durante las primeras 24-48 horas del postoperatorio en el domicilio.
Existen diferentes criterios respecto a los procedimientos quirúrgicos tributarios de ser realizados en régimen ambulatorio. Para la American College of Surgeons (ACS) no es posible clasificar los procedimientos como ambulatorios, ya en esta clasificación no se tienen en cuenta las características particulares del paciente, ni el juicio quirúrgico del profesional. En cambio, el Royal College of Surgeon of England admite diferentes patologías bucofaciales que considera que son tributarias de ser intervenidas quirúrgicamente en régimen de CBMA (Tabla 3).
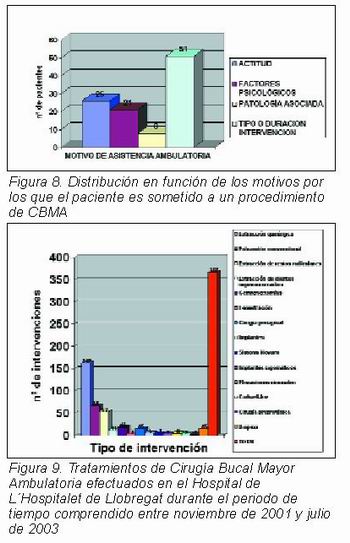
Habitualmente los pacientes son clasificados según su estado físico de acuerdo con las categorías propuestas por la Sociedad Americana de Anestesiología (American Society of Anesthesiologists —ASA—). Existen 5 categorías o estatus ASA (I, II, III, IV y V). A cada categoría se le atribuye un riesgo de mortalidad peroperatoria determinada. Debe tenerse en cuenta que estos datos están evidentemente extraídos de intervenciones quirúrgicas de gran envergadura. Sin embargo son extrapolables a la Cirugía Bucal. La Tabla 4 expone la definición y mortalidad asociada a cada categoría ASA.
La clasificación de cada enfermo se establece tras efectuar una serie de procedimientos diagnósticos y exploratorios bien establecidos que comprenden los siguientes aspectos:
 |
La historia clínica, confeccionada por el cirujano responsable y donde se reflejan aspectos de tipo médico, socioculturales y familiares, así como los datos de exploración física general y específica del área bucofacial. Y por otro lado las exploraciones complementarias estarán basadas en estudios analíticos, radiológicos o de otro tipo, según se considere oportuno.
Los tratamientos quirúrgicos están destinados a individuos que, por su estado de salud general y riesgo anestésico-quirúrgico, se integran dentro de las cuatro primeras categorías de la clasificación ASA. Todos los pacientes pertenecientes a alguna de estas categorías se les ofrecía, durante la primera visita, la opción de realizar la intervención quirúrgica de tres formas: bajo anestesia local, bajo anestesia local y sedación endovenosa o bajo anestesia local y anestesia general. Dentro de los criterios de inclusión cabe destacar a los pacientes con alto grado de ansiedad, pacientes con deficiencia físicas y/o psíquicas, individuos que por la extensión o gravedad de su patología precisan de un tiempo de intervención quirúrgica prolongado. Se excluyeron los pacientes pertenecientes a la categoría ASA V.
 |
Descripción del Servicio de Cirugía Bucal Mayor Ambulatoria
Dentro del organigrama del Máster de Cirugía e Implantología Bucal de la Universidad de Barcelona se cuenta con la Unidad de Cirugía Bucal Mayor Ambulatoria. Los responsables y coordinadores de la Unidad son el profesor doctor Cosme Gay Escoda y el doctor Miguel Brescó Salinas.
Las actividades quirúrgicas son efectuadas en el Hospital de L’Hospitalet de Llobregat (Consorci Sanitari Integral) con la colaboración de los residentes de tercer año del Máster. Esta Unidad tiene actividad quirúrgica todos los viernes de 9 a 14 horas, aunque próximamente se ampliará también a los miércoles.
La Unidad de Cirugía sin Ingreso (UCSI) está totalmente integrada en el espacio físico y organizativo del Hospital de L´Hospitalet de Llobregat. Compartiendo dispensarios, Unidad de ingreso (URP), administración, quirófanos y reanimación postquirúrgica inmediata (despertar).
Las distintas áreas que integran la Unidad de Cirugía Bucal Mayor Ambulatoria son:
1. Área de recepción.
Destinada a la admisión y atención de los pacientes y familiares (figura 1).
2. Sala de espera.
Esta dependencia está orientada al descanso y espera de pacientes y acompañantes (Figura 2).
3. Unidad de recepción del paciente (URP) (Figura 3).
4. Quirófano.
El Servicio cuenta con un quirófano dotado de toda la aparatología necesaria para llevar a cabo intervenciones quirúrgicas bajo sedación endovenosa o anestesia general y cuenta con el apoyo de personal sanitario cualificado: anestesiólogos, enfermeras, ayudante de campo y camilleros. El material e instrumental quirúrgico requirieron una ampliación para poder efectuar estas actividades de Cirugía e Implantología Bucal (Figura 4).
5. Zona de recuperación postquirúrgica (RPQ).
Es el área donde se ubica al paciente una vez finalizada la intervención quirúrgica. Allí se monitorizan sus funciones vitales hasta que el individuo esté totalmente consciente y con las constantes vitales controladas. Tras ser estabilizado, el paciente es trasladado a la Unidad de Cirugía sin ingreso (Figura 5).
6. Sala de Recuperación o Unidad de Cirugía Sin Ingreso (UCSI).
Se trata de una sala de integración al medio que está situada en la primera planta. Una vez reestablecidas las funciones vitales, el paciente es trasladado a la UCSI donde permanece durante una o dos horas acompañado de un familiar y una vez evaluado por el anestesista y el cirujano es dado de alta. La Unidad permanece abierta de 07,30 horas a 21,30 horas (Figura 6).
Recursos humanos
El equipo de profesionales que integran la Unidad de Cirugía Bucal Mayor Ambulatoria está formado por:
• Un responsable del equipo especialista en Cirugía Bucal y Cirugía Maxilofacial (Prof. Dr. Cosme Gay Escoda).
• Un jefe clínico especialista en Cirugía Bucal y Cirugía Maxilofacial (Prof. Dr. Leonardo Berini Aytés).
• Un Médico-Estomatólogo. Máster de Cirugía e Implantología Bucal. Profesor del Máster de Cirugía e Implantología Bucal (Dr. Miguel Brescó Salinas).
• Odontólogos residentes del Máster de Cirugía e Implantología Bucal.
• Un Médico Anestesiólogo (Dr. Ignasi Bellorbí Malet).
• Una enfermera instrumentista entrenada en Cirugía Bucal (Sra. María Jesús Navarro).
• Una enfermera de campo.
• Un celador.
• Enfermeras de la UCSI.
• Auxiliares de enfermería.
• Secretaria.
 |
Procedencia de los pacientes
Los enfermos que se atienden en esta Unidad son privados, de mutuas o son remitidos por el Servei Catalá de la Salut (SCS) por ser tributarios de la aplicación de técnicas de sedación endovenosa o anestesia general, bien por el tipo de intervención quirúrgica que precisan o por su patología de base. Estos pacientes son valorados y estudiados conjuntamente por el profesor doctor Cosme Gay Escoda, los residentes de tercer curso del Máster y los responsables del Servicio de Anestesiología y Reanimación, la doctora Lidia Buisan y el doctor Ignasi Bellorbí Malet.
Evaluación preoperatoria
Los pacientes son visitados en primer lugar en la Unidad de Cirugía Bucal del Máster en la Clínica Odontológica de la Universidad de Barcelona. Los residentes de tercer curso se encargan de efectuar una historia clínica completa (anamnesis, historia general y odontológica exploración física general y específica, exámenes radiológicos, etc.) así como de la petición de las pruebas complementarias necesarias: analítica, hemograma completo, pruebas de hemostasia, glicemia, creatinina y perfil hepático. Los pacientes mayores de 40 años de edad precisarán además un electrocardiograma informado (ECG) y a partir de los 60 años de edad se pedirá también una radiografía de tórax anteroposterior informada. En función del estado de salud del individuo se podrán solicitar otros tipos de pruebas complementarias y prescribir, si fuera necesario, una premedicación antibiótica o de cualquier otro tipo. Una vez recopilada toda la documentación el paciente es estudiado por el Servicio de Anestesiología y Reanimación del Hospital de L’Hospitalet de Llobregat donde se decide el tipo de técnica anestésica que se aplicara.
Servicio de Anestesiología y Reanimación
Los pacientes subsidiarios de Cirugía Bucal Mayor Ambulatoria son visitados en este servicio con un tiempo de antelación de 15 días aproximadamente. Allí se confirma la inclusión del paciente en el programa y se valoran las pruebas complementarias que aporta el enfermo, prescribiendo otras en los casos en los que fueran necesarias.
La Unidad de Anestesiología y Reanimación abre una historia clínica específica de anestesia, donde se detallan la tensión arterial, frecuencia cardíaca, peso, talla, información referente a la vacunación antitetánica y otras vacunaciones si precisa. Se efectúan las extracciones de sangre (urgentes) si son necesarias. Por último se ofrece la información pre y postoperatoria al paciente con un refuerzo escrito.
 |
Selección de pacientes
La selección de los pacientes para la Unidad de Cirugía Sin Ingreso (UCSI) ha de ser valorada en función de cuatro parámetros:
— Aceptación del enfermo.
— Entorno familiar.
— Procedimiento quirúrgico.
— Patología asociada.
Aceptación del enfermo
• Serán incluidos aquellos individuos que, una vez informados de la posibilidad de ser intervenidos quirúrgicamente sin ingreso hospitalario, acepten la intervención en régimen ambulatorio.
• Actitud activa y positiva frente a la enfermedad.
• Habrá de valorarse la actitud del paciente frente al dolor y la intervención quirúrgica. En caso de ser negativa es aconsejable no incluirlo en el programa.
Entorno familiar y teléfono cercano
• El enfermo ha de tener un teléfono cercano y accesible las 24 horas del día.
• Se valorará, en el caso de que viva en un bloque de pisos, la existencia de barreras arquitectónicas (ascensor, etc.).
• Un adulto ha de responsabilizarse del regreso del paciente a su domicilio y durante las 24-48 horas del postoperatorio.
• Es importante tener en cuenta la facilidad de comunicación entre el domicilio del enfermo y el hospital.
Procedimientos quirúrgicos
Se incluyen dentro del programa todos aquellos tratamientos quirúrgicos que:
• No precisen una preparación preoperatoria compleja.
• Originen un dolor postoperatorio previsiblemente controlable con analgésicos por vía oral (EAV<3).
• No necesiten antibióticos por vía endovenosa en el postoperatorio.
• Procedimientos quirúrgicos que conlleven una escasa pérdida hemática.
• No superen los 30 minutos, si se realiza una anestesia general y en el caso de que se efectúen otras técnicas anestésicas, este tiempo es el aconsejable pero no es determinante.
• Procedimientos exentos de focos sépticos.
Patología asociada
La Tabla 5 expone los criterios de inclusión y de exclusión de pacientes por los que se rige la UCSI del Hospital de L’Hospitalet de Llobregat.
El consentimiento informado del paciente
En el apartado 5 del artículo 10 de la Ley General de Sanidad se expone el derecho del usuario a que se le ofrezca una información completa y continuada sobre su patología, incluyendo un diagnóstico, un pronóstico y las alternativas de tratamiento. En el apartado 6 de este artículo se establece además el derecho del usuario a la Libre Elección, entre las opciones que le presente el facultativo responsable de su caso y la obligatoriedad de obtener el consentimiento informado previo por escrito para llevar a cabo cualquier intervención quirúrgica.
Nuestro Servicio dispone de un modelo de consentimiento informado que se adapta a cada tipo de patología y de intervención quirúrgica. Es requisito imprescindible que el paciente o persona responsable firme este documento sanitario.
A todos los pacientes se les hace una llamada telefónica el día antes de la intervención quirúrgica, recordando las indicaciones prequirúrgicas. Estas llamadas corren a cargo de la enfermera responsable de la UCSI.
Los pacientes acuden al hospital el día de la intervención quirúrgica, en ayunas (6 a 8 horas), una hora antes de la hora prevista para la cirugía. En la Unidad de recepción de pacientes (URP) se le facilita una indumentaria quirúrgica y se le administra un sedante por vía oral (Diacepam sublingual de 5 a 10 mg) como premedicación ansiolítica.
Intervención quirúrgica
Una vez en el área quirúrgica, se coloca un acceso venoso y se prepara la monitorización. En el quirófano se monitoriza al paciente con ECG continuo, pletismografía con saturación de oxígeno, control de la tensión arterial y colocación de unas gafas nasales de oxígeno.
La sedación endovenosa es efectuada por el anestesiólogo, con la administración de un sedante tipo midazolam y un analgésico tipo fentanilo, en dosis según las características de los pacientes y según el tipo de intervención quirúrgica a realizar, repitiendo dosis según respuesta y duración del procedimiento quirúrgico. También puede utilizarse el Propofol por su acción ansiolítica y porque produce amnesia retrógrada
La anestesia locorregional es aplicada por el cirujano bucal. Se utilizan distintos anestésicos locales según las condiciones de salud del individuo, entre los más empleados destacan la articaína al 4 por ciento con adrenalina 1:100.000 o 1:200.000, Mepivacaína 3 por ciento y la prilocaína 3 por ciento con felipresina 1:1.850.000.
Control postoperatorio inmediato
A la salida del quirófano los pacientes son trasladados a la zona de reanimación postquirúrgica (RPQ) donde se les administra un analgésico endovenoso. La estancia en la RPQ es de aproximadamente una hora, para la recuperación de los efectos residuales de los fármacos administrados en quirófano. En esta área el paciente permanece monitorizado hasta la recuperación de las constantes vitales. Después de salir del Área Quirúrgica los pacientes pasan a la Unidad de Cirugía Sin Ingreso donde permanecen hasta la recuperación total, ya en sillones y en compañía de sus familiares. Allí se les administra la analgesia, si se precisa complementar la administrada en la RPQ, se retira el acceso venoso, se inicia la alimentación oral y se comprueba la normalidad de la diuresis y la deambulación
Alta hospitalaria
El alta hospitalaria corre a cargo del anestesiólogo. Antes de ser dado de alta, el paciente y sus familiares reciben una información detallada, comprensiva y por escrito de las instrucciones postoperatorias generales y específicas en función de la cirugía efectuada, se da el informe de alta y se prescribe la medicación antibiótica, analgésica y antiinflamatoria que pudiera precisar.
La enfermera responsable se asegurará de que el enfermo y su acompañante hayan recibido y comprendido las instrucciones referentes a la organización de la vuelta a casa con un adulto responsable, que no puede ingerir alcohol hasta 24 horas después de la anestesia, no puede conducir ningún vehículo hasta las 24-48 horas después de la anestesia, notificar a la UCSI (anestesiólogo de guardia, cirujano o enfermera) la posible aparición de una situación anormal en el periodo de recuperación así como aconsejar al paciente que no adquiera responsabilidades legales hasta pasadas las 48 horas de la anestesia.
El paciente dispone de un número de teléfono de contacto que funciona las 24 horas del día para contactar con el equipo facultativo en caso de presentarse alguna incidencia. La Tabla 6 refleja los criterios de alta y de ingreso hospitalario que se siguen en la UCSI
Seguimiento de los pacientes
La enfermera responsable de la UCSI hace una llamada telefónica a las 24 horas de la intervención quirúrgica. Existe una línea telefónica directa que comunicará al enfermo con la Unidad de 7,30 a 21,30 horas y con la recepción del Servicio de Urgencias de 21,30 a 7,30 horas. Los sábados, domingos y días festivos las llamadas se pasarán al anestesiólogo o cirujano de guardia.
Todos los pacientes son controlados a los 3 días en la Clínica Odontológica Universitaria de manera rutinaria con el fin de valorar su evolución postoperatoria. Si el curso postoperatorio es correcto, se retira la sutura a los 7 días, valorándose la presencia de trismo, tumefacción, supuración, dolor, dehiscencia de la herida, parestesias u otras alteraciones neurológicas, etc. Se cita al paciente a controles periódicos según la evolución o las complicaciones del caso.



