Este artículo pretende hacer un recorrido por los factores que pueden influir o actuar en el desarrollo de patología disfuncional de la Articulación Temporomandibular (ATM), de forma que los higienistas puedan reconocerlos, dar una mejor información al odontólogo o estomatólogo y al paciente, evitando en la medida de lo posible la iatrogenia por desconocimiento.
Para ello nos hemos basado en los trabajos realizados por McNeill y cols. (1) y la Academia de Disfunción Temporomandibular, actualmente denominada Academia de Dolor Orofacial (2, 3), en los que se describen tres factores:
1. Predisponente.
2. Precipitante.
3. Perpetuante.
1. Factores predisponentes
Son alteraciones que están presentes y que en un momento dado pueden, por sí solos o asociados, desencadenar Disfunción Craneomandibular (DCM).
A) Patofisiológicos
Dentro de éstos podemos considerar, neurológicos, vasculares, hormonales, nutricionales y degenerativos. Es decir, propios de cada individuo.
La psoriasis, artritis reumática (4-7), hipertiroidismo, etc., pueden ser factores predisponentes. Un paciente con artritis psoriásica y sobrecarga funcional, tendrá más riesgo de padecer alteraciones articulares.
Aunque la laxitud ligamentosa es considerada por diferentes autores como factor (8-10) sólo se encuentra una débil asociación con los DCM (11). Una apertura oral forzada o mantenida durante largo tiempo en un paciente con hiperlaxitud puede desencadenar una luxación o subluxación articular que puede pasar sin mayores consecuencias o aparecer, por distensión de los tejidos articulares, chasquidos articulares por desplazamiento discal.
B) Estructurales
La angulación de los cóndilos en el plano axial (12), el insuficiente desarrollo de los cóndilos (Hipoplasia) (13, 14), son factores que favorecen la aparición de patología y más aún si se añaden sobrecargas funcionales. Un cóndilo hipoplásico (Figura 1) nos obligará a proteger más las articulaciones durante la realización de las higienes dentales, para no sobrecargarlas y favorecer así la aparición de patología.
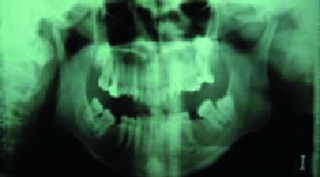 |
| Figura 1. Hipoplasia condilar |
Factores oclusales
Sobre la oclusión como factor etiológico de la disfunción de la ATM, existe una gran controversia (15).
A lo largo de la historia se ha visto cómo la profesión dental considera la oclusión como un factor etiológico para la disfunción de la ATM. Las interferencias oclusales en relación céntrica y máxima intercuspidación (prematuridades) y las interferencias en el lado de no trabajo, se han considerado como el factor oclusal más importante en relación con la alteración de la ATM.
Fujii T. (16) investigó 31 pacientes con dolor orofacial y 41 con chasquido. Estudió los contactos oclusales en el lado de trabajo, en el lado de no trabajo, en máxima intercuspidación y contactos unilaterales en retrusión. Según los resultados, sugiere que no parece existir una relación entre las interferencias laterales y el dolor o el chasquido en ese mismo lado.
En un estudio, se compara un grupo de control con otros cinco grupos diagnosticados según los síntomas, observando que había factores oclusales que estaban más directamente relacionados con la disfunción de la ATM que las interferencias y eran aquellos que podían producir una sobrecarga articular (17).
Este estudio nos ayuda a mantener el concepto de que el aumento de la carga articular por pérdida del soporte posterior (ausencia de molares) (Figura 2), aumenta los signos y síntomas en los desórdenes craneomandibulares, incluyendo cambios estructurales óseos.
 |
| Figura 2. Ausencia de sectores posteriores |
Es importante resaltar que hay estudios epidemiológicos cruzados que pueden demostrar asociaciones entre oclusión y disfunción de la ATM y probar una relación causa-efecto. Hay también opuestamente otras investigaciones que no han encontrado correlación significativa entre las interferencias oclusales y síntomas de la disfunción de la ATM.
En otro estudio experimental, se colocaron durante una semana interferencias en el lado de no trabajo en individuos sanos. Se determinó, al final del periodo, una adaptación neuromuscular a la interferencia y ninguna asociación clara con la disfunción de la ATM (18). Pero quizás, en un tiempo más largo o con un factor de sobrecarga, podrían producirse alteraciones.
Autores como Landi (19) llegan a la conclusión de que la oclusión muestra unos valores predictivos bajos para detectar los desórdenes musculares del sistema estomatognático.
 |
| Figura 3. Mordida abierta |
McNamara y cols. (20), hacen una revisión bibliográfica sobre la interacción de los factores oclusales funcionales y morfológicos, relativos a los desórdenes temporomandibulares, encontrando una relación causa-efecto relativamente baja.
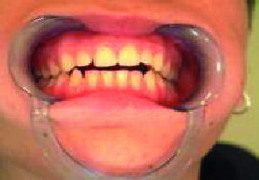
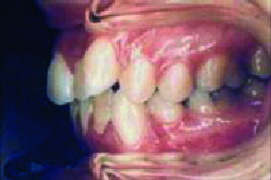
La mordida abierta anterior esquelética (Figura 3), las sobremordidas horizontales de más de 6 mm (Figura 4), una distancia mayor de 4 mm desde relación céntrica a máxima intercuspidación, mordida cruzada unilateral (Figuras 5 y 6) y ausencia de sectores posteriores de 5 o más piezas, han sido los factores oclusales que se han asociado con grupos de diagnóstico específicos en disfunción de la ATM.
 |
| Figura 4. Resalte |
Para ellos el tratamiento ortodóncico realizado en la adolescencia no aumenta ni disminuye el riesgo de disfunción.
Según este estudio la relación de la disfunción de la ATM, con el tratamiento ortodóncico y la oclusión es mínima.
Kirvskar y Alamen (21), piensan que no existen todavía resultados que justifiquen claramente el rechazo de la hipótesis de que los factores oclusales son parte de un complejo etiológico en los desórdenes temporomandibulares.
Aunque la mayoría de la literatura parece sugerir que la asociación entre oclusión y disfunción es muy débil, se puede pensar también, que si asociamos alguno de los factores de la oclusión, como puede ser una interferencia, con un factor precipitante como el bruxismo, podría convertir la oclusión en un factor predisponente.
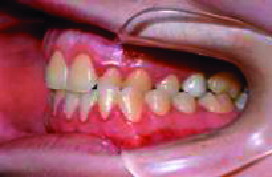 |
| Figura 5. Mordida cruzada (vista lateral) |
C) Psicopatológicos
Casi todos los individuos, dependiendo del medio en que se desenvuelven, tienen un nivel de estrés. Cuando este estrés pasa de cierto umbral, podría considerarse como un factor predisponente y este es personal para cada individuo.
2. Factores precipitantes
Son aquellos que pueden, en un momento dado, precipitar o desencadenar disfunciones de la ATM.
McNeill y cols. (1) dividen a su vez estos factores precipitantes en cuatro categorías.
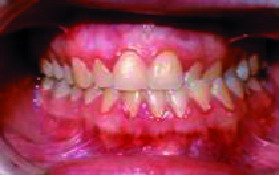 |
| Figura 6. Mordida cruzada (vista frontal) |
A) Macrotrauma
Trauma extrínseco directo de mandíbula
Además de fracturas del cóndilo mandibular, el trauma directo puede provocar inflamación, hemartrosis, distensión de ligamentos, hipermovilidad articular secundaria, etc., desencadenando disfunción articular y/o muscular.
Trauma extrínseco indirecto de cabeza, cuello o mandíbula
Lafferty y cols. (22) hicieron un estudio transversal sobre la disfunción de la ATM en un grupo de pacientes que habían sufrido trauma cervical, comparándolos con otro grupo asintomático. En lo que respecta a la articulación temporomandibular, encontraron que los pacientes con trauma cervical presentaban un dolor significativamente mayor al ejercer las funciones mandibulares, movilidad mandibular limitada y una mayor evidencia de disfunción intracapsular en la ATM, por lo que consideraron que el manejo clínico eficaz en los pacientes con trauma cervical, debe incluir la evaluación y posible tratamiento de la ATM y del sistema masticatorio para asegurar la máxima resolución del dolor y la posible disfunción de la ATM. Los higienistas debemos tener una actitud expectante ante este tipo de pacientes, ya que con nuestro tratamiento podemos actuar como factor precipitante, con la apertura oral mantenida.
Posteriormente, Haggman-Henrikson B. y cols. (23), realizaron un estudio para demostrar la relación entre el trauma cervical y las alteraciones durante la función masticatoria. Seleccionaron 50 pacientes con latigazo cervical y desórdenes craneomandibulares (DCM), 50 pacientes con DCM y 50 sujetos sanos. Se les hizo masticar chicle unilateralmente durante 5 minutos. Los sujetos sanos terminaron la prueba, la cuarta parte de los pacientes con DCM también, mientras la mayoría de los pacientes con latigazo cervical y DCM no completaron la prueba.
Estos hallazgos les sugirieron una clara asociación entre la lesión cervical y la reducción de la capacidad funcional de la mandíbula y aunque otros autores como Kasch y cols. (24), piensan que no hay una relación clara entre el latigazo cervical y el riesgo para el desarrollo de DCM, ellos opinan que se debería incluir en la exploración de pacientes con trauma cervical un test de resistencia a la masticación.
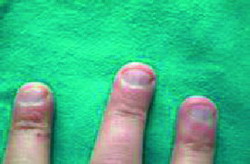 |
| Figura 7. Onicofagia |
B) Microtrauma repetido extrínseco
Bajo grado de trauma extrínseco, pero que perpetuado en el tiempo, puede conducir a una disfunción de la ATM.
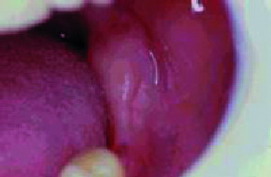
En esta categoría se engloban todos los hábitos parafuncionales, como la Onicofagia (Figura 7), mordisquear lápices, morderse los labios o mucosas, chuparse el dedo (Figura 8), etc.
Farsi N. y cols. (25) hicieron un estudio para establecer la relación entre las parafunciones orales y los Desórdenes Craneomandibulares (DCM).
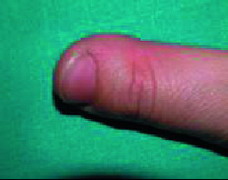 |
| Figura 8. Hábito de succión (dedo pulgar deformado) |
Se estudió un grupo de 1.976 niños en edades comprendidas entre 3 y 15 años elegidos al azar. Se les realizó un examen en el que se valoraron las articulaciones temporomandibulares y los músculos asociados a su función, sonidos articulares, máxima apertura y desviación durante la misma.
Los padres completaron un cuestionario con preguntas referidas a DCM e historia de parafunciones orales.
Según ellos, los resultados de este estudio sostienen el concepto de que las parafunciones orales tienen un papel significativo en la etiología de las DCM y sugieren un cambio en la política de los odontopediatras para minimizar sus efectos en el sistema estomatognático.
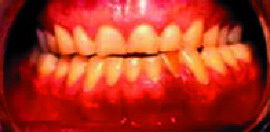 |
| Figura 9. Atricción dentaria por bruxismo |
Sari S. y Sonmez H. (26) hicieron un estudio para investigar la relación entre DCM, parafunciones orales y bruxismo, en niños con dentición mixta y dentición permanente. Los resultados les mostraron que las parafunciones orales, onicofagia, morderse las mejillas, chuparse el dedo, etc., y DCM es más frecuente en dentición mixta, mientras que el bruxismo asociado a DCM es más frecuente en dentición permanente.
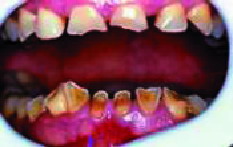 |
| Figura 10. Atricción severa por bruxismo |
Carlsson y cols. (27) llevaron a cabo un estudio con 402 niños de 7 a 15 años buscando indicadores de bruxismo, parafunciones orales y desgastes dentarios y se les hizo rellenar un cuestionario. Estos mismos sujetos fueron examinados 20 años más tarde, encontrando que el bruxismo y las parafunciones orales en la infancia persisten en muchos de ellos en la edad adulta. Algunas maloclusiones y los desgastes en la infancia indicaron un aumento de los desgastes del grupo anterior, mientras las interferencias en el lado de no trabajo redujeron el riesgo de tal desgaste en sujetos de 35 años, lógicamente.
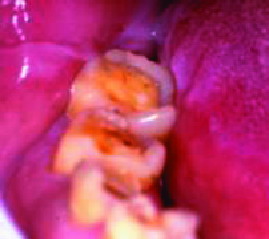 |
| Figura 11. Dentina expuesta por bruxismo |
Dentro del bajo grado de trauma extrínseco, se pueden incluir profesiones como los sopladores de vidrio, músicos, etc. Sobre estos últimos, Zimmers y Gobetti (28) realizaron un estudio sobre las alteraciones más frecuentes en las personas que tocan instrumentos musicales. Dentro de este estudio prestaron también atención a la articulación temporomandibular, viendo que se encontraban también con alteraciones de la ATM. Quizás esto podría ser debido a que al tocar determinados instrumentos, se adoptan posiciones mandibulares no fisiológicas.
C) Microtrauma repetido
intrínseco
Bajo grado de trauma intrínseco, pero que al igual que el anterior, perpetuado en el tiempo, puede producir disfunción articular. En este apartado nos encontraríamos el apretamiento dentario. BRUXISMO (Figuras 9 a 11).
El mantener y repetir cargas adversas sobre el sistema masticatorio durante una parafunción oral como el bruxismo, puede tener una relación directa con la disfunción de la ATM.
Manfredini y cols. (29) investigaron la prevalencia en 212 pacientes diagnosticados de bruxismo y con alteraciones articulares y 77 sujetos bruxistas sin alteraciones de la ATM. Existe una evidente asociación entre el bruxismo y los trastornos temporomandibulares (P<0,05). Los cuadros más frecuentes asociados con bruxismo son: dolor miofascial y desplazamiento discal, el 87,5%. El 73,3 % presentaba dolor miofascial, desplazamiento discal y otras alteraciones articulares. El 68,9 % dolor miofascial únicamente.
Es decir, el bruxismo tiene una relación más directa con alteraciones musculares que con las puramente articulares.
Es importante resaltar también que en un estudio realizado por Rugh y Harland (30) demostraron que el estrés, determinados medicamentos o sustancias y la ingesta de alcohol puede exacerbar la actividad parafuncional de la mandíbula (bruxismo).
Deberíamos separar los pacientes propiamente bruxistas, que rechinan los dientes durante el sueño, y que deberemos detectarlos por los desgastes de facetas, de los apretadores diurnos, que someten a sus articulaciones a una sobrecarga estática que, al igual que en otras articulaciones del organismo, es más lesiva.
D) Estrés
Laskin (31) y Greene (32) defienden la teoría de que el estrés puede ser causa de los desórdenes de la ATM.
Personalidades emocionales con un alto grado de ansiedad y estrés pueden desencadenar DCM, aunque están más relacionado con alteraciones musculares que con alteraciones propiamente articulares (33-39).
Mishioca y Mongomery (40) opinan que las manifestaciones clínicas del síndrome de la ATM son cíclicas y que la hiperactividad muscular sería la causa de su origen. La disfunción estaría presente subclínicamente, excepto en periodos de estrés, ya que este provocaría un aumento de la actividad muscular.
Pueden, secundariamente, desencadenar parafunciones y estas sobrecargar las articulaciones provocando alteraciones articulares o pueden hacer que la respuesta al dolor esté alterada y tengan un umbral del dolor muy bajo. De Leeuw R. y cols. (41) realizaron un estudio sobre 1.221 pacientes con dolor orofacial crónico encontrando que la prevalencia de tensiones traumáticas en estos pacientes es alta: el 49,8%. Por lo que nos argumentan que las tensiones traumáticas como la ansiedad, la depresión y la desregularización de la pituitaria hipotalámica pueden ser factores contribuyentes del dolor orofacial crónico.
Turner J.A. y Dworkin S.F. (42) opinan que los odontoestomatólogos pueden mejorar la calidad de tratamiento en pacientes con dolor orofacial crónico, explorando los factores psicosociales de riesgo y referir estos pacientes para que sean tratados por el psiquiatra.
Cada vez más se aconseja en las consultas que se dedican al dolor orofacial, realizar un despistaje de los factores psicológicos mediante la realización de un test (43, 44).
3. Factores perpetuantes o contribuyentes
Son los que ayudan a la continuidad del problema y a veces difíciles de reconocer por el clínico. Por ejemplo las alteraciones sistémicas subclínicas y la patología de la columna cervical.
Analizando los factores expuestos anteriormente nos damos cuenta de que hay un solapamiento entre ellos.
En un sujeto asintomático con un factor predisponente, como sería el apretamiento dentario, la pérdida de apoyo posterior, por la exodoncia de molares, puede actuar como factor desencadenante (ausencia de sectores posteriores). Esta misma ausencia de sectores posteriores en otro paciente sin apretamiento se comportaría como factor predisponente.
Una vez estudiados estos factores, nos damos cuenta de la importancia que tiene en nuestra profesión de higienistas, dedicados fundamentalmente a la PREVENTIVA, prestar una especial atención a los que podríamos denominar pacientes potenciales de riesgo de DCM, para no actuar nosotros como factor desencadenante de disfunción craneomandibular.
Bibliografía
1. Mc Neill y col. Accepted diagnosis and treatment modalities. Craneomandibular Disorder-The State of the Art, Part II. J Prosthet Dent. 1983; 49:393-397.
2. Internacional Headache Society: Classification and diagnostic criteria of headache disorders, cranial neuralgias and facial pain. Cephalalgia 8: suppl. 7, 1988.
3. American Academy of Craniommandibular Disorders (ed.). Craniomandibular disosders, Guidelines for Evaluation, Diagnosis and Management. Quintessence Publishing Co. Lombar, IL, 1990.
4. Kilpinen E, Melartin E. Radiographic signs in the temporomandibular and hand joints in patients with psoriatic arthritis.Kononen M, Wolf J, Acta Odontol Scand. 1991 Aug; 49(4): 191-6.
5. Kononen M, Wenneberg B, Kallenberg A. Craniomandibular disorders in rheumatoid arthritis, psoriatic arthritis, and ankylosing spondylitis. A clinical study. Acta Odontol Scand. 1992 Oct; 50(5): 281-7.
6. Rasmussen OC, Bakke M. Psoriatic arthritis of the temporomandibular joint. Oral Surg Oral Med Oral Pathol. 1982 Apr; 53(4): 351-7..
7. Melchiorre D, Calderazzi A, Maddali Bongi S, Cristofani R, Bazzichi L, Eligi C, Maresca M, Ciompi MA. Comparison of ultrasonography and magnetic resonance imaging in the evaluation of temporomandibular joint involvement in rheumatoid arthritis and psoriatic arthritis. Rheumatology (Oxford). 2003 May; 42(5): 673-6.
8. Hesse JR, Naeije M, Hansson TL. Craneomandibular stfness towards maximun mouth opening in healthy subjets: A clinical and experimental investigation. J Craniomandib Disosr Facial oral Pain 1990 4: 257-266.
9. Buchinghan RB, Bruan T, Harinstein DA, et al. Temporomandibular joint dysfucntion síndrome: A close assotiation with systemic joint laxity ( the hipermobile joint syndrome). Oral surg, Oral Med Oral pathol. 1991; 72: 514 519.
10. Magnusson T, Carlsson GE, Egermark I. Changes in clinical sings of craniomandibular disorders from the age of 15 to 25 years. J Orofacial Pain 1994;8:207-215.
11. Westling L, Carlsson GE, Helkimo M. Background factors in craniomandibular disorders with special reference to general joint hypermobility, parafunction and trauma. J Craniomandibular Disord Facial Pain 1990;4:89-98.
12. Kurita H., Ohtsuka A., Kobayashi H., Kurashina K. Relationship between increased horizontal condylar angle and resorption of the posterosuperior region of the lateral pole of the mandibular condyle in temporomandibular joint internal derangement. Acta Otorhinolaryngol Ital. 2003 Feb.; 23(1):4-9.
13. Rubio. G; Casares. G. Patología prevalente en cóndilos hipoplásicos Quintaessence, Vol 10, N4, 259-264, 1997.
14. Obeso, JE. Casares,G. Trastornos intracapsulares de la Articulación Témporo-mandibular y proporción cóndilo-fosa. RCOE, Vol.5, Nº 2; 129-135.
15. Seligman DA,Pullinger AG:Association of occlusalvariables among Refined TM patient diagnostic groups. J Craniomand Disord and Oral Facial Pain 1989; 3: 227-236.
16. Fujii T. The relationship beyween the occlusal interference side and the symptomatic side in temporomandibular disorder. J Dent Res. 2003 Feb; 82 (2): 112-6
17. Seligman DA, Pullinger AG. Association of oclusal variables among refined TM patients diagnostic groups. J Craneomandib Disord 1989. 3(4): 227-36
18. Karlsson S., Cho SA., Carlsson GE. Changes in mandibular masticatory movements after insertion of nonworking-side interference. J Craniomandib. Disord. 1992, Summer; 6 (3): 117-83.
19. Landi N, Manfredini D, Tognini F, Romagnoli M, Bosco M. Quantification of the relative risk of multiple occlusal variables for muscle disorder of the stomatognathic system. J Oral Rehabil. 2004 Aug; 31 (8): 746-53.
20. Mc Namara JA, Seligman DA, Okeson JP. Oclusion, orthodontic treatament, and temporomandibular disorder Orofacial Pain 1995 vol. 9(1): 73-90.
21. Kirveskari P, Alemen P. Scientific evidence of occusion and craniomandibular disorder Orofacial Pain. Vol. 7.3
22. Lafferty B, Di Giovanna A, Schiffman E, Bonnema J, Fricton J. A cross-sectional study of temporomandibular joint dysfunction in post-cervical trauma patients Facial & Oral Pain. 1992. Vol.6:1; 24-31.
23. Haggman-HenriksonB, Osterlund C, Eriksson PO. Endurance during chewing in whiplash-associated disorder and TMD. Odontostomatol Trop 2004 Jun; 27 (106): 9-4.
24. Kasch H, Hjorth T, Svensson P, Nyhuus L, Jensen TS. Temporomandibular disorder after whiplash injury: a controlled, prospective study. Eur J Oral Sci. 2002 Apr; 110 (2): 106-13.
25. Farsi N, Alamoudi N, Feteih R, El-Kateb M. Association between temporo mandibular disorder and oral parafunctions in Saudi children. Acta Odontol Scand. 2004 Aug; 62 (4): 231-7.
26. Sari S, Sonmez H. Investigation of the relationship between oral parafunctions and temporomandibular joint dysfunction in Turkish children with mixed and permanent dentition. J Prosthet Dent. 2002 Jan; 87 (1): 45-50
27. Carlsson GE, Egermark I, Magnusson T. Predictors of bruxism, other oral parafunctions, and tooth wear over a 20 year follow-up period. J Oral Rehabil. 2003 May; 30 (5): 537-43.
28. Zimmers, Gobetti. Head and neck lesion connolly found in musicians. Journal of the American Dental Association. 1994. 125-11.
29. Manfredini D, Cantini E, Romagnoli M, Bosco M. Prevalence of bruxism in patients with different research diagnostic criteria for temporomandibular disorder (RDC/TMD) diagnoses. Cranio 2003 Oct; 21 (4): 248-52.
30. Rugh JD, Harland J. Nocturnal bruxism and temporomandibular disorder. Aua. Neurol 1988; 49:329-41.
31. Laskin y col. Etiology of the pain-dysfunction syndrome. Journal of the American Dental Association. 1969. 79:149.
32. Greene y col. Myofascial pain-dysfunction syndrome. The evolution of concepts. Laskin editores. 1979.
33. Rugh JD. Psychological factors in the etiology of masticatory pain and dysfunction. In Laskin D, Greenfiel W, Gale E, Rugh J, Neff P, Alling C (eds): The presidents Conference on the Examination, Diagnosis and Management of Temporomandibular Disorders. Chicago, American Dental Association, 1983.
34. Rugh JD, Solberg WK. Psychological implications in temporomandibular pain and dysfunction. In Zarb GA, Carlsson GE (eds): Temporomandibular function and dysfunction. Copenhagen, Munksgaard, pp 239-268. 1979.
35. Duinkerke AS, Luteijn F, Bouman TK, de Jong HP. Community Dent Oral Epidemiol. 1985 Jun;13(3):185-9.Relations between TMJ pain dysfunction syndrome (PDS) and some psychologic and biographic variables.
36. Eversole LR, Stone CE, Matheson D, Kaplan H. Psychometric profiles and facial pain. Oral Surg Oral Med Oral Pathol. 1985 Sep;60(3):269-74.
37. Molin C, Schalling D, Edman G. Psychological studies of patients with mandibular pain dysfunction syndrome. 1. Personality traits in patients and controls.Sven Tandlak Tidskr. 1973 Jan;66(1):1-13.73.
38. Malow RM, Grimm L, Olson RE. Differences in pain perception between myofascial pain dysfunction patients and normal subjects: a signal detection analysis J Psychosom Res. 1980;24(6):303-9.
39. Melzack R. Neurophysiological foundations of pain. In Sternback RA (ed): The psicology of pain. 2ad ed. New York, Raven Press,1986, 1-25.
40. Mishioca, Montgomery. Marticatory muscle hiperactivity in temporomandibular disorder. J.A.D.A. 1988. 116: 514-520.
41. De Leeuw R, Bertoli E, Schmidt JE, Carlson CR. Prevalence of traumatic stressors in patients with temporomandibular disorders. Br J Oral Maxillofac Surg. 2005 Feb ; 43 (1) : 13-6.
42. Turner JA, Dworkin SF. Screening for psychosocial risk factors in patients with chronic orofacial pain : recent advances. Angle Orthod. 2004 Aug; 74(4): 512-20.
43. Sjoerd A, Smeekens ZA, Oberassistent y Jens C. TürpDiagnostico de pacientes con mioartropatías. Un caso clínico. Parte II: discusión de un caso. Quintessence 2003; 12:1319-1316.
44. Dworkin SF. Behavioral characteristics of chronic temporomandibular disorders: diagnosis and assessment. In: Sessle BJ, Bryant PS, Dionne RA (eds): Temporomandibular Disorder and Related Pain Conditions. IASP Press, Seattle 1995; pp. 175-92.



