Si bien la transmisión aérea de la MPOX en la población general es mínima, en entornos odontológicos, donde se generan aerosoles en contacto con fluidos de personas infectadas, esta vía de transmisión es plausible, aunque no se han reportado casos en clínicas dentales.
La MPOX, anteriormente conocida como viruela del mono, es una enfermedad vírica que, hasta 2022, era endémica de algunos países de África central, donde se transmitía principalmente por contacto con animales infectados. A partir de ese año, la forma de contagio cambió, propagándose de persona a persona y extendiéndose más allá de las zonas endémicas conocidas.
El virus de la MPOX es un Orthopoxvirus de la familia Poxviridae, con forma ovoide y una cadena doble de ADN compuesta por 200 genes, siendo el virus de mayor tamaño que infecta células humanas (1). Existen dos tipos de virus:
- Clado I: Asociado a una mayor gravedad, principalmente en África central.
- Clado II: Con una sintomatología más leve, circulaba en los países de África occidental.
El brote de 2022 fue causado por el clado II, y la transmisión se produjo principalmente por contacto sexual entre hombres. A finales de ese año, los casos disminuyeron, aunque aún se reportan casos esporádicos. A finales de 2023, en la República Democrática del Congo, surgió un nuevo brote relacionado con el clado I, que se presentó en dos subclados: Ia y Ib. El subclado Ib se asocia principalmente a varones adultos a través de relaciones sexuales, mientras que el subclado Ia afecta mayoritariamente a la población infantil y es más grave (2). A raíz de estos casos, el 14 de agosto de 2024, la OMS declaró el brote de MPOX una emergencia de salud pública internacional.
¿Cómo se manifiesta la MPOX en la cavidad oral?
Las lesiones en la cavidad oral y la zona perioral suelen ser de las primeras en aparecer en casos de MPOX, acompañadas frecuentemente de adenopatías. Según varios estudios, las úlceras en la boca liberan una concentración viral en la saliva superior a la de otras lesiones. Las manifestaciones orales más comunes incluyen:
- Linfadenopatías.
- Úlceras mucosas.
- Úlceras en la lengua.
- Vesículas periorales.
- Lesiones erosivas y pustulosas en encías.
- Lesiones faríngeas.
- Epiglotitis
- Lesiones en amígdalas (3).
Dada la relevancia de la cavidad oral en la aparición temprana de estas lesiones, es crucial que los dentistas estén atentos para detectar estos signos y realizar un diagnóstico precoz de la enfermedad. Además, debido a la naturaleza de sus tratamientos, deben protegerse adecuadamente. La aparición de nuevas variantes de MPOX refuerza la importancia de mantener los métodos de autoprotección, incluida la vacunación del personal sanitario de riesgo, tan pronto como sea posible.
Sintomatología clínica
La MPOX es una enfermedad autolimitada, de la cual los pacientes suelen recuperarse en varias semanas. Sin embargo, en algunos casos puede llevar a una enfermedad grave e incluso a la muerte. Hasta el 14 de agosto de 2024, se habían reportado 511 muertes de más de 16.700 casos confirmados.
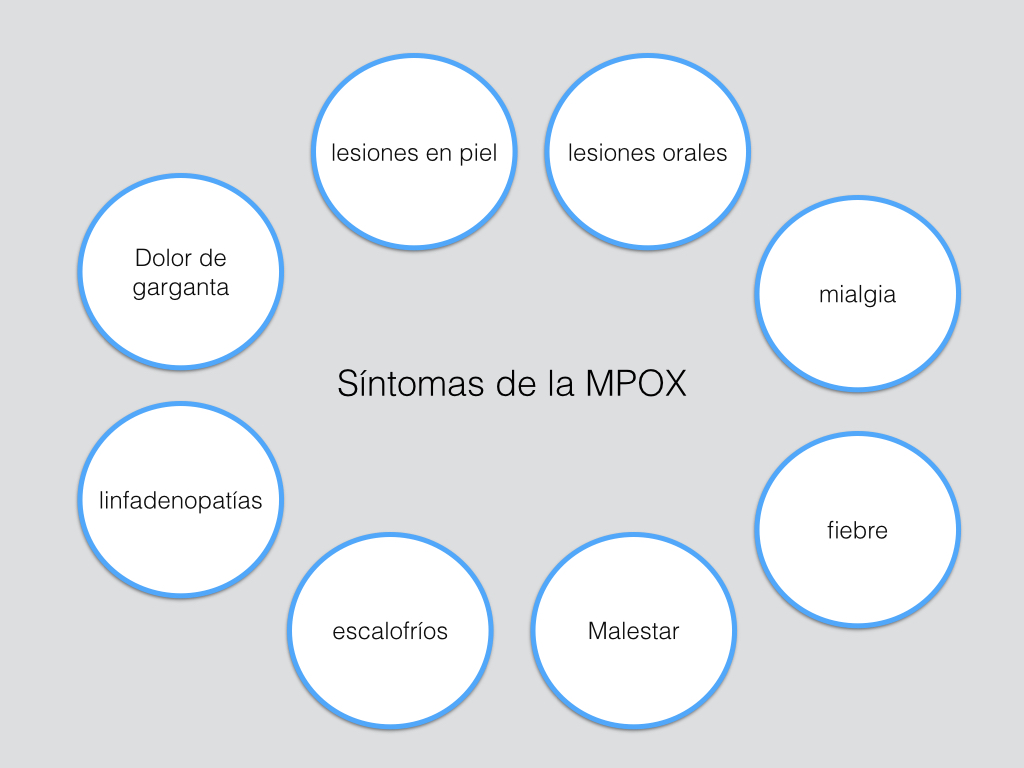
El período de incubación varía entre 5 y 21 días, con un promedio de 7 a 10 días (4). Los síntomas iniciales incluyen cansancio, fiebre, dolor de cabeza, dolores musculares y linfadenopatías. Después de este período prodrómico, y tras 1 a 3 días, aparecen lesiones en cualquier parte del cuerpo. En casos de transmisión sexual, las lesiones suelen manifestarse en la zona genital, perianal y perioral. Suelen observarse zonas eritematosas o hiperpigmentadas alrededor de las lesiones, que suelen evolucionar de mácula, pápula, vesícula, pústulas y finalmente costras. En casos graves, las lesiones pueden fusionarse, afectando grandes áreas de la piel.
Los síntomas pueden durar entre 15 y 30 días, siendo los casos más graves frecuentes en niños, embarazadas, adultos jóvenes y personas inmunodeficientes. En los casos de transmisión sexual pueden aparecer úlceras bucales. Los casos más graves incluyen infecciones bacterianas secundarias, neumonía, lesiones faríngeas, encefalitis, sepsis o infecciones corneales que pueden causar pérdida de visión. La tasa de mortalidad oscila entre un 3-6% y es mayor en pacientes jóvenes.
Es crucial realizar un correcto diagnóstico diferencial con otras enfermedades exantemáticas como sarampión, varicela, enterovirus, alergias y otras afecciones dermatológicas. La linfadenopatía es una característica que puede ayudar a diferenciar la MPOX de la varicela o la viruela.
Diagnóstico
El diagnóstico de MPOX se realiza mediante la toma de muestras de la lesión, transportadas en un tubo seco, y sometidas a un test de PCR (5). Otra forma de detección, más generalizada, es la toma de muestras de saliva. Esto es especialmente útil en pacientes con síntomas prodrómicos, en quienes las lesiones dermatológicas aún no han aparecido o se encuentran en zonas de difícil acceso como la genital. En este caso, la muestra de saliva tiene la ventaja de ser más accesible y fiable (5).
Transmisión y prevención en las clínicas dentales
La transmisión del MPXV de persona a persona está relacionada con el contacto físico estrecho con las lesiones y fluidos de la persona infectada. Hasta 2022, la transmisión se producía principalmente por contacto sexual. La vía aérea en forma de aerosol en exposición rápida no se producía, puesto que este virus necesita gotas de mayor tamaño para infectar (6,7). Sin embargo, con la aparición del subclado Ia, la transmisión puede producirse a través de:
- Secreciones respiratorias (vía gotas gruesas en contacto cercano).
- Contacto cara a cara.
- Fómites, como ropa o, en nuestro campo, la tapicería del sillón o los guantes e instrumental.
- A través de la placenta en madres infectadas.
- Fluidos, incluida la saliva (5,8).
Aunque la transmisión aérea en la población general es mínima, en entornos odontológicos, donde se generan aerosoles en contacto con fluidos de personas infectadas, esta vía de transmisión es plausible, aunque no se han reportado casos en clínicas dentales (9). Por ello, es fundamental implementar medidas preventivas estrictas en el entorno odontológico:
- Triaje: Preguntar al paciente por síntomas prodrómicos recientes y, en caso de sospecha, retrasar la cita.
- Evitar la consulta: Si el paciente tiene una infección confirmada.
- Higiene de manos: Siguiendo los cinco momentos establecidos por la OMS:
- Antes del contacto con el paciente
- Antes de realizar una tarea limpia o aséptica
- Después de la exposición a fluidos
- Después del contacto con el paciente
- Después del contacto con el entorno del paciente.
- Retirada de relojes y joyas. Protección de lesiones en piel mediante apósitos impermeables.
- Vacunación tan pronto como se apruebe para el personal sanitario.
- Protección personal: Uso de guantes desechables, mascarillas FFP2, protección ocular ajustada o pantallas, batas desechables, gorros y material de un solo uso para cada paciente.
- Desinfección: Limpieza meticulosa de todas las superficies del gabinete y reprocesado riguroso del instrumental (10).
Conclusiones
Como se ha mencionado anteriormente, la cavidad oral es uno de los primeros lugares donde aparecen las lesiones de MPOX, y la detección del virus en la boca ha demostrado ser significativa. Los odontólogos deben estar alerta para un diagnóstico precoz y, además, protegerse adecuadamente debido a la naturaleza de sus tratamientos. La aparición de nuevas variantes de MPOX subraya la importancia de seguir utilizando los métodos de autoprotección, incluyendo la vacunación del personal sanitario de riesgo tan pronto como sea posible.
Es esencial mantener los principios de bioseguridad, como la universalidad (uso de protección personal aunque el paciente no presente síntomas), la utilización de barreras, y un correcto reprocesado del instrumental y eliminación de residuos.
Bibliografía:
- Xiang, Y.; White, A. Monkeypox Virus Emerges from the Shadow of Its More Infamous Cousin: Family Biology Matters. Emerg. Microbes Infect. 2022, 11, 1768–1777.
- Recomendaciones para el manejo de casos y contactos de MPOX en personal sanitario. Subdirección general de vigilancia en salud pública dirección general de salud pública de la Consejería de Sanidad de la Comunidad de Madrid.
- Joseph B, Anil S. Oral lesions in human monkeypox disease and their management-a scoping review. Oral Surg Oral Med Oral Pathol Oral Radiol. 2023 Apr;135(4):510-517. doi: 10.1016/j.oooo.2022.11.012. Epub 2022 Dec 2. PMID: 36737264; PMCID: PMC9715264.
- Protocolo para la detección precoz y manejo de casos de MPOX en la Comunidad de Madrid. Basado en el Protocolo Nacional. Agosto de 2024. Dirección General de Salud Pública. Consejería de Sanidad. Comunidad de Madrid.
- World Health Organization. Update 77 – Monkeypox outbreak, update and advice for health workers. 2022.
- Peiro-Mestres, A.; Fuertes, I.; Camprubi-Ferrer, D.; Marcos, M.A.; Vilella, A.; Navarro, M.; Rodriguez-Elena, L.; Riera, J.; Catala, A.; Martinez, M.J.; et al. Frequent Detection of Monkeypox Virus DNA in Saliva, Semen, and Other Clinical Samples from 12 Patients, Barcelona, Spain, May to June 2022. Eur. Surveill. 2022, 27, 2200503.Garcia-Junior MA, Andrade BS, Guevara-Vega M, de Melo IS, Cunha TM, Jardim ACG, Sabino-Silva R. Oral Infection, Oral Pathology and Salivary Diagnostics of Mpox Disease: Relevance in Dentistry and OMICs Perspectives. Int J Mol Sci. 2023 Sep 21;24(18):14362. doi: 10.3390/ijms241814362. PMID: 37762664; PMCID: PMC10531708.
- Centers for Disease Control and Prevention (CDC), National Center for Emerging and Zoonotic Infectious Diseases (NCEZID), Division of High-Consequence Pathogens and Pathology (DHCPP). How It Spreads [Internet]. 2022.
- Iamaroon A. Oral manifestations of monkeypox: Brief review. Dent Med Probl. 2022 Jul- Sep;59(3):483-487. doi: 10.17219/dmp/152071. PMID: 36206497.
- Català, A.; Clavo-Escribano, P.; Riera-Monroig, J.; Martín-Ezquerra, G.; Fernandez-Gonzalez, P.; Revelles-Peñas, L.; Simon-Gozalbo, A.; Rodríguez-Cuadrado, F.J.; Castells, V.G.; de la Torre Gomar, F.J.; et al. Monkeypox Outbreak in Spain: Clinical and Epidemiological Findings in a Prospective Cross-Sectional Study of 185 Cases. Br. J. Dermatol. 2022, 187, 765–772.
- García-Junior, M.A.; Andrade, B.S.; Guevara-Vega, M.; de Melo, I.S.; Cunha, T.M.; Jardim, A.C.G.; Sabino-Silva, R. Oral Infection, Oral Pathology and Salivary Diagnostics of Mpox Disease: Relevance in Dentistry and OMICs Perspectives. Int. J. Mol. Sci. 2023, 24, 14362.