Marco Sorn’ Bršker. Odontólogo. Máster de Cirugía e Implantología Oral. Facultad de Odontología de la Universidad de Barcelona / Celia Carrillo García. Odontóloga. Alumna del Máster de Cirugía e Implantología Oral. Facultad de Medicina y Odontología de la Universidad de Valencia / Eva Mart’ Bowen.
Miguel Pe–arrocha Diago. Doctor en Odontología. Práctica privada en Valencia. Profesor Titular de Estomatología. Director del Máster de Cirugía e Implantología Oral. Facultad de Medicina y Odontología de la Universidad de Valencia, Valencia.
La zona posterior del maxilar superior es una de las regiones más problemáticas para la rehabilitación implantológica cuando la disponibilidad ósea es mínima.
Resumen
La zona posterior del maxilar superior es una de las regiones más problemáticas para la rehabilitación implantológica cuando la disponibilidad ósea es mínima. La reabsorción centrípeta del proceso alveolar, la neumatización del seno maxilar, la presencia de una calidad de hueso de tipo III o IV, así como la dificultad de acceso a dicha zona, son factores que dificultan la colocación de implantes de manera convencional. Por ello, en los últimos 20 años se han ido desarrollando diversas técnicas que incluyen la utilización de implantes cortos, la colocación de implantes en posición angulada o en arbotantes anatómicos, así como la elevación directa o indirecta del suelo del seno maxilar. El objetivo de este artículo ha sido revisar y presentar una actualización de todas estas técnicas.
Palabras clave
Maxilar atrófico, implantes angulados, elevación de seno, implantes transcigomáticos.
Abstract
The posterior region of the maxilla is one of the most challenging regions for conventional implant rehabilitation when bone availability is minimal.
The centripetal resorption of the alveolar process, the pneumatization of the maxillary sinuses, the presence of a bone quality type III or IV and the difficulty of access to these regions are factors that prevent the insertion of dental implants.
For that reason, in the last 20 years diverse techniques have been developed, which include the use of short implants, the insertion of tilted implants or implants in anatomical buttresses, and the direct or indirect sinus floor elevation. The objective of the present study is to review and present an update of all those techniques.
Key words
Atrophic maxilla, tilted implants, sinus lift, transzigomatic implants.
Introducción
La zona posterior del maxilar superior es una de las regiones más problemáticas para la rehabilitación implantológica (1). La reabsorción centrípeta del proceso alveolar, la neumatización del seno maxilar, la presencia de una calidad de hueso de tipo III o IV, así como la dificultad de acceso a dicha zona, son factores que dificultan la colocación de implantes de manera convencional. Por ello, en los últimos 20 años se han ido desarrollando diversas técnicas que incluyen la utilización de implantes cortos, la colocación de implantes en posición angulada o en arbotantes anatómicos, así como la elevación directa o indirecta del suelo del seno maxilar. El objetivo de este artículo ha sido revisar y presentar una actualización de todas estas técnicas.
Implantes cortos
Con los implantes cortos nos referimos a aquellos que tienen una longitud igual o inferior a 10 mm. La ventaja de éstos es que por un lado se elimina la necesidad de utilizar injertos (y con ello la morbilidad asociada), y por otro lado se reducen los costes para el paciente. Por otro lado, la desventaja principal es que la relación corona/raíz es desfavorable. Los primeros artículos publicados hace ya más de 10 años obtuvieron un mayor índice de fracasos con implantes cortos, sobre todo cuando se trataban de implantes de 7 mm de longitud situados en huesos tipo III o IV (2-7). Otras posibles causas de fracaso fueron los hábitos parafuncionales (8-12) y la ausencia de estabilidad primaria. Por aquel entonces, la mayoría de los implantes utilizados eran de superficie mecanizada. Una de las soluciones propuestas para aumentar la predictibilidad de estos implantes ha sido incrementar el contacto entre la superficie del implante y el hueso. Ello se puede conseguir aumentando el diámetro (13-15) o utilizando superficies tratadas (16-18). Los resultados obtenidos en los estudios retrospectivos más recientes son muy alentadores, debido a que presentan porcentajes de supervivencia/éxito similares a los implantes de más de 10 mm de longitud (16-20).
Das Neves y cols. (21) realizaron un metaanálisis de todos los artículos publicados sobre implantes cortos hasta el año 2003. De 1.894 implantes colocados de 7 mm de longitud y 3,75 mm de diámetro, se perdieron 184 (9,7 por ciento). Los autores concluyeron que, aunque pueda suponer un riesgo utilizar implantes cortos (sobre todo de 7 mm) en combinación con calidades tipo III o IV, este riesgo se puede minimizar si para ello se utilizan implantes con superficie tratada, con un diámetro de 4 o 5 mm, y se consigue una buena estabilidad primaria.
Implantes en posición angulada
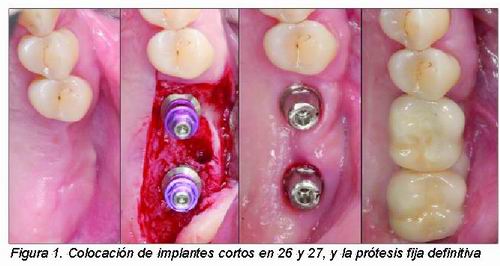 |
Cuando el seno maxilar está muy neumatizado y hay una disponibilidad ósea insuficiente, existe la alternativa en muchos casos de colocar los implantes en angulación parasinusal, es decir, utilizando la pared anterior del seno o incluso la concavidad palatina. En caso de colocarlo en la pared anterior, se debe inclinar el implante hacia distal con una angulación máxima de 45º. El implante por palatino se introduce normalmente a nivel del primer molar en la bóveda palatina que está formada enteramente por hueso cortical (22).
Krekmanov y cols. (23) colocaron 138 implantes en 22 maxilares superiores atróficos. Cuarenta de estos implantes fueron introducidos con angulación parasinusal. A los 6 meses se descubrieron los implantes y en todos los casos se conectaron prótesis fijas. Durante un periodo de 4 años se perdieron cinco implantes no angulados y un implante angulado, obteniendo un porcentaje de éxito acumulado del 92,5 y 95,7 por ciento respectivamente.
Este mismo autor (24) publicó un trabajo similar donde colocó 75 implantes en 22 maxilares superiores atróficos. Cincuenta y cuatro implantes los introdujo en posición angulada, 19 de ellos en la concavidad palatina, 11 en la pared anterior del seno, 10 en la parte posterior y 14 en la apófisis pterigoidea. Tres implantes angulados no se osteointegraron y uno se perdió tras ser cargado, obteniendo una tasa de supervivencia del 94,7 por ciento tras un seguimiento medio de 18 meses.
Perales y Aparicio (25) realizaron un estudio retrospectivo de 25 pacientes a los que se les colocaron 101 implantes, 59 en posición axial y 42 en posición angulada. Tras un seguimiento medio de 33 meses se obtuvo una tasa de éxito acumulado de 95,2 por ciento para implantes angulados. Los autores concluyen diciendo que la colocación de implantes en posición angulada no es biocánicamente más crítica, siempre y cuando se hallen conectados entre sí por medio de la superstructura protésica que actúa a modo de ferulización rígida. Las ventajas principales son que se trata de un tratamiento más sencillo, menos costoso y que además se realiza en un espacio de tiempo menor que la elevación del suelo del seno maxilar.
Implantes en arbotantes anatómicos
Los arbotantes anatómicos son estructuras de hueso denso que forman un armazón protector alrededor de las cavidades craneofaciales y cuya función es la de distribuir las fuerzas a través del macizo facial. El maxilar superior presenta dos arbotantes anteriores (frontomaxilar y frontocigomático) y uno posterior (pterigomaxilar).
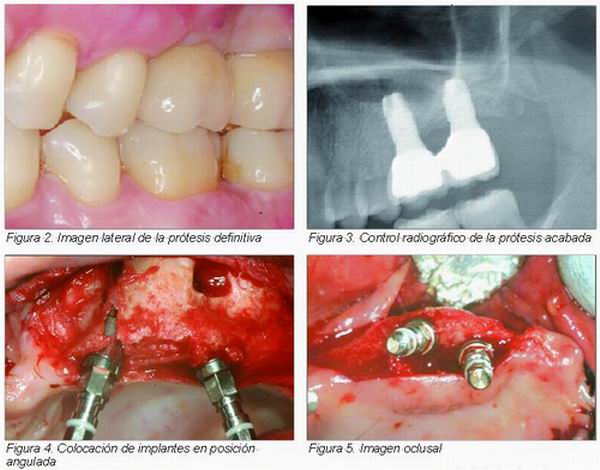 |
 |
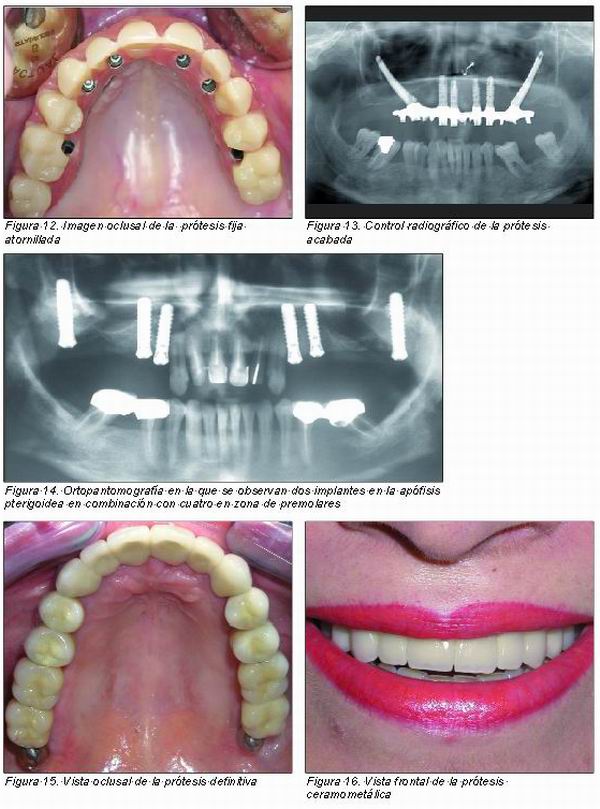
A. Implante transcigomático
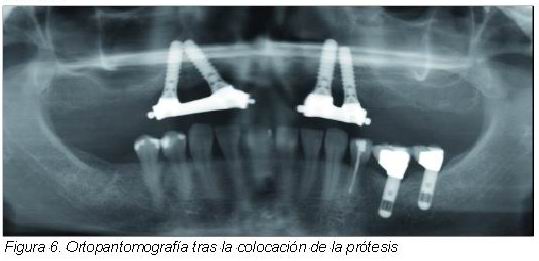
En este caso utilizamos el arbotante frontocigomático para anclar un implante especialmente diseñado para ello. Este arbotante se sitúa en la región del primer molar superior, formando la cresta cigomaticoalveolar, que continúa lateralmente en una curva cóncava a la apófisis zigomática del hueso maxilar y, posteriormente, al hueso cigomático. Para ello introducimos un implante de entre 35 y 55 mm de largo a nivel palatino de la zona del segundo premolar y, tras un recorrido intrasinusal, lo fijamos al hueso cigomático. Se debe combinar con algún implante anterior o posterior y ferulizar mediante una superestructura protésica. Se han utilizado en pacientes con resecciones maxilares o que presentaban maxilares atróficos totalmente edéntulos (26, 27). Hoy día también están indicados en extremos libres unilaterales.
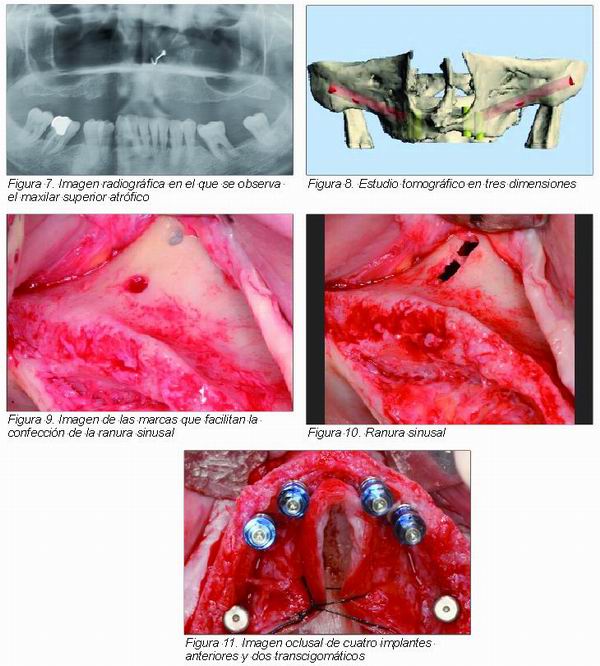 |
Stella y Warner (28) describieron una variante de la técnica donde el implante es colocado por fuera del seno, siguiendo el contorno del hueso malar e introduciéndose en el proceso cigomático. Con ello se suprime la necesidad de fenestrar el seno maxilar y se consigue que el implante emerja sobre la cresta alveolar a nivel del primer molar con una angulación más verticalizada. Los autores consideran que mediante esta variante se consigue un mayor contacto entre hueso e implante, una óptima posición del mismo y un postoperatorio mejor. Esta misma técnica ha sido utilizada por Peñarrocha y cols. (29) en 5 pacientes en combinación con implantes anteriores y pterigoideos, obteniendo un porcentaje de supervivencia del 100 por cien tras un seguimiento de 12 a 18 meses. El autor comenta que cuando la atrofia del proceso alveolar es extrema, no es posible colocar el implante cigomático a nivel supracrestal.
Aunque este procedimiento tenga unos porcentajes muy elevados de supervivencia, también es cierto que como cualquier intervención quirúrgica, no está exenta de posibles complicaciones. Becktor y cols. (30) tuvieron que retirar 3 implantes transcigomáticos (9,6 por ciento) debido a sinusitis recurrentes. Por otra parte, la mucositis periimplantaria es también una complicación bastante frecuente, aunque ello no conlleve la pérdida del implante. Aún así, es una opción muy válida en casos de extrema atrofia donde no se puedan colocar implantes cortos o donde haya que realizar una elevación de seno en dos fases, lo que alargaría mucho el proceso.
 |
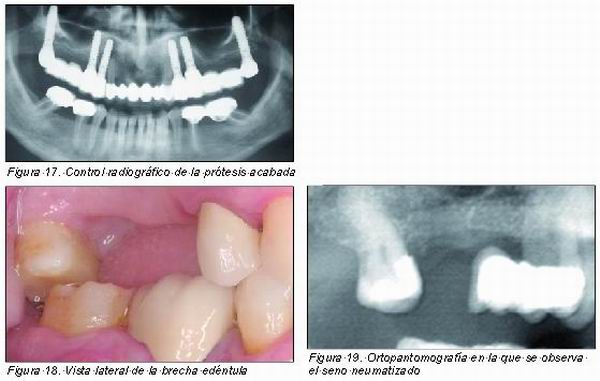
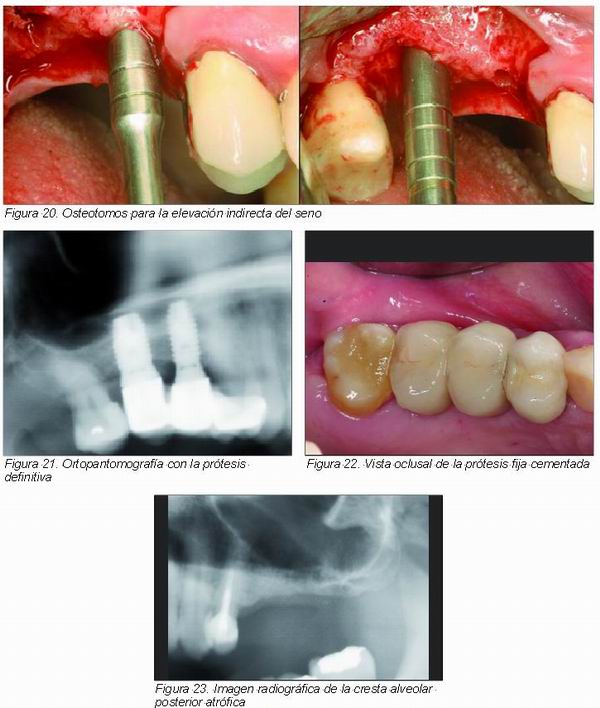
B. Implantes en apófisis pterigoidea
Otra posibilidad terapéutica en la zona posterior es la de colocar implantes en la apófisis pterigoides en combinación con implantes anteriores. Esta estructura anatómica, formada por la cara posterior del cuerpo del maxilar y la cara anterior de la lámina vertical del hueso palatino, está muy corticalizada y permite estabilizar el implante en la zona de la tuberosidad. Es importante realizar un buen diagnóstico radiológico previo mediante ortopantomografía y tomografía computarizada para valorar la disponibilidad ósea y la angulación correcta del implante. La técnica quirúrgica, descrita por Tulasne en 1989 (31), consiste en dirigir el implante en sentido posterior, superior y medial a través de la tuberosidad hasta anclarse en la apófisis pterigoides. Para ello se debe evitar tanto la cavidad del seno maxilar como el conducto palatino mayor. La tasa de supervivencia obtenida en diferentes estudios publicados ronda entre el 80 y el 98 por ciento. (32-36) Es interesante destacar un artículo de Balshi y cols. (36) publicado en el 2005 donde se comenta que con implantes de superficie tratada (óxido de titanio) se obtuvo una mayor tasa de supervivencia que con implantes de superficie mecanizada.
 |
 |
Elevación del suelo del seno maxilar
a. Elevación directa
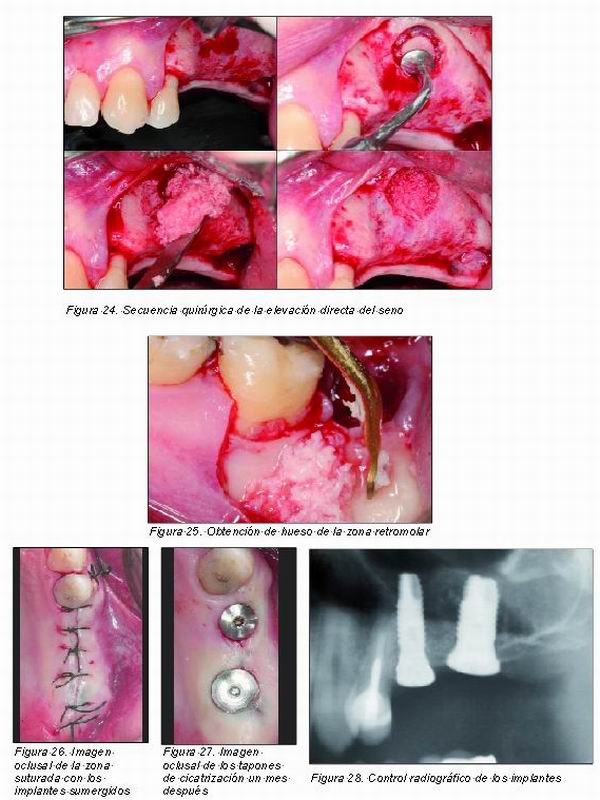
Es la técnica más utilizada hoy día y fue desarrollada por Tatum en 1977 (37) y publicada por Boyne y James en 1980 (38). Consiste en realizar una ventana en la pared lateral del seno y, tras despegar cuidadosamente la membrana, introducir material injertado en bloque o particulado. Está indicada cuando la distancia entre el reborde alveolar y el suelo sinusal es inferior a 6 mm, y suele combinarse con la colocación simultánea de implantes cuando la altura del hueso residual es de más de 4 mm (39-42). Por debajo de esta altura, la opinión mayoritaria es la de colocar los implantes en una segunda fase tras un periodo de espera que puede oscilar entre 4 y 18 meses (40, 41, 43). Este año se cumplen 10 años desde que en la Conferencia de Consenso (44) se confirmara que esta técnica de injerto es una de las más predecibles de la cavidad bucal.
En una revisión bibliográfica realizada desde el año 1999 se ha comprobado que las tasas de supervivencia oscilan entre el 61,2 y el 100 por cien (45). Los peores resultados se obtuvieron cuando se combinaban implantes simultáneos con crestas alveolares de menos de 3 mm de altura (46-49). Lo cierto es que no ha habido variaciones importantes en la técnica excepto en el uso de nuevos y diversos materiales de injerto. Y ello debido a que, aunque el hueso autólogo sea posiblemente el material más adecuado, su obtención no está exenta de complicaciones, aparte de que el volumen obtenido suele ser limitado. Por ello, los sustitutos óseos más utilizados recientemente han sido los materiales aloplásticos que incluyen los cerámicos y los sintéticos, aunque la mayoría de autores prefieren mezclarlo con hueso autólogo. Por otro lado, se han realizado diversos estudios histomorfométricos para medir el porcentaje de volumen de hueso neoformado tras diversos periodos de tiempo y así valorar el grado de reabsorción del material injertado (50-58). En ningún caso se observó una sustitución completa del material injertado, incluso cuando se utilizaba hueso autólogo.
En un estudio realizado por Tadjoedin y cols. (54) se compararon los resultados obtenidos con hueso autólogo sólo o mezclado con Biogran (vidrio bioactivo) en una proporción de uno a uno. Tras 16 meses se observó mayor porcentaje de hueso neoformado cuando se utilizaba hueso autólogo solamente, aunque no superaba el 45 por ciento.
Recientemente se ha publicado un estudio sobre la utilización de diferentes concentraciones de proteínas morfogenéticas (rhBMP-2) como material de injerto, utilizando una esponja de colágeno como vial (59). Se obtuvieron tasas similares de supervivencia de los implantes a las del grupo control, en el que se había utilizado hueso autólogo como material de injerto. Parece ser que una mayor concentración de proteínas morfogenéticas acelera la formación de hueso, pero no crea mayor cantidad.
 |
B. Elevación indirecta
La elevación indirecta es una técnica menos invasiva introducida por Summers en 1994 (60). Consiste en utilizar unos instrumentos con forma de punzón llamados osteotomos u osteodilatadores para labrar el lecho del implante (con o sin la ayuda de fresas quirúrgicas) y elevar la membrana de Schneider a través del mismo, sin tener que realizar una ventana lateral. Además se puede introducir material de injerto que facilita el despegamiento de la membrana y disminuye el riesgo de perforación. Este procedimiento está indicado cuando la altura del hueso residual es de 6 mm o más (61), aunque hay autores que la han realizado por debajo de este valor (62-65). En un metaanálisis realizado recientemente por Emmerich y cols. (66) se han obtenido tasas de éxito y supervivencia de 96 por ciento y 95,7 por ciento respectivamente, tras un seguimiento de aproximadamente 2 años.
Hay pocos estudios que analizan la ganancia ósea obtenida y todos ellos utilizan métodos radiográficos. La ganancia media ronda entre 2,9 y 3,5 mm (40, 67), aunque hay casos donde se han obtenido aumentos de más de 7-8 mm (68). Nkenke y cols. (69) realizaron una revisión de la literatura para determinar el porcentaje de perforaciones de la membrana sinusal obtenido mediante esta técnica, y concluyeron que en aumentos superiores a 3 mm es recomendable realizar un control endoscópico, debido a que hay mayor riesgo de perforación.
Correspondencia
Miguel Peñarrocha Diago
Unidad Médico-Quirúrgica
Clínica Odontológica
Gascó Oliag, 1
46010- Valencia
Tel: 96-3864144.
Bibliografía
1. Zarb GA, Zarb FL, Schmitt A. Osseointegrated implants for partially edentulous patients. Dent Clin North Am 1987; 31: 457-72.
2. Bahat O. Treatment planning and placement of implants in the posterior maxillae: report of 732 consecutive Nobelpharma implants. Int J Oral Maxillofac Implants 1993; 8: 151-61.
3. Jemt T, Lekholm U. Oral implant treatment in posterior partially edentulous jaws: a 5-year follow-up report. Int J Oral Maxillofac Implants 1993; 8: 635-40.
4. Jemt T, Petersson P. A 3-year follow up study on single implant treatment. J Dent 1993; 21: 203-8.
5. Naert I, Quirynen M, van Steenberghe D, Darius P. A six-year prosthodontic study of 509 consecutively inserted implants for the treatment of partial edentulism. J Prosthet Dent 1992; 67: 236-45.
6. Nevins M, Langer B. The successful application of osseointegrated implants to the posterior jaw: a long-term retrospective study. Int J Oral Maxillofac Implants 1993; 8: 428-32.
7. Friberg B, Jemt T, Lekhom U. Early failures in 4641 consecutively placed Branemark dental implants: a study from stage 1 surgery to the connection of completed prostheses. Int J Oral Maxillofac Implants 1991; 6: 142-6.
8. Bahat O. Branemark System implants in the posterior maxilla: Clinical study of 660 implants followed for 5 to 12 years. Int J Oral Maxillofac Implants 2000; 15: 646-53.
9. Davarpanah M, Martinez H, Tecucianu JF, AlcoforadoG, Etienne D, Celleti D. The self tapping and ICE 3I implants: a prospective 3-year multicenter evaluation. Int J Oral Maxillofac Implants 2001; 16: 52-60.
10. Friberg B, Gršndahl K, Lekholm U, Branemark PI. Long-term follow-up of severely atrophic edentulous mandibles reconstructed with short Branemark implants. Clin Implant Dent Relat Res 2000; 2: 184-9.
11. Lekholm U, Gunne J, Henry P. Survival of the Branemark implant in partially edentulous jaws: a 10-year prospective multiicenter study. Int J Oral Maxillofac Implants 1999; 14: 639-45.
12. Naert I, Koutsikakis G, Quirynen M, Jacobs R, van Steenberghe D. Biologic outcome of implant-supported restorations in the treatment of partial edentulism. Part 1: a longitudinal clinical evaluation. Clin Oral Implants Res 2002; 13: 381-9.
13. Becker W, Becker BE, Alsuwyed A, Al-Mubarak S. Long-term evaluation of 282 implants in maxillary and mandibular molar positions: a prospective study. J Periodontol 1999; 70: 896-901.
14. Testori T, Wiseman L, Woolfe S, Porter SS. A prospective multicenter clinical study of the Osseotite implant: four-year interim report. Int J Oral Maxillofac Implants 2001; 16: 193-200.
15. Weng D, Jacobson Z, Tarnow D. A prospective multicenter clinical trial of 3I machined-surface implants: results after 6 years of follow-up. Int J Oral Maxillofac Implants 2003; 18: 417-23.
16. Renouard F, Nisand D. Short implants in the severely resorbed maxilla: a 2-year retrospective clinical study.
17. Goene R, Bianchesi C, Huerzeler M, Del Lupo R, Testori T, Davarpanah M y cols. Performance of short implants in partial restorations: 3-year follow-up of Osseotite implants. Implant Dent 2005; 14: 274-80.
18. Gentile MA, Chuang SK, Dodson TB. Survival estimates and risk factors for failure with 6* 5,7-mm implants. Int J Oral Maxillofac Implants 2005; 20: 930-7.
19. Tawil G, Aboujaoude N, Younan R. Influence of prosthetic parameters on the survival and complication rates of short implants. Int J Oral Maxillofac Implants 2006; 21: 275-82.
20. Deporter DA, Caudry S, Kermalli J, Adegbembo A. Further data on the predictability of the indirect sinus elevation procedure used with short, sintered, porous-surfaced dental implants. Int J Periodontics Restorative Dent 2005; 25: 585-93.
21. Das Neves FD, Fones D, Bernardes SR, do Prado CJ, Neto AJF. Short implants- an analysis of longitudinal studies. Int J Oral Maxillofac Implants 2006; 21: 86-93.
22. Gaurinos J, Pe–arrocha M, Sanch’s JM, Torrella F, Soler F. Tres casos de la técnica de angulación parasinusal en implantología oral. Quintessence 1997; 10: 37-41.
23. Krekmanov L, Kahn M, Rangert B, Lindstršm H. Tilting of posterior mandibular and maxillary implants for improved prosthesis support. Int J Oral Maxillofac Implants 2000; 15: 405-14.
24. Krekmanov L. Placement of posterior mandibular and maxillary implants in pacients with severe bone deficiency: a clinical report of procedure. Int J Oral Maxillofac Implants 2000; 15: 722-30.
25. Perales P, Aparicio C. Implantes angulados como alternativa al injerto de seno maxilar. Arch. Odontoestomatol. 2001; 17: 11-25.
26. Aparicio C, Malevez C. El implante transzigomático. RCOE 1999; 4: 171-84.
27. Parel SM, BrŒnemark PI, Ohrnell LO, Svensson B. Remote implant anchorage for the rehabilitation of maxillary defects. J Prosthet Dent 2001; 86: 377-81.
28. Stella JP, Warner MR. Sinus slot technique for simplification and improved orientation of zygomaticus dental implants: a technical note. Int J Oral Maxillofac Implants 2000; 15: 889-93.
29. Pe–arrocha M, Uribe R, Garc’a B, Marti E. Zygomatic implants usingthe sinus slot technique: clinical report of a patient series. Int J Oral Maxillofac Implants 2005; 20: 788-92.
30. Becktor JP, Isaksson S, Abrahamsson P, Sennerby L. Evaluation of 31 zygomatic implants and 74 regular dental implants used in 16 patients for prosthetic reconstruction of the atrophic maxilla with cross-arch fixed bridges.
31. Tulasne JF. Implant treatment of missing posterior dentition. En Albrektsson T, Zarb GA. The Branemark osseointegrated implant. Quintessence Publishing Co. Inc. 1989: 103-15.
32. Tulasne JF. Osseointegrated fixtures in the pterygoid region. En Advanced Osseintegration Surgery. Applications in the maxillofacial region. Worthington P/ Branemark PI. Quintessence Publishing Co. 1992: 182-8.
33. Graves SL. The pterygoid plate implant: a solution for restoring the posterior maxilla. Int J Periodontics Restorative Dent 1994; 14: 512-23.
34. Pi-Urgell J. Implantes en la región pterigomaxilar: estudio retrospectivo con seguimiento de 1 a 10 años. RCOE 1998; 3: 339-48.
35. Balshi TJ, Wolfinger GJ, Balshi SF. Analysis of 356 pterygomaxillary implants in edentulous arches for fixed prosthesis anchorage. Int J Oral Maxillofac Implants 1999; 14: 398-406.
36. Balshi SF, Wolfinger GJ, Balshi TJ. Analysis of 164 titanium oxide-surface implants in completely edentulous arches for fixed prosthesis anchorage using the pterygomaxillary region. Int J Oral Maxillofac Implants 2005; 20: 946-52.
37. Tatum OH Jr. Maxillary and sinus implant reconstructions. Dent Clin North Am 1986; 30: 207-29.
38. Boyne PJ, James RA. Grafting of the maxillary sinus floor with autogenous marrow and bone. J Oral Surg 1980; 38: 613-6.
39. Small SA, Zinner ID, Pa–o FV, Shapiro HJ. Augmenting the maxillary sinus for implants: report of 27 patients. Int J Oral Maxillofac Implants 1993; 8: 523-8.
40. Zitzmann N, Scharer P. Sinus elevation procedures in the resorbed maxilla: Comparison of the crestal and lateral approaches. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1998; 85: 8-17.
41. Smiler DG, Johnson P, Lozada J. Sinus lift grafts and endosseous implants. Treatment of the atrophic posterior maxilla. Dent Clin North Am 1992; 36: 151-86.
42. Kent JN. Simultaneous maxillary sinus floor bone grafting and placement of hydroxyapatite-coated implants. J Oral Maxillofac Surg 1989; 47: 238-42.
43. Wheeler SL Holmes RE, Calhoun CJ. Six-year clinical and histologic study of sinus-lift grafts. Int J Oral Maxillofac Implants 1996; 47: 26-34.
44. Jensen OT, Shulmann LB, Block MS, Iacono VJ. Report of the Sinus Consensus Conference of 1996. Int J Oral Maxillofac Implants 1998; 13: 9-41.
45. Sorn’ M, Guarinos J, Garc’a O, Pe–arrocha M. Rehabilitación implantológica del maxilar superior atrófico: Revisión de la literatura desde 1999. Med Oral Patol Oral Cir Bucal 2005; 10: 45-56.
46. Yildirim M, Spiekermann H, Biesterfeld S, Edelhoff D. Maxillary sinus augmentation using xenogenic bone substitute material Bio-Oss® in combination with venous blood. Clin Oral Impl Res 2000; 11: 217-29.
47. Keller EE, Tolman DE, Eckert SE. Maxillary antral-nasal inlay autogeneous bone graft reconstruction of compromised maxilla: a 12-year retrospective study. Int J Oral Maxillofac Implants 1999; 14: 707-21.
48. Kahnberg KE, Ekestubbe A, Gršndahl K, Nilsson P, Hirsch JM. Sinus lift procedure. I. One-stage surgery with bone transplant and implants. Clin Oral Impl Res 2001; 12: 479-87.
49. Hising P, Bolin A, Branting C. Reconstruction of severely resorbed alveolar ridge crests with dental implants using a bovine bone mineralfor augmentation. Int J Oral Maxillofac Implants 2001; 16: 90-7.
50. Tawil G, Mawla M. Sinus floor elevation using a bovine bone mineral (Bio-Oss®) with or without concomitant use of a bilayered collagen barrier (Bio-Guide): a clinical report of immediate and delayed implant placement. Int J Oral Maxillofac Implants 2001; 16: 713-21.
51. Yldrim M, Spiekermann H, Handt S, Edelhoff D. Maxillary sinus augmentation with the xenograft Bio-Oss® and autogenous intraoral bone for qualitative improvement of the implant site: a histologic and histomorphometric clinical study in humans. Int J Oral Maxillofac Implants 2001; 16: 23-33.
52. Cordioli G, Mazzocco C, Schepers E, Brugnolo E, Majzoub Z. Maxillary sinus floor augmentation using bioactive glass granules and autogenous bone with simultaneous implant placement. Clinical and histological findings. Clin Oral Impl Res 2001; 12: 270-8.
53. Piattelli M, Favero GA, Scarano A, Orsini G, Piattelli A. Bone reactions to anorganic bovine bone (Bio-Oss®) used in sinus augmentation procedures: a histologic long-term report of 20 cases in humans. Int J Oral Maxillofac Implants 1999; 14: 835-40.
54. Tadjoedin ES, Lange GL, Holzmann PJ, Kuiper L, Burger EH. Histological observations on biopsies harvested following sinus floor elevation using a bioactive glass material of narrow size range. Clin Oral Impl Res 2000; 11: 334-44.
55. Szab— G, Suba Z, Hrab‡k K, Barab‡s J, NŽmeth Z. Autogenous bone versus ß-tricalcium phosphate graft alone for bilateral sinus elevations (2- and 3-dimensional computed tomographic, histologic, and histomorphometric evaluations): preliminary results. Int J Oral Maxillofac Implants 2001; 16: 681-692.
56. Artzi Z, Nemcovsky CE, Tal H, Dayan D. Histopathological morphometric evaluation of two different hydroxyapatite-bone derivates in sinus augmentation procedures: a comparative study in humans. J Periodontol 2001; 72: 911-920.
57. Simunek A, Cierny M, Kopecka D, Kohout A, Bukac J, Vahalova D. The sinus lift with phycogenic bone substitute. Clin Oral Impl Res 2005; 16: 342-8.
58. Boeck-Neto RJ, Gabrielli MFR, Shilbi JA, Marcantonio E, Lia RCC, Marcantonio E Jr. Histomorphometric evaluation of human sinus floor augmentation healing responses to placement of calcium phosphate or Ricinus communis polymer associated with autogenous bone. Clin Implant Dent Rel Res 2005; 7: 181-8.
59. Boyne PJ, Lilly LC, Marx R, Moy Pk, Nevins M, Spagnoli DB y cols. De novo bone induction by Recombinant Human Bone Morphogenetic Protein-2 (rhBMP-2) in maxillary sinus floor augmentation. J Oral Maxillofac Surg 2005; 63: 1693-707.
60. Summers RB. A new concept in maxillary implant surgery: The osteotome technique. Compendium 1994; 15: 152-162.
61. Summers RB. The osteotome technique: Part 3- less invasive methods of elevating the sinus floor. Compendium 1994; 15: 698-704.
62. Cosci F, Luccioli M. A new sinus lift technique in conjunction with placement of 265 implants: A 6-year retrospective study Implant Dent 2000; 9: 363-8.
63. Deporter D, Todescan R, Caudry S. Simplifying management of the posterior maxilla using short, porous-surfaced dental implants and simultaneous indirect sinus elevation. Int J Periodontics Restorative Dent 2000; 20: 476-85.
64. Bruschi GB, Scipioni A, Calesini G, Bruschi E. Localized management of sinus floor with simultaneous implant placement: A clinical report. Int J Oral Maxillofac Implants 1998; 13: 219-26.
65. Fugazzotto PA. Immediate implant placement following a modified trephine/osteotome approach: Success rates of 116 implants to 4 years in function. Int J Oral Maxillofac Implants 2002; 17: 113-20.
66. Emmerich D, Att W, Stappert C. Sinus floor elevation using osteotomes: a systematic review and meta-analysis. J Periodontol 2005; 76: 1237-51.
67. Cavicchia F, Bravi F, Petrelli G. Localized augmentation of the maxillary sinus floor through a coronal approach for the placement of implants. Int J Periodontics Restorative Dent 2001; 21: 475-85.
68. Komarnyckyj OG, London RM. Osteotome single-stage dntal implant placement with and without sinus elevation: A clinical report. Int J Oral Maxillofac Implants 1998; 13: 799-804.
69. Nkenke E, Schlegel A, Schultze-Mosgau S, Neukam FW, Wiltfang J. The endoscopically controlled osteotome sinus floor elevation: A preliminary prospective study. Int J Oral Maxillofac Implants 2002; 17: 557-66.




