¿Es posible conseguir, en la práctica, un ajuste pasivo real?
Hoy día coexisten diversas técnicas para construir restauraciones sobre implantes, pero todas conllevan como resultado un cierto grado de desajuste. En todos los casos, lo más difícil es obtener una prótesis pasiva sobre los implantes, sin duda el eslabón más crítico de la cadena de su elaboración.
Aparte de las consideraciones clínicas, el logro de una restauración técnicamente correcta conlleva una serie de pasos, algunos de los cuales quedan fuera del control directo del dentista….
Conseguir un ajuste pasivo en la prótesis final supone mantener la precisión a lo largo de todo este proceso de fabricación: impresión, elaboración del modelo maestro, encerado, colado, soldadura y procesado de la cerámica.
Serie de Figuras A. El ajuste pasivo de la prótesis sobre los implantes es “prácticamente imposible”.
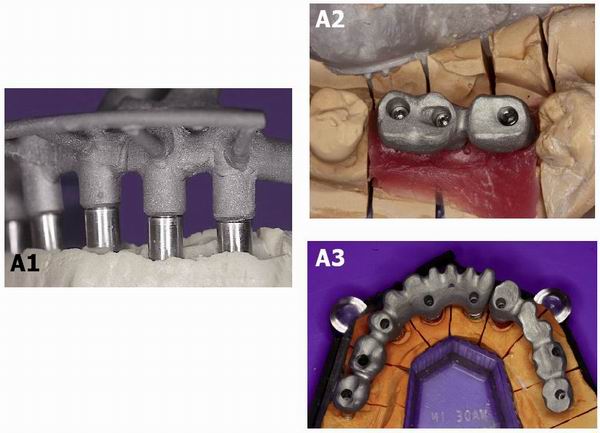 |
La pasividad ideal se definiría como una situación de tensión-cero cuando, sin aplicación de fuerzas externas, una estructura asienta sobre los implantes/pilares. Así, una restauración verdaderamente pasiva es, en la práctica, imposible de fabricar (Jemt et al 1991a y b; Sahin y Çehreli, 2001), pues lo habitual es que se vayan sumando pequeños errores posicionales a través de estas fases de elaboración, hasta llegar al final con una distorsión de varios centenares de micras a nivel marginal; con discrepancias en los tres ejes, rotacionales y traslacionales, evaluadas de manera muy variable desde 42 a 630 μm (Willis y Nicholls, 1980; Schiffleger et al, 1985; Lie & Jemt 1994; Jemt & Lie 1995).
A diferencia de las prótesis fijas sobre dientes naturales, en los que la micromovilidad inherente al ligamento periodontal permite cierta amortiguación y ulterior ajuste, el desajuste, o falta de pasividad de la prótesis, en presencia de la unión oseointegrada rígida, introduce considerables tensiones deformantes en el conjunto protésico y en su conexión con el hueso vivo. Estas tensiones se traducen en fuerzas estáticas que afectan tanto a las uniones entre los componentes de la prótesis y los implantes, campo técnico, como a la propia interfase implante/hueso, campo biológico (Duyck et al, 2001).
Se han diseñado diversas estrategias para mejorar el ajuste de las prótesis a los implantes (Wee et al, 1999). El objetivo del presente artículo es revisar la literatura sobre el ajuste pasivo de las prótesis sobre implantes y presentar el método Cresco™, diseñado para eliminar los errores del colado de las estructuras.
 |
Un desajuste clínicamente aceptable
Cuando una prótesis desajustada es apretada contra los implantes, ya sea directamente o por intermedio de pilares, se producen tensiones que se transmiten al complejo hueso/implante/prótesis, incrementando la precarga y originando fuerzas estáticas, y sus correspondientes momentos de fuerza, que podrían llegar a ser de varios cientos de newtons.
Al principio se asumía que esta situación de falta de pasividad era incompatible con el mantenimiento de la oseointegración y se consideraba necesario el ajuste en el nivel de las 10 μm (Branemark ,1983; Skalak, 1983). Más tarde, se sugirió que 150 μm podría ser un límite aceptable para evitar complicaciones a largo plazo (Jemt, 1991a). Hoy en día, la significación clínica de las fuerzas estáticas que origina el desajuste es difícil de evaluar con claridad, pues parece existir una cierta tolerancia biológica a ellas (Jemt y Book, 1996). En efecto, los estudios en animales de experimentación con prótesis con diversos grados de desajuste (Michaels et al, 1997; Jemt et al, 2000; Duyck et al, 2005), no han demostrado complicaciones biológicas asociadas a los desajustes. En los primates, la respuesta biológica a desajustes de 38 μm o 345 μm ha sido similar (Carr et al, 1996). Por su parte, los estudios clínicos en humanos (Kallus & Bessing, 1994; Jemt y Book, 1996) tampoco han mostrado daño a la oseointegración ni pérdidas óseas marginales relacionadas con las tensiones del desajuste. En los casos en que se ha medido, las tensiones no han superado el umbral de los 300 mε, dentro de los límites fisiológicos del tejido óseo (Frost, 1994; Çehreli y Akça, 2006). Además, hasta ahora no ha sido documentado ningún fracaso de implantes que pudiera ser directamente atribuible a una superestructura no pasiva.
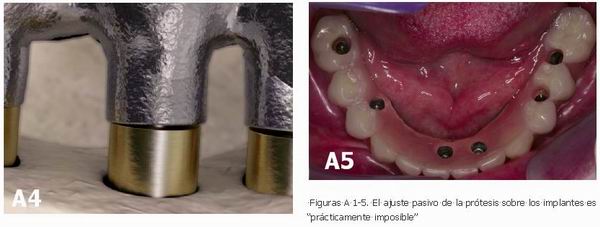
Serie de Figuras B. Complicaciones técnicas relacionadas con el desajuste: fractura de implante, fracturas de armazón metálico.
 |
 |
Sin embargo, hay consenso en que, por fatiga de los componentes protésicos, el desajuste actúa como factor causal en numerosas complicaciones técnicas, como aflojamientos y/o fracturas en la estructura metálica, tornillos de retención, pilares y cerámica o acrílico (Kallus y Bessing, 1994; Goodacre et al, 2003). La fuerza de torque aplicada a los tornillos de fijación, produciría una resultante meramente axial si existiera un ajuste pasivo total con tensión-cero (precarga interna). Pero, si la estructura asienta sobre los pilares de modo no homogéneo sin pasividad, el atornillado se traduce también en momentos de fuerza, conforme van apareciendo los fulcros y brazos de palanca. Estos momentos son tensiones permanentes inherentes a la estructura imperfectamente ajustada (precarga externa), y sobre esta base se superponen después las fuerzas derivadas de la función y, en su caso, de la parafunción, que se convierten así en el factor desencadenante de las complicaciones técnicas por fatiga cíclica de los componentes de la prótesis.
Aparte de los aspectos biomecánicos, se postula que los desajustes marginales tendrían efectos patológicos sobre los tejidos blandos, provocando alteraciones inflamatorias al favorecer la microfiltración bacteriana. Hace ya tiempo, fue detectada la presencia constante de un infiltrado inflamatorio asociado al gap implante/pilar y que no era dependiente de la placa (Ericsson et al, 1994). La colonización bacteriana en el interior de los implantes ha sido demostrada in vivo (Quirynen M, Van Steenberghe, 1993), y recientes experimentos in vitro la han relacionado con el ajuste implante/pilar/prótesis, así como con el grado de micromovimiento de estas uniones y la precarga de los tornillos (Gross et al, 1999; Broggini et al, 2006).
Desde hace mucho se discute la influencia de los distintos factores asociados a la pérdida ósea periimplantaria. Un reciente estudio clínico retrospectivo sobre 80 implantes in situ más de 10 años, concluye que cuando hay inflamación, la pérdida ósea marginal es mayor en presencia de tensión biomecánica (Heckmann et al, 2006).
A pesar de todo ello, no hay aún estudios que hayan cuantificado científicamente el umbral máximo de desajuste tolerable, tanto desde el punto de vista biológico como biomecánico.
Repasando los factores de error
A través de cada paso en el proceso de elaboración de la prótesis pueden irse generando errores dimensionales que van acumulándose para terminar produciendo una adaptación no pasiva de la restauración:
• durante la toma de impresiones,
• durante el vaciado de los modelos,
• durante el encerado,
• durante el revestimiento y colado del armazón metálico y las soldaduras,
• durante el recubrimiento con material estético y el acabado.
Vamos a repasar cada una de estas cinco fases para determinar dónde pueden ir surgiendo los errores que terminarán en un grado de desajuste clínico de la prótesis poco aceptable.
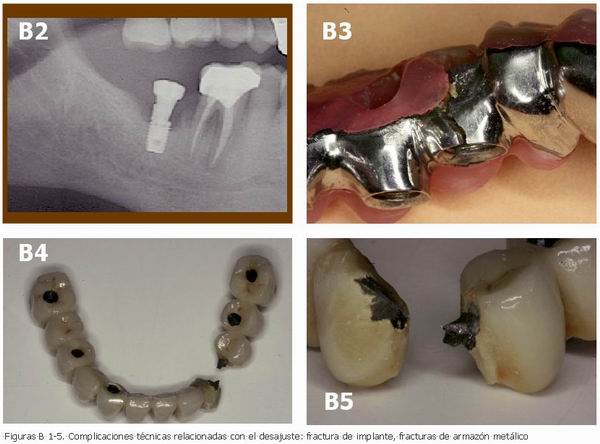
Serie de Figuras C. Controlar los factores de error. 1. Impresiones por método directo. 2. Impresión pick-up del jig de verificación. 3. Modelo de verificación. 4. Encerado seccionado y vuelto a unir con pattern resin. 5. Colado en secciones para posterior soldadura.
 |
1. Toma de la impresión
La técnica directa, o de pick-up con cubeta abierta, tiene mayor precisión que la indirecta, o de reposición de los transfers con cubeta cerrada (Daudi et al, 2001). Por otra parte, las cubetas individuales ofrecen resultados más consistentes que las de stock: los estudios in vitro han encontrado resultados estadísticamente significativos (Burns et al, 2003).
Si los transfers, o copings de impresión, están rígidamente unidos, algunos autores han encontrado que la precisión es mayor (Assif et al, 1999; Daudi et al, 2001; Vigolo et al, 2004), siempre que sean unidos con resina sin contracción o con yeso de fraguado rápido. Esto sería especialmente aplicable a las estructuras sobre múltiples implantes. En otros trabajos no se han hallado diferencias apreciables entre ambos métodos (Phillips et al, 1994; De la Cruz el al, 2002).
En cuanto a los materiales de impresión, los factores críticos son la estabilidad dimensional y su deformación permanente, más allá de su límite elástico. Todos los elastómeros se contraen al ser extraídos de la boca. Las siliconas de condensación son las que más, sufriendo un cambio superior al 0,5 %, lo que resulta clínicamente relevante. Las siliconas de adición son las más estables (0,06 %), seguidas por los poliéteres (0,1 %), por lo que éstos son los dos materiales normalmente utilizados en prostodoncia sobre implantes, con resultados clínicos similares (Wee, 2000; Daudi et al, 2001).
2. Vaciado del modelo
Hay que considerar el coeficiente de expansión de la escayola que debe ser controlado, para compensar la contracción del colado metálico al enfriarse. En general, la expansión de fraguado de la escayola de tipo IV, la usual en prótesis fija, alcanza el 0,1 %. En la prótesis sobre implantes, puesto que se trabaja sobre análogos prefabricados, lo más importante no es la máxima dureza del yeso, sino su mínimo cambio dimensional. En un estudio in vitro se concluye que los modelos vaciados en un yeso de expansión ultra baja, son más precisos que los vaciados con escayola piedra y que la precisión depende también de la distancia entre los análogos, siendo significativamente diferente entre 35 y 50 mm (Wise, 2001).
Además están las imprecisiones de fabricación con un rango de tolerancia que oscila entre 3 y 100 μm (Binon, 1995 y 2000; Ma et al, 1997), introducidos por el fabricante, entre los implantes que hay en la boca, los transfers o copings de la impresión y las réplicas o análogos que hay en el modelo. Algunas compañías no dan datos sobre esto.
3. Encerado
La distorsión de las ceras al calentarse y enfriarse puede suponer un cambio dimensional relevante. La expansión térmica de la cera es muy grande y su contracción al enfriarse depende de la temperatura ambiente, pudiendo llegar fácilmente al 0,4 %, e incorporando además tensiones, si su calentamiento no ha sido uniforme. Se consiguen mejores resultados encerando la estructura por secciones. Los patrones con resina de baja contracción de polimerización, dan una mayor precisión (Ness et al, 1992).
4. Elaboración del armazón metálico
La expansión del revestimiento oscila entre 0,2 y 0,5 %. Su expansión, higroscópica y térmica, debe estar calculada para compensar la contracción del metal al ser colado, pasando por las tres fases de sólido-líquido, líquido-sólido y enfriamiento del sólido. La manipulación del revestimiento es un punto crítico para la precisión del resultado. Además, la contracción del metal depende del tipo de aleación empleada, pudiendo variar entre 1,4 y 1,6 %.
La distorsión del colado está en relación tanto con el volumen como con la forma del metal. En prótesis sobre implantes, las estructuras suelen ser más voluminosas que en prótesis convencional sobre dientes, debido a que los pilares son menos y de menor tamaño y que suele ser necesario sustituir con la prótesis la pérdida de tejidos, por lo que la distorsión del colado será mayor, especialmente en el caso de arcadas completas.
Tradicionalmente, para resolver las discrepancias del colado, éste se corta y se suelda por secciones. Así, las tensiones del colado disminuyen de manera significativa tanto con soldadura convencional (Clelland et al, 1996) como con soldadura láser (De Sousa et al, 2008). Pero también la soldadura convencional puede ser fuente de error porque puede haber una contracción de enfriamiento, sobre todo si el espacio entre los extremos a soldar es demasiado, o una expansión del colado por su calentamiento si este espacio es poco (Willis y Nicholls, 1980). Estos problemas no se dan con la soldadura láser.
Debido a estas distorsiones del metal, los pilares colados a partir de calcinables dan en general mayores desajustes que el uso de pilares total o parcialmente mecanizados, en los que la plataforma de conexión al implante viene prefabricada (Byrne et al, 1998; Neves et al, 2001). Estos resultados no son consistentes con los de un estudio reciente, en el que se propone una clasificación de la discrepancia marginal entre implante y pilar en 4 tipos (I: ninguna discrepancia, II: sólo horizontal, III: sólo vertical, IV: combinada), y muestran unas discrepancias medias similares con pilares prefabricados y colados (Kano et al, 2007).
5. Revestimientos estéticos
En ocasiones, después de una primera prueba de metal en boca correcta, tras elaborar el revestimiento cerámico, en la segunda prueba aparece desajuste (Bridger y Nicholls, 1981). Ello es debido a la distorsión que acompaña a la cocción de la cerámica. Normalmente se mantiene en una cuantía subclínica, en gran parte dependiendo de las precauciones técnicas aplicadas por el laboratorio. Pero puede ser más acusada en las restauraciones largas y curvas de toda o gran parte de la arcada, en las que se produce una tendencia al cierre posterior a lingual y hacia el avance anterior a labial, reflejando la contracción de la masa cerámica. Asimismo, la contracción térmica diferencial de las diferentes combinaciones de metal y porcelana parece jugar un cierto papel en estos cambios dimensionales.
Detección del desajuste en la boca
Si se produce la suma de pequeñas distorsiones producidas a lo largo de los pasos arriba mencionados, puede existir un desajuste clínicamente significativo. La medida exacta de este desajuste es muy difícil y no resulta una alternativa para la práctica diaria. Por ello, la evaluación del ajuste en clínica es empírica y depende del criterio subjetivo del operador (Kan et al, 1999). Una importante dificultad en esta evaluación es que los márgenes abiertos por el desajuste, incluso hasta las 500 μm, o sea 0,5 mm, se cierran al apretar los tornillos a 10 Ncm, permaneciendo así indetectables al explorador (Clelland et al, 1995).
Varios son los métodos recomendados:
• Examen directo de la discrepancia marginal. La detección táctil se basa en un explorador y como la punta de un explorador mide 60 m, sólo será posible detectar desajustes mayores. La detección visual puede ayudarse con medios de magnificación; el problema es que a menudo los márgenes quedan difícilmente apreciables por los márgenes del tejido blando. Además, se ha reportado una gran disparidad entre la habilidad de los clínicos a la hora de discriminar entre las discrepancias de ajuste marginal (Dedmon, 1982).
• Presión manual alternativa (Henry, 1987). Un modo simple de apreciar si hay desajuste macroscópico es apretar la estructura sólo desde un extremo para comprobar si aparece algún punto de fulcro que la haga balancearse. Esta presión se aplica alternativamente de un lado y otro.
• Pruebas de atornillado:
— Prueba-de-un-solo-tornillo (Jemt, 1991a; Tan et al, 1993), atornillando la prótesis en un extremo distal sólo, para comprobar su asentamiento y discrepancia marginal. Luego se repite la comprobación con un tornillo en el otro extremo y luego en el del centro, siempre apretando un solo tornillo cada vez.
— Resistencia al atornillado (Jemt, 1991a): comprobar si el asentamiento de la estructura y el torque recomendado del tornillo se alcanza de modo brusco, sólo con media vuelta, o sea 180º, o es necesario ir apretando progresivamente hasta lograrlo, lo que sería indicativo de desajuste. Con el fin de objetivar esto, recientemente se ha propuesto la medición de la curva de torque de apretamiento de los tornillos utilizando el Osseocare™ (Calderini et al, 2007).
• Examen radiográfico. Para poder observar el gap entre implante/pilar y superestructura es necesario que la proyección sea perpendicular al eje largo del implante, y esto en ocasiones es difícil de lograr por las limitaciones anatómicas.
• Reveladores de presión: silicona (Fit Checker™ de GC), cera (Disclosing Wax™ de Kerr), shim stock de Artus, etc. Su presencia en las zonas de contacto entre pilares y estructura indica desajuste.
Métodos para minimizar el desajuste
Debido al problema recurrente en prótesis dental de la no pasividad, se han implementado numerosas técnicas para solventarlo. Básicamente podríamos clasificarlos así (Wee et al, 1999):
1. Controlar la distorsión acumulativa de la fabricación convencional de las prótesis sobre implantes, evitando la sumación de errores del proceso. Se trata de seguir escrupulosamente los pasos necesarios para mantener la precisión, según lo revisado arriba.
2. Verificación o indexado posicional en las diversas fases del proceso de elaboración de la prótesis.
Serie de Figuras D. 1, 2 y 3 Métodos de indexado en boca. 4. Soldadura vertical convencional. 5. Detalle de soldadura láser.
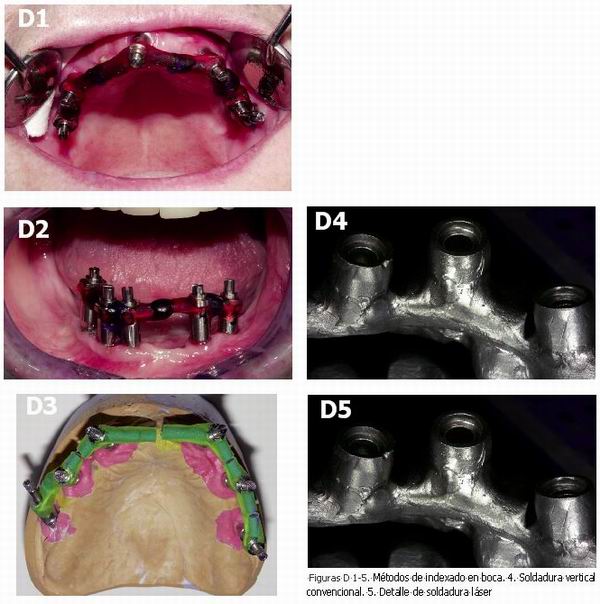 |
• Al principio: Un jig de verificación de resina autopolimerizable nos permite asegurarnos de la corrección del modelo maestro antes de proseguir con la elaboración del trabajo. En la boca puede apreciarse si hay un desajuste en algún punto concreto. Cortándolo y uniéndolo de nuevo en boca, puede compararse con el modelo maestro para cambiar en él el análogo correspondiente. En caso de grandes discrepancias, lo indicado sería una impresión pick-up del jig para vaciar un nuevo modelo.
• Tras el colado: Si, una vez colado el armazón, no se ha obtenido inicialmente el ajuste deseado, lo usual es cortar el metal y unir las secciones con resina para ser así soldadas. En estructuras extensas es recomendable colar el metal de entrada en dos o más secciones para luego soldarlas entre sí, tras su indexado intraoral con resina autopolimerizable. En un estudio comparativo, el colado en una sola pieza dio un desajuste significativamente mayor que el colado en secciones, unidas luego por láser o soldadura convencional (Kano et al, 2004). Para la unión de las secciones del metal, algunos prefieren el sobrecolado a la soldadura, alegando una mayor precisión (Zoidis et al, 1996).
• Al final: Algunos autores creen que las restauraciones cementadas sobre implantes son las únicas que podrían llegar a ser totalmente pasivas. En efecto, un reciente estudio in vitro (Pietrabissa et al, 2000) mostró que las conexiones cementadas produjeron menos tensiones (90 versus 200 mε) al ser capaces de compensar un desajuste posicional del colado de 100 μm, lo que los autores atribuyen al espacio reservado para la capa de cemento. Otro estudio comparativo concluye que el cementado intraoral de los armazones metálicos disminuye las tensiones transmitidas al hueso alrededor de los implantes (Clelland y van Putten, 1997). Aunque un reciente estudio in vitro muestra que el cementado no es capaz de reducir la precarga y los momentos de fuerza debidos al desajuste de las prótesis (Duyck y Naert, 2002). Buscando así la mejoría de pasividad que produce el cementado, se ha propuesto el cementado intraoral del armazón o de la prótesis definitiva a los pilares por medio de copings intermedias (Aparicio, 1995). Algunas técnicas relacionan intraoralmente estos componentes intermedios con resina y luego en el laboratorio se sueldan con láser a la prótesis acabada. Otro método es unirlos en la boca con cementos de composite, procedimientos derivados de la técnica original descrita en 1991 como técnica KAL (Voitik, 1991).
3. Eliminación o compensación de los errores de fabricación del armazón metálico:
a) Métodos de fabricación de la estructura alternativos al colado:
• Fabricación de armazones de titanio a base de cilindros y barras preformadas unidas por soldadura láser. Los estudios clínicos a 10 años muestran unos resultados similares a las estructuras coladas convencionales (Örtorp y Jemt, 2006).
• Mecanizado del metal por máquinas computerizadas, CAD-CAM, ya sea por métodos sustractivos como el fresado o “spark erosion” o bien por métodos aditivos como el sinterizado o el prototipado. Muchos de los sistemas comerciales vigentes son de tipo mixto. En general, sus resultados parecen ser comparables, e incluso a veces algo superiores, al sistema convencional (Örtorp et al, 2003). Sin embargo, en un reciente estudio comparativo in vitro, las estructuras coladas mostraron márgenes con menor discrepancia vertical que las realizadas por CAD/CAM, tanto mediante escaneado del patrón de cera como directamente sobre diseño virtual en el ordenador (Tan et al, 2008).
b) Técnicas de ajuste por eliminación de la distorsión del colado: sistema Cresco™, que pasamos a revisar a continuación.
El método cresco ™.
Corrigiendo el desajuste inevitable del colado
Descripción
Se trata de un método para corregir la distorsión habitual del colado metálico convencional. No cambia la forma habitual de trabajo y puede utilizarse sobre muchos tipos de implantes, pues hay disponibles piezas prefabricadas para las principales plataformas de implantes del mercado. Asimismo, la estructura puede colarse a elección en titanio, aleaciones preciosas o metal base. El concepto original Cresco es directo-a-implante y no incluye el uso de pilares, aunque si se desea, permite trabajar también con pilares.
La estructura, colada por el procedimiento convencional, es enviada a un laboratorio especializado, donde por medio de la máquina de precisión Cresco™, que mantiene en todo momento las dimensiones vertical y horizontal originales, el metal recibe un corte horizontal (ver figura).
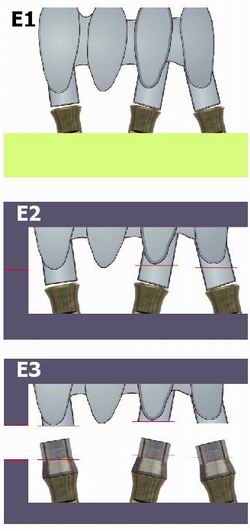
Serie de Figuras E. El método CRESCOTM: corte horizontal de precisión y soldadura láser.
 |
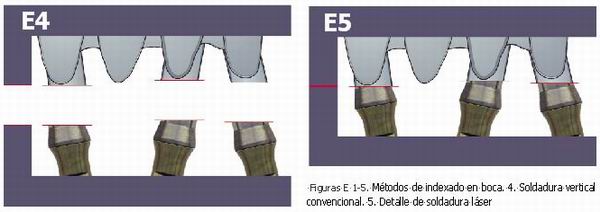 |
Sobre los análogos se colocan unos cilindros (para cada tipo de implante existe el aditamento adecuado) que reciben otro corte horizontal en el mismo plano (precisión ± 0,0005 mm). Al bajar el fijador de la máquina, las dos partes tienen una correspondencia precisa y pasan a ser soldadas por láser para obtener así una estructura sin pilares y con ajuste pasivo que es enviada de vuelta al laboratorio para que termine el recubrimiento estético cerámico o acrílico de modo habitual. Lo que se recibe en la clínica es pues una prótesis que tiene un ajuste pasivo sobre el modelo maestro. Si éste está bien elaborado, la estructura también asentará pasivamente sobre los implantes en boca.
Una ventaja adicional del sistema es que no se necesitan pilares angulados, pues al encerar se pueden angular individualmente los tubos de plástico para corregir divergencias de hasta 17º. Los tornillos de retención han sido diseñados para esta circunstancia (Helldén et al, 2005).
El método Cresco™, cuyo origen se remonta a los últimos 80, ha sido presentado hace más de 10 años en un trabajo experimental en el que se demuestra, mediante material fotoelástico y tensímetros que las tensiones de las estructuras sobre implantes corregidas por el método Cresco™ son despreciables, en comparación con las estructuras tal como salen del colado (Helldén y Dérand, 1998; Helldén et al, 1999). Los estudios longitudinales a medio plazo demuestran que el comportamiento de las estructuras coladas de arcada completa, corregidas por el método Cresco™, se comportan sin complicaciones clínicas (Helldén et al, 2003; Hedkvist et al, 2004).
Bibliografía
Aparicio C (1995). A new method for achieving passive fit of an interim restoration supported by Brånemark implants: a technical note. Int J Oral Maxillofac Implants 10: 614-8.
Assif D, Fenton A, Zarb C, Schmitt A (1992). Comparative accuracy of implant impression procedures. Int J Periodont Restorative Dent 12: 113-21.
Assif D, Nissan J, Varsano I, Singer A (1999). Accuracy of implant impression splinted techniques: effect of splinting material. Int J Oral Maxillofac Impl 14: 885-8.
Binon PP (1995). Evaluation of machining accuracy and consistency of selected implants, standard abutments, and laboratory analogs. Int J Prosthodont 8: 162-78.
Binon PP (2000). Implants and components: Entering the new millennium. Int J Oral Maxillofac Impl 15: 76-94.
Branemark PI (1983). Osseointegration and its experimental background. J Prosthet Dent 50: 399-410.
Bridger DV y Nicholls JI (1981). Distortion of ceramometal fixed partial dentures during the firing cycle. J Prosthet Dent 45: 507-14.
Broggini N, McManus LM, Hermann JS, Medina R, Schenk RK, Buser D, Cochran DL. Peri-implant inflammation defined by the implant-abutment interface. J Dent Res 85: 473-8
Burns J, Palmer R, Howe L, Wilson R (2003). Accuracy of open tray implant impressions: An in vitro comparison of stock versus custom trays. J Prosthet Dent 89: 250-5.
Byrne D, Houston F, Cleary R, Claffey N (1998). The fit of cast and premachined implant abutments. J Prosthet Dent 80: 184-92.
Calderini A, Maiorana C, Garlini G, Abbondanza, T (2007). A Simplified Method to Assess Precision of Fit Between Framework and Supporting Implants: A Preliminary Study. Int J Oral Maxillofac Impl 22 831-8.
Carr AB, Stewart RB (1993). Full-arch implant framework casting accuracy: preliminary in vitro observation for in vivo testing. J Prosthodont 2: 2-8.
Carr AB, Gerard DA, Larsen PE (1996). The response of bone in primates around unloaded dental implants supporting prostheses with different levels of fit. J Prosthet Dent 76: 500-9.
Clelland NL, Papazoglou E, Carr AB, Gilat A (1995). Comparison of strains transferred to a bone simulant among implant overdenture bars with various levels of misfit. J Prosthodont 4: 243-50.
Clelland NL, Carr AB, Gilat A (1996). Comparison of strains transferred to a bone simulant between as-cast and postsoldered implant frameworks for a five-implant-supported fixed prosthesis. J Prosthodont 5: 193-200.
Clelland NL, van Putten MC (1997). Comparison of strains produced in a bone simulant between conventional cast and resin-luted implant frameworks. Int J Oral Maxillofac Impl 12: 793-9.
Cehreli MC, Akça K (2006). Impression techniques and misfit-induced strains on implant-supported superstructures: an in vitro study. Int J Periodontics Restorative Dent. 26: 379-85.
Daudi MF, Setchell DJ, Searson LJ (2001). A laboratory investigation of the accuracy of two impression techniques for single-tooth implants. Int J Prosthodont 14: 152-8.
De La Cruz JE, Funkenbusch PD, Ercoli C, Moss ME, Graser GN. Tallents RH: Verification jig for implant-supported prostheses: A comparison of standard impressions with verification jigs made of different materials. J Prosthet Dent. 2002;88: 329-36
De Sousa SA, De Arruda Nobilo MA, Henriques GE, Mesquita MF (2008). Passive fit of frameworks in titanium and palladium-silver alloy submitted the laser welding. J Oral Rehabil 35: 123-7.
Dedmon HW (1982). Disparity in expert opinions on size of acceptable margin openings. Oper Dent 7: 97-101.
Duyck J, Van Oosterwyck H, Vander Sloten J, De Cooman M, Puers R, Naert I (2001). Pre-load on oral implants after screw tightening fixed full prostheses: an in vivo study. J Oral Rehabil 28: 226-33.
Duyck J, Naert I (2002). Influence of prosthesis fit and the effect of a luting system on the prosthetic connection preload: an in vitro study. Int J Prosthodont 15: 389-96.
Duyck J, Vrielinck L, Lambrichts I, Abe Y, Schepers S, Politis C, Naert I (2005). Biologic response of immediately versus delayed loaded implants supporting ill-fitting prostheses: an animal study. Clin Impl Dent Rel Res 7: 150-8.
Ericsson I, Persson LG, Berglundh T, Marinello CP, Lindhe J, Klinge B (1995). Different types of inflammatory reactions in peri-implant soft tissues. J Clin Periodontol 22: 255-61.
Frost HM (1994). Wolff's Law and bone's structural adaptations to mechanical usage: an overview for clinicians. Angle Orthod 64: 175-88.
Goodacre CJ, Bernal G, Rungcharassaeng K, et al (2003). Clinical complications with implants and implant prostheses. J Prosthet Dent 90: 121-32.
Gross M, Abramovich I, Weiss EI. Microleakage at the Abutment-Implant Interface of Osseointegrated Implants: A Comparative Study. Int J Oral Maxillofac Impl 14: 94-100.
Heckmann SM, Linke JJ, Graef F, Foitzik Ch, Wichmann MG Weber HP (2006). Stress and Inflammation as a Detrimental Combination for Peri-implant Bone Loss. J Dent Res 85: 711-6.
Hedkvist L, Mattsson T, Helldén LB (2004). Clinical performance of a method for the fabrication of implant-supported precisely fitting titanium frameworks: a retrospective 5- to 8-year clinical follow-up study. Clin Implant Dent Relat Res 6: 174-80.
Helldén LB, Dérand T (1998). Description and evaluation of a simplified method to achieve passive fit between cast titanium frameworks and implants. Int J Oral Maxillofac Implants 13: 190-6.
Helldén LB, Dérand T, Johansson S, Lindberg A (1999). The CrescoTi Precision method: description of a simplified method to fabricate titanium superstructures with passive fit to osseointegrated implants. J Prosthet Dent 82: 487-91.
Helldén L, Ericson G, Elliot A, Fornell J, Holmgren K, Nilner K, Olsson CO (2003). A prospective 5-year multicenter study of the Cresco implantology concept. Int J Prosthodont 16: 554-62.
Helldén LB, Ericson G, Olsson CO (2005). The Cresco Bridge and implant concept: presentation of a technology for fabrication of abutment-free, passively fitting superstructures. Int J Periodontics Restorative Dent 25: 89-94.
Henry PJ (1987). An alternative method for the production of accurate casts and occlusal records in osseointegrated implant rehabilitation. J Prosthet Dent 58: 694-7.
Hjalmarsson L, Smedberg JI (2005). A 3-year retrospective study of Cresco frameworks: preload and complications. Clin Implant Dent Relat Res 7: 189-99.
Jemt T (1991a). Failures and complications in 391 consecutively inserted fixed prostheses supported by Brånemark implants in edentulous jaws: A study of treatment from the time of prosthesis placement to the first annual checkup. Int J Oral Maxillofac Impl 6: 270-6.
Jemt T, Carlsson L, Boss A, Jörneús L (1991b). In vivo load measurements on osseointegrated implants supporting fixed or removable prostheses: a comparative pilot study. Int J Oral Maxillofac Impl 6: 413-7.
Jemt T, Lie A (1995). Accuracy of implant-supported prostheses in the edentulous jaw: analysis of precision of fit between cast gold-alloy frameworks and master casts by means of a three-dimensional photogrammetric technique. Clin Oral Impl Res 6: 172-80.
Jemt T, Book K (1996). Prosthetic misfit and marginal bone loss in edentulous implant patients. Int J Oral Maxillofac Impl 11: 620-5.
Jemt T, Bäck T, Petersson A (1999). Photogrammetry–an alternative to conventional impressions in implant dentistry? A clinical pilot study. Int J Prosthodont 12: 363-8.
Jemt T, Lekholm U, Johansson CB (2000). Bone response to implant-supported frameworks with differing degrees of misfit preload: in vivo study in rabbits. Clin Impl Dent Relat Res 2: 129-37.
Kallus T, Bessing C (1994). Loose gold screws frequently occur in full-arch prostheses supported by osseointegrated implants after 5 years. Int J Oral Maxillofac Impl 9: 169-78.
Kan JY, Rungcharassaeng K, Bohsali K, Goodacre CJ, Lang BR (1999). Clinical methods for evaluating implant framework fit. J Prosthet Dent 81: 7-13.
Kano SC, Bonfante G, Hussne R et al (2004). Use of base metal casting alloys for implant framework: marginal accuracy analysis. J Appl Oral Sci [online] 12; 4
Kano SC, Binon PP, Curtis DA (2007). A classification system to measure the implant-abutment microgap. Int J Oral Maxillofac Impl 22: 879-85.
Lie A, Jemt T (1994). Photogrammetric measurements of implant positions. Description of a technique to determine the fit between implants and superstructures. Clin Oral Impl Res 5: 30-6.
Ma T, Nicholls JI, Rubenstein JE (1997). Tolerance Measurements of Various Implant Components. Int J Oral Maxillofac Impl 12: 371-5.
Michaels GC, Carr AB, Larsen PE (1997). Effect of prosthetic superstructure accuracy on the osteointegrated implant bone interface. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 83: 198-205.
Ness EM, Nicholls JI, Rubenstein JE et al (1992) Accuracy of the acrylic resin pattern for the implant-retained prosthesis. Int J Prosthodont 5: 542-9.
Neves FD, Panzeri H, Fernandes Neto AJ, Prado RA (2001). Comparative study on the abutment/implant fit of seven differents systems. J Dent Res 80: 1031.
Örtorp A, Jemt T, Bäck T, Jälevik T (2003). Comparisons of precision of fit between cast and CNC-milled titanium implant frameworks for the edentulous mandible. Int J Prosthodont 16: 194-200.
Örtorp A, Jemt T (2006). Clinical experiences with laser-welded titanium frameworks supported by implants in the edentulous mandible: a 10-year follow-up study. Clin Implant Dent Relat Res 8: 198-209.
Pietrabissa R, Gionso L, Quaglini V, Di Martino E, Simion M (2000). An in vitro study on compensation of mismatch of screw versus cement-retained implant supported fixed prostheses. Clin Oral Implants Res 11: 448-57.
Phillips KM, Nicholls JI, Ma T, Rubenstein J (1994). The accuracy of three implant impression techniques: A 3 dimensional analysis. Int J Oral Maxillofac Impl 9: 533-40.
Quirynen M, Van Steenberghe D (1993). Bacterial colonization of the internal part of two stage implants. An in vivo study. Clin Oral Implants Res 4: 158-61.
Sahin S, Çehreli MC (2001). The significance of passive framework fit in implant prosthodontics: current status. Implant Dent 10: 85-92.
Schiffleger BE, Ziebert GJ, Dhuru VB, Brantley WA, Sigaroudi K (1985). Comparison of accuracy of multiunit one-piece castings. J Prosthet Dent 54: 770-6.
Skalak R (1983). Biomechanical considerations in osseointegrated prostheses. J Prosthet Dent 49: 843-8.
Tan KB, Rubenstein JE, Nicholls JI, Yuodelis RA (1993). Three-dimensional analysis of the casting accuracy of one-piece, osseointegrated implant-retained prostheses. Int J Prosthodont 6: 346-63.
Tan PL, Gratton DG, Diaz-Arnold AM, Holmes DC (2008). An In Vitro Comparison of Vertical Marginal Gaps of CAD/CAM Titanium and Conventional Cast Restorations. J Prosthodont 17; [pendiente de publicación]
Taylor TD, Agar JR, Vogiatzi T (2000). Implant prosthodontics: Current perspective and future directions. Int J Oral Maxillofac Impl 15: 66-75.
Vigolo P, Majzoub Z, Cordioli G (2003). Evaluation of the accuracy of three techniques used for multiple implant abutment impressions. J Prosthet Dent. 89: 86-92.
Voitik AJ (1991). The Kulzer abutment luting: KAL technique. A direct assembly framework method for osseointegrated implant prostheses. Implant Soc 2: 11-4.
Wee AG, Aquilino SA, Schneider RL (1999). Strategies to achieve fit in implant prosthodontics: a review of the literature. Int J Prosthodont 12: 167-78.
Wee AG (2000). Comparison of impression materials for direct multi-implant impressions. J Prosthet Dent 83: 323-31.
Willis LM, Nicholls JI (1980). Distortion in dental soldering as affected by gap distance. J Prosthet Dent 43: 272-8.
Wise M (2001). Fit of implant-supported fixed prostheses fabricated on master casts made from a dental stone and a dental plaster. J Prosthet Dent 86: 532-8.
Zoidis PC, Winkler S, Karellos ND (1996). The effect of soldering, electrowelding, and cast-to procedures on the accuracy of fit of cast implant bars. Implant Dent 5: 163-8.




