Dr. Andriy Masalitin
Médico Estomatólogo
(Univ. Ucraniana Estatal de Medicina de Kiev)
Máster Profesional e Investigador en Pericia Sanitaria (UCM)
Máster en Derecho Sanitario (UCM)
Especialista Universitario en Programas Preventivos Bucodentales a Nivel Individual y Público (UCM)
Especialista Universitario en Gerodontología Social y Clínica (UCM)
Prof. Dra. Carmen Álvarez Quesada
Doctora en Medicina y Cirugía (UCM)
Médico Estomatólogo (UCM)
Médico Especialista en Medicina del Trabajo (UCM)
Profesora Titular F. de Odontología (UEM)
Prof. Dr. José Santos Carillo Baracaldo
Doctor en Medicina y Cirugía (UCM)
Médico Estomatólogo (UCM)
Experto Superior en Ergonomía (UCM)
Profesor Titular F. de Odontologia (UEM)
Madrid
 |
| Figura 1.Código del Rey Hammurabi |
Introducción
Es la respuesta que el propio hombre da a la necesidad de buscar remedios a sus males y, acumulando experiencia, dar respuesta a sus padecimientos. Del mismo modo que surge la medicina surge también la necesidad del hombre de defenderse del mal uso y de los abusos de aquella, en un principio mezcla de ciencia y de arte, incluso de brujería. Por esta razón aparece el concepto de “responsabilidad médica”, que no es invento de nuestra generación. Aparece en el 1728 a. C. en el Código del rey Hammurabi (Figura 1) en donde dedica 9 artículos, de los 282 de que constaba, a establecer lo que hoy podríamos denominar responsabilidad civil y penal y algunos artículos específicos a faltas y castigos para médicos. Alejandro Magno decretó la crucifixión del médico que abandonase libre y voluntariamente al enfermo (Figura 2). En el primitivo derecho romano se establecía ya la culpabilidad del médico, lo que hoy se denomina negligencia. Está demostrado que el desarrollo de las ciencias y los conocimientos que dependen de un modo más o menos directo de los avances tecnológicos sigue un ritmo de progresión geométrico (1). Así podemos asegurar que, sin duda, se ha progresado mucho más en los últimos 50 años que en el resto de los miles de evolución humana en campos como la ingeniería industrial, la inteligencia artificial. Por lo que se refiere a la medicina, es frase acunada que se ha avanzado más en los últimos 25 años que en los últimos 25 siglos (Figura 3). La capacidad para afrontar compromisos odontoestomatológicos se ha multiplicado y, sobre todo, se ha universalizado. En las sociedades modernas se han implantado leyes que poco a poco han formado una normativa que regula la responsabilidad de los profesionales sanitarios. En la actualidad se puede dar solución a un número importantísimo de problemas bucodentales, muchos de ellos imposibles o impensables de solventar hace unas pocas décadas, y además se puede hacer de un modo previsible, en casi cualquier lugar de la geografía (2).
De ningún modo se puede ni debe entender la disciplina bucodental aislada de la medicina.
 |
| Figura 2. Alejandro Magno, gran conquistador |
La relación profesional-paciente en Odontoestomatología
Cada día es más frecuente leer en la prensa o encontrar en cualquier medio de comunicación noticias relacionadas con procedimientos seguidos contra profesionales sanitarios por mala praxis o por negligencia, en los que además de las penas correspondientes se piden por el Ministerio Fiscal o por las respectivas acusaciones particulares, en concepto de indemnización, grandes sumas de dinero.
Tradicionalmente se ha entendido que la relación entre el profesional odontoestomatólogo y el paciente se articulaba jurídicamente sobre las bases de la doctrina del contrato. Es decir, entre profesional y paciente se ha establecido un contrato, ya fuera, según unos de mandato, según otros de arrendamiento, bien de obra, bien de servicios, o bien se tratase de un contrato especial, complejo, innominado (3-7). Todo esto queda reflejado en la Tabla I donde aparecen los artículos que hacen referencia al contrato y al consentimiento Y sin embargo, la incardinación del ejercicio profesional de la odontología entre las profesiones sanitarias introduce especiales requisitos que determinan que las reglas generales del consentimiento alcancen, puestas en contacto con el ejercicio profesional, una especial matización, en cuanto manifestación del consentimiento específico a la disposición del propio cuerpo, como derivado directamente del derecho a la intangibilidad personal y del ámbito de libertad que se reconoce a la persona.
Es esta naturaleza la que explica que en nuestro objeto de estudio se utilice la expresión acuñada “consentimiento informado”.
La exigencia del consentimiento informado, como una especie singular del consentimiento matizada por el objeto sobre el que recae, es sorprendentemente reciente y generalmente no se ha tratado como un problema médico legal hasta la actualidad.
 |
El progreso de las ciencias de la salud y su rapidísimo desenvolvimiento, con la aparición de nuevas técnicas cada vez más complejas y sofisticadas, muestran la insuficiencia del tradicional modelo contractual de las relaciones profesional-paciente, y está determinando la aparición de un nuevo modelo de ejercicio de las profesiones sanitarias, ya común en las especialidades médicas, de manera que la prestación de servicios por parte de un profesional a un paciente no se asienta en la figura típica de un contrato, sino que su tipología es múltiple. El paciente no adquiere su derecho al tratamiento de la conclusión de un contrato con el profesional, sino de otro título distinto como la afiliación a la Seguridad Social, o el seguro libre de enfermedad, que determina que sea una organización pública o privada que le asegura o con la que concierta la atención a su salud, y a cuyo servicio se encuentra el profesional, la jurídicamente obligada a prestar al paciente la asistencia sanitaria que precise (3, 4, 6). Todo esto queda reflejado en la Tabla II donde aparecen los derechos y deberes de los españoles recogidos al amparo de la Constitución.
El sentido general de la evolución se ha centrado, en lo externo, en el paso de la relación bilateral entre el prestador del servicio y el que lo recibe, a otras multilaterales, en las que intervienen además un centro o establecimiento sanitario, un intermediario sociedad médica y/o una administración pública prestacional.
En este supuesto, si el paciente ha contratado sus servicios con el profesional, la relación con el paciente no difiere de la que es propia de un contrato de prestación de servicios médicos, mientras que si el paciente ha contratado con la institución, los derechos y obligaciones nacidas del contrato serán directamente ejercitables entre el paciente y la institución, pero el profesional estará obligado a prestar sus servicios tanto a la institución, en virtud del contrato, como al paciente, con sujeción a las normas profesionales, y a su vez, ya sean estas las legalmente establecidas o las deontológicas elaboradas por las corporaciones profesionales.
Por tanto, el fundamento de la intervención del profesional odontoestomatólogo no se encuentra ya en un contrato que él mismo ha concluido con el paciente, sino en la acomodación de su actividad a las normas rectoras del ejercicio de la profesión. El consentimiento del paciente no es en consecuencia un consentimiento estrictamente contractual o negocial, sino que su respeto deriva del reconocimiento del derecho a la dignidad personal o la libertad, como expresión del señorío de la persona sobre su propio cuerpo. En la Tabla I quedan reflejados los artículos del Código Civil y en la Tabla III los de la Ley General de Sanidad que hacen referencia a estos deberes y derechos.
 |
Informar al paciente, o a los familiares del mismo, siempre, claro está, que ello resulte posible, del diagnóstico de la enfermedad o lesión que padece, del pronóstico que de su tratamiento puede normalmente esperarse, de los riesgos que el mismo, especialmente si este es quirúrgico, pueden derivarse y, finalmente, y en el caso de que los medios de que se dispongan en el lugar donde se aplica el tratamiento puedan resultar insuficientes, debe hacerse constar tal circunstancia, de manera que, si resultase posible, opte el paciente o sus familiares por el tratamiento del mismo en otro centro médico más adecuado.
Obligaciones que se exigen con rigor especial en virtud de la dedicación profesional, y que se refuerzan aún más cuando la intervención facultativa carece de finalidad curativa y se dirige primordialmente al mejoramiento del aspecto físico, estético o funcional. En la Tabla II referente a la Constitución tenemos referencias a los artículos que nos afectan.
La responsabilidad profesional del odontoestomatólogo
El panorama actual de la Odontología nos obliga a ofrecer, como punto de partida, siquiera una idea general del derecho de la responsabilidad profesional, y de las normas que rigen el ejercicio profesional para intentar a continuación su aplicación a las actividades propias de esta especialidad.
El hombre en todas las circunstancias de su vida y cualquiera que sea su condición social, tiene siempre una responsabilidad ante su propia conciencia, una responsabilidad social hacia los demás hombres y una responsabilidad legal ante los poderes públicos. Modernamente se le atribuye el significado del que está obligado a responder o satisfacer a alguien por algún cargo. En Derecho la responsabilidad es la obligación que se impone a toda persona de reparar el perjuicio que haya ocasionado libremente a un tercero, bien por haber cometido un acto ilícito, bien por haberse abstenido de ejecutar lo que la ley le ordenaba cumplir. Hay hechos en los que la perturbación social ocasionada no es maliciosa, el agente no tenía intención de producirla, no manifiesta su conducta una perversidad de ánimo que requiera una sanción social, una pena como ocurre con el delito. Sin embargo el Derecho no puede dejar desatendida esta esfera de hechos, no hay dolo pero sí culpa: estamos ante la responsabilidad civil (8-12).
Todo esto lo tenemos reflejado en la Tabla I, que hace referencia al Código Civil y sus artículos.
 |
Basta indicar que, desde el punto de vista del proceso, los primeros sistemas implican que el demandante debe probar, además de la acción y del daño, la relación de causalidad, la culpa del responsable, mientras que podrá prescindir de esto último en los sistemas de corte objetivo. Entre ambos sistemas pueden situarse aquellas doctrinas conocidas como expedientes, normalmente jurisprudenciales, paliativos de la responsabilidad por culpa, esto es, la inversión de la carga de la prueba, que obliga al responsable a probar su propia diligencia y releva por tanto al reclamante de acreditar la culpa, el de la llamada culpa virtual, que permite al juez deducirla sin más del conjunto de todos los hechos probados, o la doctrina res ipsa loquitur, (la cosa habla por sí misma), que extrae la prueba de la culpabilidad de lo que se denomina la propia naturaleza de las cosas, y otras semejantes.
Así, en nuestro derecho, el art. 1.902 antes citado del Código Civil, aplicable a las relaciones entre particulares, exige la culpa o negligencia, pero los artículos 139 de la Ley de Régimen Jurídico de las Administraciones Públicas y del Procedimiento Administrativo Común, completada con la Disposición Adicional 1″ del Reglamento del Procedimiento Administrativo en materia de responsabilidad, y el artículo 25 de la Ley General para la Defensa de los Consumidores y Usuarios, cuando se trate de relaciones entre partes que puedan ser calificadas como empresa y consumidor, prescinden de este requisito.
Conviene por el momento retener estos datos, sobre los que habremos de volver más adelante, al tratar de los procesos judiciales en los que se exige la responsabilidad de los daños producidos en la salud o en la integridad física de las personas, porque las normas de derecho sustantivo a las que me he venido refiriendo no tienen, a nuestro juicio, la clave de la cuestión, que ha de buscarse precisamente en el camino, quizás sería más exacto decir en los vericuetos judiciales, que ha de seguir quien pretende que se le repare el daño sufrido (Tabla I).
Cual sea el tenor de la obligación viene a su vez determinado por el contenido de la relación existente entre el médico y el paciente. Calificada inicialmente esta relación como contrato de servicios, aunque modernamente se prefiera entender que se trata de una figura contractual especial, sí es universalmente admitido que la obligación que incumbe al profesional sanitario es una obligación de medios y no de resultados, como tiene reiteradamente declarado la jurisprudencia del Tribunal Supremo, para el que la obligación del profesional sanitario no es la de obtener en todo caso la recuperación del enfermo, sino que está obligado solamente a proporcionar al paciente todos los cuidados que este requiera, según el estado de la ciencia y la denominada lex artis ad hoc.
 |
La constitucionalización del derecho a la protección de la salud impone por otra parte deberes singulares, correlativos a los derechos de los pacientes, cuya inobservancia puede ser constitutiva de la contravención del contenido esencial de la prestación de servicios médicos.
Entre estos derechos-deberes, cobran esencial importancia los que se reconocen en el artículo 10 de la Ley General de Sanidad y, muy especialmente, el derecho a la información, esto es, el derecho a que se dé al paciente en términos comprensibles, a él y a sus familiares y allegados, información completa y continuada, verbal y escrita, sobre su proceso, incluyendo diagnóstico, pronóstico y alternativas de tratamiento; el derecho al consentimiento, es decir, a la libre elección entre las opciones que le presente el responsable médico de su caso, siendo preciso el previo consentimiento escrito del usuario para la realización de cualquier intervención, excepto cuando la no intervención suponga un riesgo para la salud pública, cuando no esté capacitado para tomar decisiones, en cuyo caso corresponderá a los familiares o personas a él allegadas, y cuando la urgencia no permita demoras por poderse ocasionar lesiones irreversibles o existir peligro de fallecimiento, el derecho a negarse al tratamiento, excepto en los casos indicados, y el derecho al certificado y a que quede constancia por escrito de todo el proceso (13-19).
La infracción de estas especiales obligaciones puede por tanto, en cuanto contravención del contenido esencial de la obligación profesional, acarrear responsabilidad.
En relación con todo ello, cabe decir que los jueces son cada vez más sensibles a la posición del reclamante, al que suele considerarse como parte débil, tanto económicamente, puesto que en definitiva y ante la generalización de las pólizas de responsabilidad civil, quien responderá frente a él será una compañía de seguros, sino también procesalmente, porque tiene que probar la culpa, lo que le será muy difícil.
Se producen entonces las condenas por falta, es decir, por imprudencia venial, que es a menudo imprudencia inexistente, que no supone un reproche jurídico grave, ya que pueden estar castigadas con la pena de multa inferior de todas las escalas del Código Penal, pero que permiten imponer indemnizaciones ilimitadas.
Quiero decir que el problema no es ya la imprudencia, sino la indemnización del daño.
Si el daño existe y es resarcible, no debe privarse de la indemnización, y si se constata que existe y que es resarcible, tampoco debería darse lugar a la necesidad ineludible de acudir a un proceso.
En el Derecho italiano especialmente, pero también en otros ordenamientos europeos, se han creado comités de ética médica, que se han mostrado útiles para evitar la proliferación de denuncias, hasta el punto de que se ha señalado que un 80% de las reclamaciones suscitadas se resuelve en Italia a través del seguro y de los comités en las unidades sanitarias locales.
Sin embargo, creemos que habría que combinar el aspecto asegurador con la decisión de los conflictos, atribuyendo carácter arbitral a la intervención del comité, en el propio ámbito médico, y confiamos en que la oportunidad que no se ha aprovechado con este decreto pueda próximamente llenarse con nuevas disposiciones.
El comité y su función arbitral deberían, por otra parte, poder contar con un baremo establecido de indemnizaciones que fomentara el seguimiento de la vía conciliatoria, con alternativa al recurso jurisdiccional. Medidas que desde luego habría que completar con la introducción de sistemas que garanticen la formación permanente y continuada de los profesionales, la elevación constante de la práctica profesional y de las actuaciones que desenvuelve, con la orientación que pueden suponer los protocolos para facilitar al profesional el conocimiento de qué hacer en cada caso, formación que sería deseable incluyera la de los aspectos jurídicos comprometidos en su actuación y la de aquellos casos en los que más frecuentemente se producen reclamaciones y condenas.
En definitiva, es preciso reformar, pero reformar a fondo la legislación, de manera que se reconozca desde el punto de vista legislativo la peculiaridad del acto clínico, reforma que debe hacerse mediante una sola norma, no con proliferación de disposiciones, muy a menudo de muy escaso rango legislativo, como ha venido siendo habitual, y que disciplinan aspectos muy concretos de la práctica profesional.
Esta legislación debería alcanzar el máximo rango y ser clara, fácil de interpretar para sus destinatarios y fácil de aplicar, que potencie la resolución no contenciosa de las reclamaciones y que, en caso de que estas inevitablemente se produzcan, puedan resolverse en el ámbito de un proceso con todas las garantías, posibilitando la responsabilidad del sistema sanitario con evitación de la reclamación al profesional cuando el daño pueda reconducirse a la esfera de un mínimo descuido o de un accidente imprevisible, junto con un sistema que propicie la incorporación, lo más rápidamente que sea posible, de las innovaciones tecnológicas que conduzcan a una mayor calidad de la asistencia mediante norma de acreditación de centros y servicios y adopción de protocolos asistenciales.
Otra posibilidad, quizás la más avanzada ya en muchos países de nuestro entorno, es la gestión de riesgos, que es un concepto que tuvo su origen en el incremento desmesurado del número de reclamaciones por temas de responsabilidad civil profesional, interpuestas en Estados Unidos, tanto en contra de hospitales e instituciones, como contra el personal sanitario. Muchas compañías de seguros quebraron en ese momento, y las que sobrevivieron observaron que había programas de gestión del riesgo que les permitían reducir el número de reclamaciones que se producían en los centros en los que estos programas se habían establecido. En la actualidad, la gestión de riesgos ha evolucionado hasta convertirse en un concepto mucho más maduro, y en parte importante, de la actuación de cualquier institución sanitaria.
Pero en tanto estas modernas orientaciones se abran paso en nuestra realidad social y jurídica, lo que no es previsible a corto plazo, la reclamación por responsabilidad profesional continuará produciéndose, y continuara produciéndose fundamentalmente por vía judicial.
En definitiva, se hace preciso poner todos los medios necesarios para evitar la reclamación y para reaccionar con éxito contra ella si finalmente se produce.
Sin pretensiones taumatúrgicas y sin excluir cualquier otra medida, nos permitimos ofrecer el siguiente decálogo:
— En primer lugar poner especial cuidado en la obtención del consentimiento del paciente, absolutamente necesario según la Ley para llevar a cabo cualquier intervención, para ello es necesario que se cumplan una serie de premisas:
a) Establecer correctamente la relación médico paciente.
b) Facilitar la información adecuada.
c) Llevar cuidadosamente la historia clínica, que no sólo es una obligación legal y deontológica, sino un elemento probatorio de especial trascendencia para el médico.
d) No asegurar ni garantizar de ningún modo la curación o el resultado favorable de la intervención en todo caso.
— Profesional. La aseguradora le proporcionara desde el primer momento asistencia jurídica que, cuanto más precoz, más posibilidades ofrecerá de evitar el planteamiento judicial del litigio.
— No hacer alteración alguna en la historia clínica. Su fuerza probatoria radica en su exactitud y corrección. Las alteraciones suelen descubrirse, desbaratando toda la defensa y pueden ser demostrativas de mala fe, lo que invalidaría la cobertura de la póliza de seguros.
— Poner en conocimiento del colegio profesional correspondiente la notificación, ya que poseen asesorías jurídicas que están a nuestro servicio. Las reclamaciones por responsabilidad profesional son cada vez más frecuentes y suponen un elemento añadido de estrés, que no debe afectar su vida personal ni profesional. Puede ser conveniente buscar ayuda psicológica, pidiendo consejo a su abogado acerca de las cuestiones que pueden discutirse con otras personas.
Las férulas odontoestomatológicas
Hoy día existe un pequeño vacío con respecto al consentimiento informado referente al uso y aplicación de las férulas en odontoestomatólogia (20, 21). Contamos en la clínica dental con numerosos formularios de consentimientos pero ninguno de ellos es específico para el uso de las férulas.
Queremos hacer aquí un breve resumen de los diferentes tipos de férulas y estudiar la posibilidad de realizar un consentimiento informado que se pueda aplicar a este campo concreto.
Las férulas
Una férula es un dispositivo o aparato ortopédico, suelen estar confeccionadas con materiales rígidos o flexibles, pueden ser removibles o no, temporales o permanentes, y se ajustan generalmente sobre las arcadas dentarias superior o inferior, cuyo objetivo depende del tipo de tratamiento odontológico, ya sea preventivo, mantenedor o terapéutico del paciente
Existe una gran diversidad en cuanto al diseño y función de las férulas. También hay muchas variaciones dependiendo del área de actuación odontológica, adultos, niños, ancianos.
Características generales de una férula
— Deben ser confortables para el paciente.
— Deben ser de fácil colocación.
— No deben causar lesiones durante su elaboración o colocación en boca.
— Los materiales deben ser biocompatibles para no producir en el paciente sensibilidades o alergias.
— Deben ser revisadas periódicamente por el odontólogo para controlar el estado y evolución del tratamiento.
— Deben ser de fácil mantenimiento en cuanto a la limpieza e higiene por parte del paciente.
— Deben proteger las piezas dentarias o las restauraciones de los efectos de la carga traumática parafuncional.
— Deben estabilizar y mejorar la función del sistema estomatognático.
— Deben normalizar la actividad neuromuscular y el posicionamiento y relación maxilar-mandíbula.
— Deben respetar la estética.
— Deben cumplir el objetivo terapéutico para lo que están diseñadas.
— Deben tener un buen ajuste en el paciente.
— Pueden cumplir hasta un efecto placebo para el paciente.
Ventajas de las férulas
—Mejorar la salud del sistema estomatognático.
— Retención.
— Estabilización.
— Reeducación muscular.
— Corrección de disfunciones de ATM.
— Guía de movimientos musculares y dentarios.
— Corrección de parafunciones.
— Posicionamiento dentario.
Desventajas de las férulas
— Inflamación gingival.
— Caries.
— Dificultades fonéticas, deglutorias, masticatorias, respiratorias.
— Aumento de la salivación (sialorrea).
— Falta de estética.
— Dependencia psicológica.
— Tensiones musculares de cara y boca.
— Aumento de la sintomatología.
— Mala utilización.
Clasificación de las férulas según el material que las constituye
— Férulas de materiales poliméricos:
• Composite.
• Resinas compuestas.
• Acrílico.
• Polietileno, polivinilos, poliuretanos, poliacetatos.
• Fibra de vidrio.
— Férulas de materiales metálicos:
• Alambres metálicos.
• Aleaciones metálicas.
— Férulas de combinaciones:
• Composites y alambre.
• Resina compuesta y alambre.
• Acrílico y alambre.
• Fibra de vidrio y polietileno.
 |
Férulas oclusales o de descarga
Utilizadas en el campo de la disfunción de la articulación temporomandibular, son férulas removibles, generalmente rígidas (confeccionadas con resinas auto o termopolimerizables o del tipo blandas de polivinilos, polietilenos etc.) (Figura 4), que se ajustan sobre la superficie de los dientes en uno de los maxilares, preferentemente superiores que se retocan estableciendo un determinado esquema oclusal, teniendo un efecto reparador, relajante y beneficioso para el paciente ya que mejoran considerablemente los dolores musculares de ATM, cabeza y cuello, disminuyen los sonidos articulares, disminuye el bruxismo, se amplían los movimientos mandibulares y la apretura bucal, etc. Se pueden clasificar en (22-24):
— Férulas de estabilización, relajación muscular o de tipo Michigan, muy utiles para relajación, bruxismo y alteraciones musculares, generalmente realizadas con resinas rígidas y ajustadas al maxilar superior o inferior.
— Férulas de posicionamiento anterior, antiguamente llamadas de reposicionamiento anterior, se usan en la actualidad para sinovitis severas y refractarias a otros tratamientos, también en bloqueos.
— Férulas de recubrimiento parcial, hay varios tipos entre ellas destacamos:
• Férula anterior o de Sved que recubren sólo la superficie incisal en el sector anterior impidiendo la oclusión posterior, usadas para casos de bruxismo severo nocturno, pero a veces pueden causar mordida abierta y extrusión del sector posterior.
• Férula posterior o de Gelb, útil para tratamiento de procesos cervicales, pérdidas de la dimensión vertical o para grandes cambios en el posicionamiento mandibular, teniendo que ser controladas para evitar yatrogenias.
• Férulas pivotantes, para aliviar la presión intrarticular y establecer un punto de contacto oclusal posterior, para hacer un fulcro de palanca en la contracción de la musculatura masticatoria. Su uso es controvertido y la duración no debe de ser más allá de una semana, para evitar que el molar de apoyo se intruya.
• Férulas resilentes o blandas, fabricadas de materiales plásticos, es para usos deportivos y en casos de urgencia mientras se confecciona la férula definitiva.
También se pueden clasificar por su función en:
— Permisivas, que permiten el libre movimiento de la mandíbula, sus diseños son muy variados y su misión es dirigir los cóndilos a una posición estable (relación céntrica).
— Directrices, se usan fundamentalmente para tratar el trastorno de la articulación, cuando el menisco está adelantado o fuera de su posición luxado, en los bloqueos, en click de apertura, su función es llevar a la mandíbula a profusión para la colocación del disco.
Férulas de mantenimiento de ortodoncia
Impiden el movimiento dentario tras el tratamiento de ortodoncia. Se suelen realizar con materiales rígidos (resinas, composites, acrílicos) (23, 24) y combinaciones con alambres de diferentes calibres, arcos, bandas, brackets, etc.
Entre las de uso más frecuente destacamos:
— Férulas de posicionamiento anterior.
— Férulas de posicionamiento posterior.
— Férulas quirúrgicas.
— Férulas miorrelajantes.
— Férulas de mantenimiento o estabilización.
— Plano o placa de mordida anterior.
— Plano o placa de mordida posterior.
 |
Férulas para traumatismo dento-alveolat
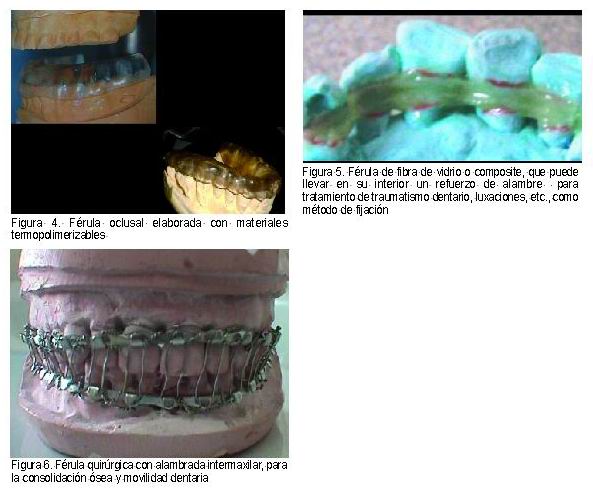
Su objetivo es restringir o anular los movimientos de partes móviles o desplazadas por algún motivo de su lugar de origen (fracturas, luxaciones, extrusiones y exfoliciones, etc.) hasta su completa consolidación y recuperación de su funcionalidad (Figura 5). Se pueden realizar con materiales rígidos o semiflexibles. El tiempo de duración será variable y dependerá del traumatismo y del criterio del profesional. Entre las más usadas podemos destacar (25, 26):
— Férulas con grabado ácido.
— Férulas con bandas de ortodoncia y acrílico.
— Férulas con brackets y resinas.
— Ligaduras interdentarias de alambres de diversos calibres.
— Arcos metálicos ligados a dientes com resinas, composite o acrílico.
— Férulas de resina con arco completo.
— Férulas de corona de plata colada (en desuso).
Férulas quirúrgicas
Para su utilización tras cirugía, dependerá del tipo de intervención. Algunas aseguran el posicionamiento de los cóndilos de la articulación, y colocan en posición tridimesional al maxilar y a la mandíbula de acuerdo al tratamiento buscando una buena relación oclusal. Estas férulas pueden estar confeccionadas con materiales acrílicos termopolimerizables, otras son metálicas unidas mediante alambres al arco dentario (Figura 6) (de uso frecuente en traumatología facial, traumatología dentaria, tratamientos regenerativos, en enfermedades genéticas y malformaciones, etc.), y hay otras mixtas de resinas y metal utilizadas como guías en implantología (27, 28).
Férulas de periodoncia
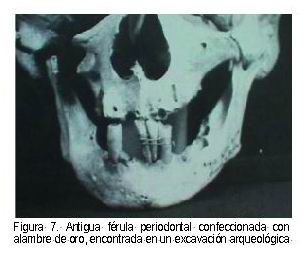
Son dispositivos rígidos o flexibles diseñados para estabilizar los dientes móviles y que también se usan para mantener en posición y proteger la parte lesionada. Se utilizan en la enfermedad periodontal para crear un entorno oral donde la movilidad se estabilice y el paciente pueda lograr una función adecuada (29, 30) (Figura 7).
Estas férulas se pueden realizar con diferentes materiales, dependiendo del tipo de férula y del tratamiento personalizado.
Existen diferentes tipos de férulas para el tratamiento periodontal dependiendo del tiempo de uso:
— Provisionales, de duración inferior a seis meses y cuyo tratamiento puede no seguirse de una nueva férula.
— Semipermanentes, desde seis meses hasta varios años.
— Permanente, restauraciones con prótesis fija.
Se pueden clasificar también en:
— Férulas de composite, clasificadas en:
— Extracoronarias íntegramente de resinas, son reversibles, para corto o medio plazo de tiempo, conservadoras, generalmente para tramos rectos cortos de dos o tres dientes.
— Extracoronarias de alambre y composite, reversibles, por tiempo indefinido, suelen ser de alambre trenzado y composite extracoronal, para sector anterior o posterior, lingual o vestibular.
— Extracoronarias con composite y una red de polietileno entretejido reforzadas, son sencillas y muy conservadoras, se unen muy bien a la resina, para prótesis inmediatas con los mismos dientes exodonciados.
— Extracoronarias de rejilla metálica y composite, tratamiento fácil y en una sesión, para prótesis inmediata realizada con los mismos dientes exodonciados, fundamentalmente para sectores anteriores. Actualmente también se realizan con fibra de vidrio.
— Extracoronarias de fibra de vidrio y composite,buena unión con la resina (CRF), frecuentemente en lingual de sectores anteriores y en oclusal de posteriores, ayuda a corregir dientes en malposición o rotados, buenas propiedades estéticas, fácil para el profesional y cómodas para el paciente.
— Retenedores metálicos segmentados y cementados con resina, son semirrígidos y elaborados por el laboratorio dental que posteriormente se cementan con resina, minimizan las interferencias oclusales, son reversibles.
— Extracoronarias de kevlar y composite, son flexibles, de fácil adaptación, fundamentalmente en lingual.
— De monofilamento de nylon, pins y composite, fijadas mediante pins, son muy estéticas, fundamentalmente en diastemas, hoy día está en desuso, ya que se requiere un mínimo tallado dentario.
— Intracoronarias de alambre y composite, rígidas, con preparación mínima de las piezas, estética aceptable, pueden reemplazar dientes que falten, económicas y de fácil preparación, para anteriores y posteriores, para dientes con gran movilidad periodontal cuando no hay otro tipo de tratamiento, o como férula puente y la corona natural el póntico.
— Incisales de alambre y composite y con túnel intracoronario, rígidas, inmoviliza dientes unos de otros, para cuando hay que eliminar uno de los dientes, se realiza un túnel mesio-distal, se pasa el alambre como una intracoronal incisal.
— Extracoronarias íntegras de alambre, sencillas, reversibles, se fija el alambre en posición y se usa el acrílico en los contactos, fundamentalmente en sector anterior hasta premolares.
Férulas de blanqueamiento
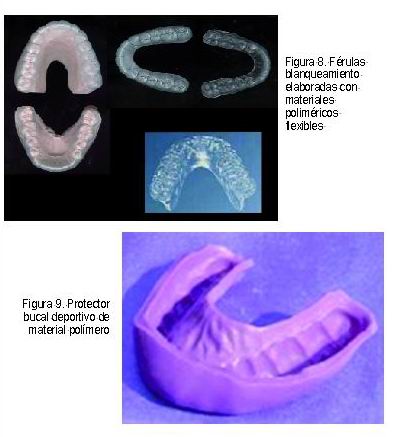
Se utilizan para mantener sobre los dientes durante cierto tiempo sustancias o agentes blanqueantes. Se realizan generalmente de materiales poliméricos (Figura 8) del tipo de los poliacetatos de vinilo mediante la realización previa de una impresión y un modelo en escayola de la boca del paciente y posteriormente sobre este modelo se realiza una adaptación de material en las zonas dentarias donde se va a efectuar el blanqueamiento, dicho material posteriormente será retirado y servirá para fabricar en esa zona un espacio que sirve como reservorio para la sustancia de blanqueamiento. Se necesita el uso de un equipamiento térmico de presión y vacío y se recortan a la medida adecuada que el profesional estime oportuna en cada caso cuidando los frenillos y las zonas marginales. También existen férulas preformadas estándares que las incluyen algunas marcas comerciales de agentes blanqueantes. Son removibles y su utilización en breve en cuanto al tiempo de uso.
 |
Protectores bucales
Protegen los dientes durante las actividades de entrenamiento, deportivas, recreativas o de competición, sobre todo y especialmente en actividades con riesgo de contacto directo o contacto potencial con otra persona, algún elemento deportivo o el suelo. Son utilizados para favorecer y prevenir la salud oral de los deportistas (31).
Los protectores pueden estar elaborados con diferentes materiales, predominando los materiales poliméricos naturales o sintéticos, termoplásticos (poliacetato de polivinilo, copolímero de policloruro de vinilo, polietileno, policloruro de vinilo, polietileno vinil acetato, poliuretano, etc.) (Figura 9) o termorrígidos (caucho natural y siliconas) y diferentes aditivos (estabilizantes, antioxidantes, rellenos, plastificantes, colorantes, etc.).
Existen diferentes tipos:
— Extraorales: por fuera de la boca como por ejemplo cascos, máscaras.
— Intraorales: dentro de la cavidad oral, entre ellos se clasifican en:
• Estándar o prefabricados, de venta en comercios con diferentes tipos, marcas, formas y colores, son de menor costo, su ajuste es limitado, se mueven, interfieren en la respiración y el habla ya que se mantienen en posición al cerrar la boca con los dientes apretados.
• Moldeados en boca, realizados y adaptados dentro de la boca, previo ablandamiento con agua caliente del material termoplástico y posteriormente moldeado con los dedos, dientes, labios, lengua, con lo que el grosor no es uniforme, pero son fáciles de confeccionar y de readaptar si hiciese falta, siendo también de bajo costo.
• De relleno, en forma de herradura con una parte anterior elástica que se adapta a los dientes, con una cubeta de cloruro de vinilo y una parte interna de silicona autopolimerizable y posterior a su fraguado se pulen los márgenes.
• Confeccionados a medida o personalizados realizados por el odontólogo, siendo sobre todo de polivinilos, acrilatos y siliconas, obteniendo, previa impresión de la boca, unos modelos de escayola y utilizando el material elegido mediante un equipamiento de calor, presión y vacío, se confecciona y posteriormente al enfriar se recorta y se adapta. La retención y el ajuste es mejor y son más cómodos para el paciente, aunque el tiempo de elaboración es mayor y el coste también.
Otros tipos de férulas
Férulas de avance mandibular para apnea y ronquidos
Para el tratamiento de un trastorno de obstrucción respiratoria con la correspondiente asfixia crónica, siendo un trastorno grave y siendo más frecuente de lo que se cree. La apnea y hasta su consecuencia más grave, el síndrome de apnea del sueño, es la falta de respiración que puede conducir a graves problemas e incluso la muerte, los pacientes que presentan este síndrome (SAS) pueden tener hasta 30 apneas o falta de respiraciones por hora; durante el sueño, estas pausas respiratorias van acompañadas de ronquidos (aunque no todos los que roncan padecen la enfermedad), muchas veces esta sensación de asfixia despierta a la persona (32). Hay muchos tratamientos que van desde terapias médicas, tratamientos quirúrgicos, posicionamientos, etc., pero se ha demostrado que la aparatología intraoral con diversos dispositivos son beneficiosos para el paciente y son muy bien aceptados.
Cubetas de ferulización
Sirven para mantener sobre los diferentes dientes, distintos tipos de agentes o sustancias, como por ejemplo sustancias fluoradas.
Otros mecanismos
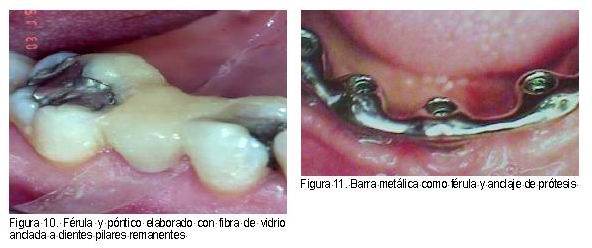
Uso de barras (Dolder, Hader, Ackerman, etc.), anclajes (retenedores) y aditamentos (ataches), puentes de Maryland, etc., para la estabilización de dientes pilares con el fin de mejorar el soporte, estabilidad y retención de las prótesis, también sirven como conexión de diferentes partes de las prótesis removibles o fijas (33) (Figuras 10 y 11).
Consentimiento informado
El consentimiento informado ha irrumpido en los últimos años en la realidad clínica asistencial de la odontoestomatología, hasta el punto de que empieza a cambiar la forma de ejercicio de la profesión. Y aunque los dentistas observemos este tema como una nueva traba burocrática y una amenaza legal, no deja de responder a una demanda social que debemos respetar. Existe un verdadero alubión de artículos, libros y monográficos sobre el consentimiento informado desde hace algunos años. Es sin duda el tema odontológico legal que ha generado mayor cantidad de literatura en los últimos tiempos. No obstante, la mayor parte de esta información procede del ámbito del derecho: abogados y jueces nos explican la ley y cómo debemos interpretarla. En nuestrocriterio existía una carencia, la visión de un clínico. De alguien que se pone una bata y que ve a un paciente, y que además ve los problemas que estos pacientes plantean.
¿Qué es el consentimiento informado?
El artículo 1.261 del Código Civil no se refiere a los requisitos del consentimiento, aunque a lo largo de su articulado regula las condiciones de capacidad de los sujetos y los vicios que invalidan el consentimiento. Por lo que se refiere a la capacidad, habrá que determinar quiénes son los sujetos de la relación y las condiciones que se les exigen para prestar un consentimiento válido (34, 35).
Sujetos: el profesional
Por lo que se refiere al profesional, su capacidad para celebrar el contrato de prestación de servicios vendrá determinada por su habilidad para ejercer la profesión. Es decir, objetivamente, sólo podrán celebrar válidamente el contrato de prestación de servicios odontoestomatológicos quienes objetivamente se encuentren habilitados para ello, o sea, quienes estén en posesión del título de Licenciado en Odontología o de Médico Especialista en Estomatología e incorporados al Colegio Oficial de Odontólogos y Estomatólogos que corresponda y el alta en la Seguridad Social. Existe una excepción que se denomina “Monopolio compartido”, éste explica la relación profesor-alumno.
Sujetos: el paciente
Por lo que se refiere al paciente, como destinatario de la intervención y como sujeto llamado a prestar el consentimiento informado, la variedad de problemas jurídicos que pueden plantearse es mucho mayor. En primer lugar, la Ley General de Sanidad refiere el consentimiento previo y escrito precisamente al usuario, y sólo cuando no esté capacitado para tomar decisiones, a sus familiares o allegados, pero al tratar de la información, incluso a la información sobre el proceso, incluyendo diagnóstico, pronóstico y alternativas de tratamiento, se refiere tanto al paciente como a sus familiares y allegados, sin establecer ningún orden de preferencia (36). Con anterioridad a la Ley 41/2002, el consentimiento informado se entendía como un elemento meramente objetivo y obligatorio en las actuaciones médicas, sin que se le reconociera ni la importancia legal que el mismo conlleva, ni, lo que es más importante, el papel fundamental que desempeña en la relación médico-paciente, la cual no debemos olvidar se construye sobre la base de una relación de confianza. No cabe duda de que el consentimiento informado nace de la prestación de una información previa al paciente; no obstante, hasta la fecha dicha información no se contempla como un derecho fundamental de los pacientes, de modo que lo que se pretendía y se ha conseguido con la Ley 41/2002 es el reconocimiento y regulación de los derechos de información del paciente como tal.
En la actualidad, se establece como regla general que toda actuación en el ámbito de la salud de un paciente necesita el consentimiento libre y voluntario del afectado; si bien, con carácter excepcional, los facultativos podrán llevar a cabo las intervenciones clínicas indispensables a favor de la salud del paciente, sin necesidad de contar con su consentimiento en los siguientes casos:
a) Cuando exista riesgo para la salud pública a causa de razones sanitarias establecidas en la Ley.
b) Cuando exista riesgo inmediato grave para la integridad física o psíquica del enfermo y no sea posible conseguir su autorización, consultando, cuando las circunstancias lo permitan, a sus familiares o a las personas vinculadas de hecho a él.
Realmente, el consentimiento informado no es una sola cosa. Es un término que señala dos acciones distintas: informar al paciente y pedirle su consentimiento para actuar. Una definición clásica y muy completa es la contenida en el Manual de Ética del Colegio de Médicos Americanos de 1984 que dice: “el consentimiento informado consiste en la explicación, a un paciente atento y mentalmente competente, de la naturaleza de su enfermedad, así como del balance entre los efectos de la misma y los riesgos y beneficios de los procedimientos terapéuticos recomendados, para a continuación solicitarle su aprobación para ser sometido a esos procedimientos. La presentación de la información al paciente debe ser comprensible y no sesgada; la colaboración del paciente debe ser conseguida sin coacción, el médico (u odontólogo) no debe sacar partido de su potencial dominancia psicológica sobre el paciente”. Esta definición posiblemente recoja todos los aspectos relevantes del tema. La definición incluida en el artículo 3 de la Ley básica reguladora de la autonomía del paciente define el consentimiento informado como “la conformidad libre, voluntaria y consciente de un paciente, manifestada en el pleno use de sus facultades, después de recibir información adecuada, para que tenga lugar una actuación que afecta a su salud” (37, 38).
Realmente el consentimiento informado es algo tan básico como que no podemos hacer nada a nadie sin que otorgue su permiso, sobre todo si la actuación es sobre algo tan importante como la propia integridad corporal del sujeto. Además, para que el permiso otorgado sea válido debe estar apoyado en el conocimiento del paciente. El paciente debe saber acerca del consentimiento y las repercusiones que puede tener para él. Y nosotros somos los responsables de proporcionarle la información necesaria. Con esta actuación lo que se está protegiendo es el derecho del paciente al ejercicio de su autonomía.
¿Es obligatorio hacerlo en todos los casos?
Siempre hay que informar al paciente sobre lo que vayamos a hacer. Está en su derecho. Además lo hacemos habitualmente y por supuesto siempre precisamos su permiso ante cualquier maniobra que pueda afectar de una u otra forma (39, 40).
La Ley Básica reguladora de la autonomía del paciente dice en su artículo 8.1: “Toda actuación en el ámbito de la salud de un paciente necesita el consentimiento libre y voluntario del afectado, una vez que, recibida la información prevista en el art. 4, haya valorado las opciones propias del caso”.
La Ley contempla una serie de supuestos (art. 9.2) en los que no es necesario el consentimiento: cuando existe peligro para la salud pública o riesgo vital para el propio paciente. No parece que ninguna de estas circunstancias nos afecte en nuestros procedimientos técnicos. Por tanto en el ámbito odontoestomatológico la conclusión es clara: toda actuación necesita el consentimiento libre y voluntario del paciente una vez informado de las opciones terapéuticas de las que disponemos. Pero esto no significa que debamos preparar un documento escrito ante todas y cada una de las maniobras terapéuticas que realicemos.
¿Qué repercusiones tiene para nosotros el consentimiento informado?
El asegurar un derecho, como el ejercicio de la autonomía personal, genera inmediatamente una obligación. En este caso la obligación de proteger el derecho pertenece a los poderes públicos, pero la actuación especifica afecta a todos los profesionales sanitarios (40-42).
Como dentistas, el sentimiento general es que el consentimiento informado es un tema ajeno, impuesto desde el exterior, que nos lleva mucho tiempo y que puede incluso asustar a nuestros pacientes y disuadirles de la realización de determinados tratamientos.
Estas opiniones son sólo parcialmente ciertas. Es verdad que el hecho de dar la información, explicarla y recabar el consentimiento consume mucho tiempo, sobre todo cuando no se tiene el hábito de hacerlo.
Ahora bien, no debemos ignorar el hecho de que los pacientes están cada vez más habituados a este tipo de documentos, ampliamente usados en la sanidad pública. Existen además estudios que llegan a la conclusión de que el hecho de informar de los riesgos de un determinado procedimiento terapéutico no afecta a la aceptación de este.
Creemos que no es en absoluto cierto que el derecho a la información y al consentimiento sea tema ajeno a nosotros. Tengamos “empatía”, coloquémonos en el lugar del paciente, seamos nosotros los pacientes. Sin duda nos gustaría ser informados de nuestro estado, de las alternativas terapéuticas disponibles y de los riesgos y beneficios que comportan. Es un derecho básico de las personas que nosotros, dentro de nuestro ámbito, debemos respetar.
En estos casos el problema que se le plantea al dentista no es sólo que deba obtener resultados, sino ¿qué resultados son los obligados?, ¿debo conseguir siempre un tratamiento perfecto?, ¿son los pacientes los que determinan los resultados que debe obtener el dentista?, ¿o son los jueces? Para evitar todos estos problemas el documento de consentimiento informado puede sernos de gran utilidad. El documento de consentimiento informado es el lugar idóneo para explicar a los pacientes qué resultado es razonable esperar, qué problemas pueden surgir y qué deben hacer ellos para, en la medida de lo posible, evitarlos. Debemos tener claro que si nos obligan a obtener resultados, y además los resultados son marcados por otros (pacientes o jueces), tenemos un grave problema legal. Y aquí un buen consentimiento informado puede ser definitivo. Estamos de acuerdo con la afirmación de Javier Clastre, experto en Derecho Sanitario, cuando textualmente expresó: “La solución a la obligación de resultados es informar al paciente”.
Y un último aspecto positivo del consentimiento informado. Cumpliendo con este requisito adecuadamente, con interés y respecto por el paciente, reforzaremos extraordinariamente los lazos de comunicación. La comunicación franca y directa entre paciente y profesional ha sufrido en los últimos años debido a la aparición de múltiples intermediarios (seguros dentales, etc.). Cuidar la comunicación con el paciente, mantenerla activa, es con diferencia la mejor manera de evitar problemas legales durante nuestra práctica profesional.
¿En qué técnicas es obligatorio realizarlo?
El consentimiento del paciente hay que recabarlo siempre antes de cualquier intervención. El artículo 8.1 de la Ley básica reguladora de la autonomía del paciente dice: “Toda actuación en el ámbito de la salud de un paciente necesita el consentimiento libre y voluntario del afectado, una vez que, recibida la información prevista en el artículo 4, haya valorado las opciones propias del caso”.
Pero la citada Ley va más allá y deja definitivamente claro algo que ya venían asumiendo los tribunales: la obligación de recabar el consentimiento escrito del paciente en cualquier procedimiento quirúrgico mediante un documento que incluya una serie de contenidos mínimos que más adelante se especificarán.
De todo lo anterior se deduce que el paciente ha de consentir, sabiendo lo que consiente, antes de cualquier acto odontológico. Ahora bien, este consentimiento no tiene por qué implicar la redacción de un documento y los formalismos que ello implica. Mas adelante especificaremos en qué circunstancias consideramos necesario redactar dicho documento.
¿Qué información debemos dar al paciente?
Este punto es uno de los que han levantado mayores controversias y ha ocasionado un mayor número de problemas.
El artículo 4.1 de la Ley básica reguladora de la autonomía del paciente dice: “Los pacientes tienen derecho a conocer, con motivo de cualquier actuación, en el ámbito de la salud, toda la información disponible sobre la misma, salvando los supuestos exceptuados por toda la Ley. La información, que como regla general se proporcionara verbalmente dejando constancia en la historia clínica, comprende, como mínimo, la fidelidad y la naturaleza de cada intervención, sus riesgos y sus consecuencias”.
Por otro lado el art. 10. 1 dice «El facultativo proporcionara al paciente, antes de recabar su consentimiento escrito, la información básica siguiente:
a. Las consecuencias relevantes o de importancia que la intervención origina con seguridad.
 |
Bibliografía
1. De Sevilla Morales M.F. Los profesionales frente a las reclamaciones por negligencias profesionales. En: Revista de la Escuela de Medicina Legal. Mayo 2007, 55-62.
2. Mallo Pérez L., Sanz Serrulla J. Progreso en el arte y ciencia dental y bucal. Del ingenio a la tecnología. RCOE, 2004, vol. 9, n.º 667-681.
3. De Lorenzo y Montero R. La dirección jurídica del procedimiento y la defensa en juicio del profesional. Profesión Dental. Vol. 7, nº 3, marzo 2004, 16-7.
4. De Lorenzo y Montero R. Aspectos Jurídicos. En: Tratado de Odontología. Tomo IV, 1998, 4595-4636.
5. Barranquero Arola M. Odontología Legal y Forense. En: Tratado de Odontología. Tomo IV. 1998. 4425-4574.
6. Bascones A., De Lorenzo R. El consentimiento informado en Odontoestomatología. 1996, 53-79, 163-187.
7. Díaz E. Cuando el médico se equivoca. En torno a la enfermedad. 2004, 56-9.
8. Agencia de Protección de Datos de la Comunidad de Madrid. Sesiones Informativos. Junio 2003.
9. Algarra Perea P. A. Artículo 1.101 del Código Civil. En calidad y riesgo. Vol. 1, 3/2003, 261-262.
10. Archanco Gallastegui M. S. La Responsabilidad Civil del higienista dental. Gaceta Dental, n.º 149, junio 2004, 146-148.
11. Caballé Sesea. Nota sobre la Ley Orgánica 15/1999 de 13 de diciembre, de protección de datos de carácter personal. Profesión dental. Vol. 5, n.º 5, mayo 2002, 28-29.
12. Cardona Patau S. ¿Es posible actuar siempre éticamente? Gerencia dental en clínicas odontológicas. nº 8, Noviembre 2004-Enero 2005, 30.
13. Fabero Jiménez A. La historia clínica. Una perspectiva sobre la confidencialidad y el acceso a la información clínica desde Atención Primaria. En: Cuadernos del Máster en Derecho Sanitario. Tomo III, 2004, 312-321.
14. Merade Ruiz C. La historia clínica. Derecho a la intimidad del paciente y secreto médico. En: Cuadernos del Máster en Derecho Sanitario. Tomo IV, 2004, 72.
15. Perea Pérez B. Responsabilidad profesional en Odontoestomatología: Requisitos y clases de Responsabilidad. Profesión Dental. Vol. 5, n.º 5, mayo 2001, 20-23.
16. Perea Pérez B. El aseguramiento de la Responsabilidad civil profesional. Profesión dental. Vol. 6, n.º 10, diciembre 2003, 36-7
17. Perea Pérez B. Valoración del daño bucodental. RCOE, 2003, vol. 8, n.º especial, 123.
18. Perea Pérez B. Responsabilidad profesional en Odontoestomatología: Circunstancias profesionales que dan lugar a reclamaciones y demandas. La Responsabilidad Civil. Profesión Dental, vol. 4, n.º 6, junio-agosto 2001, 24-31.
19. Sánchez-Caro J., Abellán F. El respeto de la autonomía del paciente. Derechos y deberes de los pacientes. 2003, 45-59.
20. Masalitin A. Consentimiento informado y ferulización en traumatología odontológica. En: Cuadernos del Máster en Derecho Sanitario. Tomo IV, 2004. 59-70.
21. Masalitin A. Férula en Odontoestomatología y responsabilidad profesional. Biomedicina y Derecho Sanitario. 2006, 417-81.
22. Masalitin A., Algar Pinilla J., Alós Cortés L. Técnicas avanzadas de ferulización en ancianos. Comunicación. V Congreso Nal. de Soc. Española de Estomatología y Odontología. Enero 2004.
23. Sampietro Fuentes A., Arias de Luxan S. Un método simple de confección y ajuste de férulas oclusales en la clínica. Rev Esp Ortod 2002, 32: 65-68.
24. De la Hoz Aizpurúa, LJ. Conceptos actuales sobre la utilización de férulas oclusales en disfunción temporomandibular. Rev Punto de encuentro. Punto Científico Ilustre Colegio Oficial de Odontólogos y Estomatologos de la XI Región (Orense y Pontevedra). 2002, 9: 11-15.
25. Okerson J. Un estudio del uso de férulas en pacientes con desórdenes craniomamdibulares, Revista Sociedad Venezolana de Equilibrio Oclusal. 2000, 3: 32-34.
26. Veleiro C. Traumatismos dentales en niños y adolescentes. Revisión Bibliográfica. Revista lationoamericana de ortodoncia y odontopediatría. 2002, 2: 1-18.
27. Ramírez DM. Ferulización en trauma dentoalveolar. Revisión bibliográfica. www. odontoweb. net
28. Del Río Highmith J., Holgado F., García M. Férulas máxilofaciales en El tratamiento de la hendidura palatina. Rev Esp Cirug Oral y Máxilofac. 1998, 20: 129-134.
29. Hernández Alfaro F. Férula Quirúrgica intermedia en cirugía ortognática bimáxilar: un método simple de obtención. Rev Esp Cirug Oral y Máxilofac, 2004. 6 : 26-28.
30. Rodríguez- Abella P. A., Zarate L. Tratamientos combinados perio-prótesis. Ferulizaciones. Gaceta Dental, 2006, 175.
31. Carvajal Varas L. Colocación de férulas periodontales de fibra de polietileno. Reporte de un caso clínico. Revista de la Asociación de Odontología Restauradora y Biomateriales. Núcleo Guayas. 2006. 3: 2 – 4
32. Alvarez C. Carrillo JS., Calatayud J., Pernia I., García MT. Protectores bucales: ¿Por qué debemos utilizarlos en la práctica deportiva ? Gaceta Dental.
33. Huerta L. Férula de avance mandibular: tratamiento auxiliar de apnea y ronquido. Gaceta Dental, 2005 160.
34. Mogensen G., Mata E., Méndez I., Molina l., Mendoza A., Sánchez A.E. Uso de barreras como mecannismo de ferulización de dientes pilares en dentaduras parciales removibles. Acta odontologica venezolana, 2007. 3: 45 31-41.
35. De Lorenzo y Aparici. Obligatoriedad del consentimiento informado en el ámbito de la Odontoestomatología. Profesión Dental. Vol. 7, n.º 4. Abril 2004, 12-3.
36. Dentist Insurance Co. Informed consent for esthetic dentistry. Hawaii Dent J. 2007 Mar-Apr;38(2): 12, 14.
37. García Arenillas M. Consentimiento informado en la práctica clínica. Recomendaciones para la utilización de los documentos escritos. En. Cuadernos del Máster en Derecho Sanitario. Tomo IV, 2004. 339-353.
38. Lizarraca Bonellie. El consentimiento informado. La Responsabilidad civil y Penal del Médico. 1999. 257-290.
39. López-Nicolas M, Falcon M, Pérez-Carceles MD, Osuna E, Luna A. Informed consent in dental malpractice claims. A retrospective study. Int Dent j. 2007Jun; 57(3): 168-72.
40. Perea Pérez B., Berrocal Lansarot A., Sánchez Sánchez J. A. Consentimiento informado en Odontoestomatología: concepto, obligación y clases. Prof. Dent., Vol. 8. n.º 1, enero 2005, 16-20.
41. Perea Pérez B., Berrocal Lanzarot A., Sánchez Sánchez J. A. Consentimiento informado en Odontoestomatología: la información sobre los riesgos y las características del documento. Prof. dent., Vol. 8, n.º 2 Febrero, 2005. 79-83.
42. Shaw D. Continuous consent and dignity in dentistry. Br Dent J. 2007 Nov 24; 203(10): 569-71.
43. Parker LS, Satkoske VB. Conflicts of interest: are informed consent an appropriate mode and disclosure an appropriate remedy? J Am Coll Dent. 2007 Summer; 74(2): 19-26.
44. Diccionario para la enseñanza de la lengua española. Español para extranjeros. SPES EDITORIAL, SL. Barcelona. 2003.
45. Alvarado E., Rodríguez C., Masalitin A. Gonzáles Sanz AInfluencia de la depresión en la enfermedad periodontal del anciano. Comunicación Congreso Nal de Soc. Española de Estomatología y Odontología. Enero 2004.
46. Diccionario Ruso-Español de Términos y Locuciones Útiles en Ciencias Médicas. Editorial RUSSKI YAZIK. Moscú. 1989.
47. Diccionario Terminológico de Ciencias Médicas. 13 edición MASSON S. A. Barcelona. 1998.
48. Masalitin A. Algar Pinilla J. Alós Cortés L. Técnicas avanzadas de ferulización en ancianos. Comunicación. V Congreso Nal. de Soc. Española de Estomatología y Odontología. Enero 2004.



