Jana Gallut Ruiz. Doctorando Facultad de Odontología UPV. País Vasco. / Constantino Colmenero Ruiz. Coordinador Área 3 INSALUD. Madrid. / Ramiro Zaera Le Gal. Postgrado en Periodoncia, Implantología y Oclusión. Universidad Paris V. Práctica privada. Zaragoza. / María José Ripollés de Ramón. Profesora del curso de especialistas en el aparato estomatognático. Departamento de Prótesis Bucofacial. Universidad Complutense de Madrid. Madrid
Resumen
Con el presente trabajo de revisión bibliográfica se pretende actualizar las diferentes alternativas terapéuticas, que los profesionales tienen a su disposición para el tratamiento del bruxismo, una entidad nosológica de clara repercusión en nuestra actividad clínica, caracterizada por su gran cortejo sintomático, centrado fundamentalmente en el aparato estomatognático a nivel dentoperiodontal, muscular y articular.
Asimismo analizamos la actualidad del tema, así como las diferentes alternativas terapéuticas más eficaces, sus ventajas y desventajas o indicaciones y contraindicaciones, clarificando con cierto orden y lógica las necesidades y alternativas de tratamiento oclusal u odontológico que pueden requerirse en estos pacientes.
Palabras clave
Bruxismo, Tratamiento, Oclusión.
Introducción
Bruxismo, rechinamiento, apretamiento dentario, bruxomanía, son algunas de las denominaciones con las que se conoce una entidad nosológica llamada en sus primeras descripciones “neuralgia traumática” por Karolyi en 19011 y que se caracteriza por su gran cortejo de signos y síntomas clínicos2. Desde principios de este siglo hasta nuestros días el bruxismo ha ido adquiriendo un estudio más riguroso y científico. Hoy día y según el Glosario de Términos Prostodónticos de 19994, se define como un “hábito oral consistente en movimientos espasmódicos involuntarios o rítmicos no funcionales que consisten en rechinamiento apretamiento o frotamiento dentario o cualquier otro tipo de movimiento mandibular que pueda conducir a trauma oclusal”. Asimismo, Ramfjord y Ash3, 21 lo clasifican en bruxismo céntrico o de apretamiento y bruxismo excéntrico o de rechinamiento, pudiendo presentarse de forma consciente o inconsciente.
El mecanismo etiopatogénico exacto por el que se produce esta enfermedad todavía no ha podido establecerse de manera clara y aún es desconocida, siendo múltiples los factores que pueden afectar en mayor o menor medida. Dado que la terapéutica guarda una estrecha relación con la etiopatogenia se presentan diferentes medidas, que disminuyen la sobrecarga oclusal de las estructuras de sostén y de las articulaciones temporomandibulares, al mismo tiempo que reducen la hiperactividad muscular.
La parafunción diurna está más en relación con una alteración oclusal, con un aumento del grado de estrés emocional, o con ambos a la vez, y puesto que la actividad diurna puede ser llevada a un nivel consciente, parece lógico pensar, que las terapéuticas de educación, relajación y bio-feedback, entre otras, resultan efectivas, en este tipo de pacientes. Sin embargo el bruxismo nocturno, es menos influido por los contactos dentarios que el diurno4 y de mayor susceptibilidad por el estrés emocional5,6 y los patrones generados durante el sueño7,8,9 responde con menor intensidad a las terapias anteriormente mencionadas10 y sería candidato de tratamiento mediante dispositivos oclusales y tallado selectivo entre otros11,12,13.
Alternativas terapéuticas
Los procedimientos terapéuticos descritos en la literatura, que son llevados en la actualidad para el abordaje del bruxismo, se pueden esquematizar de la siguiente forma (Figura 1).

Terapéutica oclusal
1. Terapéutica oclusal reversible: placas oclusales
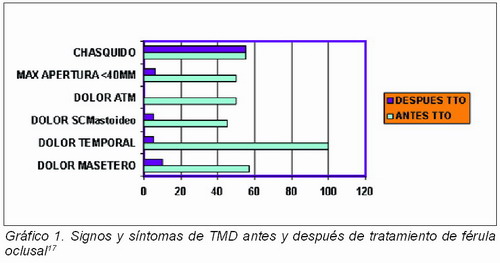
Los desprogramadores oclusales, placas oclusales, férulas o guardas oclusales fueron introducidos por Karolyi14 a principios de este siglo, para el tratamiento de esta patología denominada por este autor “neuralgia traumática”. Son múltiples los diseños y formas que adquieren los desprogramadores oclusales en el tratamiento de esta patología en función de los autores y escuelas oclusales existentes. La férula de Michigan20, dispositivo de Tanner o férula de estabilización es la más empleada para el tratamiento del bruxismo nocturno y para el alivio de los signos y síntomas por él producidos. Son múltiples los autores que coinciden en la utilización sistemática de estos dispositivos ante pacientes bruxistas, en los que especialmente predominan los signos y síntomas de patología muscular sobre la articular15 (véase Gráfico 1) puesto que su utilización ha demostrado producir efectos beneficiosos sobre la actividad registrada en las EMG16, 17.
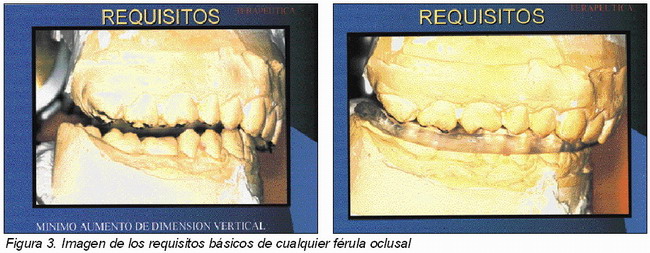
¿Qúe objetivos persiguen los desprogramadores oclusales?18-22
Este tipo de dispositivos oclusales tratan de reposicionar la mandíbula hacia una posición musculoesquelética de mayor estabilidad18, 20. Asimismo eliminar temporalmente las disarmonías oclusales existentes (responsables según el modelo oclusal etiopatogénico de la génesis de este hábito parafuncional), proporcionando unos contactos dentarios ideales, uniformes y estables que conllevarían a una reducción de la hiperactividad muscular.
Permiten aumentar la dimensión vertical de estos pacientes, en los que generalmente se encuentra disminuida19, 21, 22.
Aumentar los estímulos periféricos dirigidos al SNC inhibiendo la hiperactividad muscular.
Romper los arcos reflejos aprendidos compensadores, anulando la información oclusal que los origina.
No podemos olvidarnos de la importancia que adquieren para la obtención de un registro adecuado de la relación céntrica con propósitos rehabilitadores19.
¿Qué requisitos han de cumplir?18-22
Los requisitos físicos de la férula oclusal varían mucho en función de las escuelas y en función de los autores consultados, si bien se pueden aunar unos principios básicos que todo desprogramador oclusal debiera cumplir18-22.
1. Libertad en céntrica.
2. Eliminación de disarmonías oclusales (prematuridades e interferencias) con un mínimo aumento de la dimensión vertical.
3. Estabilidad oclusal.
4. Superficies oclusales planas para todas las cúspides de soporte.
5. Guía canina para evitar interferencias.
6. Otros: Volumen reducido y aceptación estética, material económico y que sea fácil de ajusta (lo cual se consigue mediante resinas acrílicas duras transparentes termopolimerizables).
La libertad en céntrica hace referencia a un área de “comodidad” para la céntrica de la férula, asimismo las áreas de contacto oclusal han de ser lisas y tersas, dejando libertad para los movimientos mandibulares, evitando así que el paciente “juegue” con superficies ásperas. Asimismo la estabilidad oclusal hace referencia a una correcta distribución de las fuerzas oclusales así como la falta de desplazamiento, giro o extrusión de cualquier diente en relación con el diseño de la férula.
Terapia con férulas oclusales: ¿es una terapia definitiva?
Es necesario que el paciente sea sometido a controles periódicos en donde se realizarán reajustes de la oclusión de la férula, puesto que la posición mandibular habrá sido modificada, dado que la relajación muscular producida modifica la oclusión. Beshnilian19, Suárez15, entre otros autores, consideran como temporal el tratamiento con este tipo de dispositivos, a partir del cual será necesario llevar a cabo una forma de terapia oclusal irreversible tal como el tallado selectivo o la rehabilitación oclusal completa prostodóncica u ortodóncica; por el contrario, otros autores como Sabán, Miegimolle, Garros22, 23, consideran que el tratamiento con una férula de Michigan y sus controles periódicos resulta definitivo dada la remisión de los signos musculares establecidos.
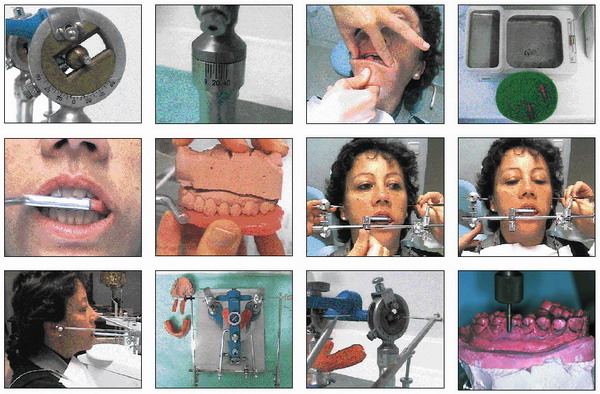
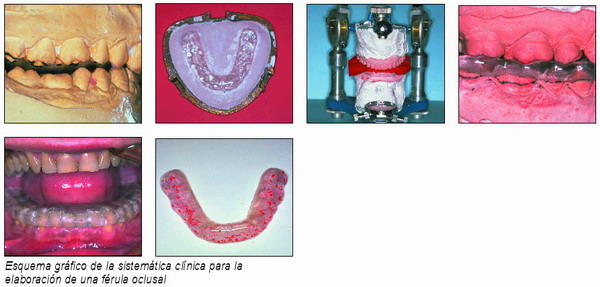
Esquema general de la sistemática clínica para la elaboración de una férula oclusal
Todo desprogramador oclusal debe ser confeccionado en un articulador al menos semiajustable. Las fases clínicas a seguir son:
— Fase preliminar
Toma de impresiones con alginato y evaluación de las mismas.
Neutralización del ácido algínico mediante lechada de escayola.
Vaciado de las impresiones en escayola piedra rosa.
Evaluación de los modelos de estudio.
Transferencia craneomaxilar.
Ajuste del articulador semiajustable. En este caso Dentatus-ARL, con I.T.C. a 40º y Bennet a 20º.
Localización del eje de rotación posterior mandibular y punto infraorbitario.
Toma de registros en relación céntrica con cera Moyco a 48º y enfriamiento en agua fría para evitar distorsiones.
Registros de la horquilla de mordida del arco facial, en este caso de la casa Almore.
Comprobación de la estabilidad del modelo superior en la horquilla de mordida.
Ajuste del arco facial a los puntos faciales establecidos con el plano de Frankfort paralelo al suelo.
Adaptación craneomátrica del articulador al arco a través de sus guías extensibles.
Montaje del modelo superior con escayola de fraguado rápido número 2 de Kerr y montaje del modelo inferior con los registros intermaxilares de céntrica subiendo el puntero incisal en este caso 5 mm. De forma estándar.
Determinación de la mínima dimensión vertical para la confección de la férula sobre los modelos de estudio montados en el articulador y en relación céntrica.

— Fases de laboratorio que incluyen:
Encerado y enmuflado.
Ajuste de la férula en el articulador dada la variación dimensional del acrílico.
Prueba en boca y valoración oclusal con papel de articular Hannel número 2 de la oclusión.
Terapia oclusal irreversible: tallado selectivo
Es una técnica que consiste en el desgaste de la estructura dentaria que impide el establecimiento de una oclusión fisiológica; para algunos autores y escuelas es considerado como una terapéutica de elección19, 20.
Es abundante la controversia en esta modalidad terapéutica no sólo por las diferencias existentes entre distintas técnicas24 (técnica de Skyler, técnica de Jankelson, técnica de Stuart…), sus principios básicos y sus reglas. Para Lauritzen25, los principios básicos son instrucciones que no pueden ser cambiadas, son normas absolutas; por el otro lado, las reglas son las formas con las que una técnica determinada debe realizarse y pueden ser modificadas tanto en cuanto respeten los principios básicos tales como25:
1. No tallar las puntas de las cúspides; tallar sólo las vertientes.
2. No sacar nunca los dientes de relación céntrica.
Otros problemas que son planteados en esta modalidad terapéutica es la decisión de emplear o no articulador, pues aunque ciertos autores26 ,27 no lo consideran necesario, otros muchos25, 28, 29 y nosotros con ellos consideramos que es fundamental no sólo por la valoración del pronóstico de esta técnica, sino por el estudio que nos aporta acerca de la indicación o no de la realización de esta terapia en cuestión.
Existen discrepancias entre autores en cuanto a la efectividad de esta terapéutica; entre los partidarios del mismo preconizan la realización de ésta lo más temprano posible. Aún las ventajas que esta técnica presenta, podemos citar algunos casos en los que se encuentra contraindicada tales como22:
1. Grandes discrepancias entre relación céntrica y máxima intercuspidación.
2. Reabsorciones dentoalveolares severas.
3. Grandes desgastes de estructura dentaria.
4. Movilidad dentoperiodontal.
5. Entrecruzamientos profundos.
Rehabilitación oclusal
Según Beshnilian19 se define como “aquella parte de la rehabilitación oral que orienta sus objetivos específicamente a la transformación de las maloclusiones funcionales en oclusiones fisiológicas y estéticamente normales”, la cual debe presentar unos principios oclusales básicos tales como19, 22:
1. Contactos dentarios estables y simultáneos en la posición intercuspal.
2. Movimientos mandibulares friccionales libres, sin interferencias oclusales.
3. Fuerzas oclusales distribuidas en la zona de trabajo en función de grupo.
4. Resultantes de las fuerzas oclusales con dirección axial, paralela al eje longitudinal del diente y biológicamente óptimo para las estructuras de soporte.
5. Permitir la existencia de un espacio libre interoclusal que con una dimensión vertical correcta no impida una función oclusal armónica del sistema neuromuscular y de las ATM.
Terapia psicológica
1. La autosugestión21 es una técnica que trata de reforzar la conciencia de la persona sobre el hábito de bruxismo y sus efectos, suponiendo que el individuo es capaz de convencerse a sí mismo de no hacerlo como consecuencia de las instrucciones recibidas y aprendidas.
2. Técnicas comportamentales30:
• La práctica masiva30 es una técnica que requiere que la persona repita de forma continuada el comportamiento problema. Tiene el inconveniente que utilizada de forma prolongada puede producir mayor dolor y fatiga muscular
• La estimulación aversiva30- 32 implica la presentación contingente de un estímulo molesto ante el comportamiento del bruxismo.
• Método de Jackobson21, 33: es una técnica de relajación muscular progresiva que se basa en la realización de ejercicios de tensión-distensión muscular de tal manera que el paciente sepa relajar la musculatura.
Las técnicas de práctica masiva y las de alarma contingente, han resultado ser más efectivas para el tratamiento del bruxismo nocturno33.
El biofeedback34 pretende disminuir la actividad electromiográfica de los músculos empleados en el trastorno bruxista, proporcionando al paciente información sobre su grado de actividad muscular a fin de aprender a controlarla voluntariamente.
Terapia farmacológica
Los fármacos de mayor uso en el tratamiento de pacientes bruxistas están encaminados a disminuir el grado de tensión muscular, lo cual se consigue mediante ansiolíticos y relajantes musculares y el dolor muscular en las mialgias inflamatorias, lo cual se trata mediante analgésicos y antiinflamatorios.
Las benzodiazepinas35 son indicadas para el tratamiento del bruxismo por su capacidad de disminuir el grado de tensión psíquica y contractura muscular. Asimismo, los autores revisados ponen de manifiesto el grado de dependencia que éstas producen de tal forma que han de ser empleadas a dosis bajas, antes de dormir y con periodos limitados de tiempo no superiores a la cuatro semanas.
Los relajantes musculares tienen por finalidad reducir la hipertonicidad muscular. Los fármacos más destacados son los propanodioles (meprobamato), el metocarbamol y la ciclobenzapirina.
Terapia física
TENS (estimulación nerviosa eléctrica transcutánea)36 ,37
La estimulación eléctrica transcutánea de las fibras alfa A mielinizadas, de acuerdo con la teoría de la compuerta, ocasiona una inhibición de la transmisión de los impulsos dolorosos transmitidos por las fibras delta A y por la fibras C no mielinizadas a nivel de la sustancia gelatinosa del asta posterior de la médula espinal y en niveles superiores del sistema nervioso central. Por otro lado en base a la teoría del opiáceo endógeno, la liberación de endorfinas produce analgesia al unirse a receptores específicos del sistema nervioso central.
Termoterapia
La mayoría de los autores coinciden en el empleo de estas medidas terapéuticas de forma coadyuvante con otras tales como la terapia oclusal. La termoterapia incluye tanto la aplicación de frío como de calor. Así, algunos autores37 proponen la aplicación de frío en forma de pulverizaciones de cloruro de etilo o compresas frías sobre las áreas correspondientes a los músculos afectados a fin de interrumpir el ciclo de impulsos nocivos disminuyendo el dolor y con él su espasmo. Sin embargo es la aplicación del calor la forma de termoterapia más divulgada y recomendada por los autores revisados y desde épocas muy antiguas. Los efectos terapéuticos del calor20,38 son variados entre los que destacan los siguientes: aumento de la permeabilidad de las membranas celulares, aumentar la extensibilidad de tejidos fibrosos, aumento del umbral doloroso en el área cutánea-neural donde se aplica, vasodilatación local y aumento del flujo sanguíneo36. Las formas en las que el calor es aplicado es diversa, incluyendo: compresas calientes, mantas eléctricas, aire caliente-húmedo, rayos infrarrojos, siendo el calor húmedo quien se presenta con mayor eficacia terapéutica39.
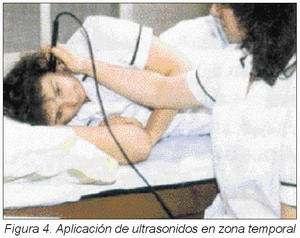
Los ultrasonidos39 son una forma de termoterapia profunda, se suelen emplear a 3 MHz logrando un valor medio de profundidad de 2,5 cm. Tienen el inconveniente de requerir maquinaria y profesionales específicos además de estar contraindicado su uso en personas con diátesis hemorrágicas, zonas isquémicas, procesos supurativos o fases inflamatorias agudas, así como en neoplasias.
Conclusiones
1. Primero se llevarán a cabo formas de tratamiento reversibles, como los desprogramadores oclusales, y si éstas no fueran suficientes se llevarán a cabo otras alternativas terapéuticas de mayor grado de irreversibilidad, como el tallado selectivo o las rehabilitaciones oclusales prostodónticas u ortodónticas.
2. Las férulas oclusales y el tallado selectivo son las dos alternativas terapéuticas más realizadas entre los profesionales para el tratamiento de la enfermedad.
3. El éxito en el manejo clínico del bruxismo suele aumentar cuando la terapéutica empleada es multifactorial.
4. Es necesario una mayor investigación sobre la etiopatogenia del bruxismo a fin de llevar a cabo un tratamiento de mayor especificidad y efectividad.
Correspondencia
Calle Marbella, 68, 5.º L
28034 Madrid.
Tel.: 917 34 83 05
654 87 27 16
654872716@amena.com. v
Bibliografía
1. Salsench J. Bruxismo y su repercusión clínica sobre la oclusión. Revista actual odontoestomatológica Esp 1985; 45 (343):37-44.
2. Ben W, Pavone. Bruxism and its effect on the natural teeth. J. Prosth. Dent. 1985; 53(5): 692-696.
3. Fernández JP, Álvarez Arenal A, Álvarez Fernández MA, Casado Llompart JR, Ibaseta G, Peña López M. Evaluación de la dinámica mandibular y algunas características oclusales en bruxistas. Revista vasca de Odontoestomatología. 1988; 5: 122-32.
4. Prostel G. Bruxism. J. Prost Den. 1999; 81(1): 56.
5. Barghi N. Experimentally induced occlusal dysharmonies, nocturnal bruxism and MPD. J. Dent. Res. 1979; 58(special issue): 316.
6. Rugh JD, Solberg WK. Electromyographic studies of bruxist behaviour before and during treatment. J Dent Res. 1975; 54(speccial issue): 1.
7. Cassisi JG, Mc Glynn FD, Belles DR. EMG-activated feedback alarms for the treatment of nocturnal bruxism.Current status and future directions. Biofeedback Self Regul.1987; 12: 13.
8. Clarke NG, Townsend GC,Carey SE. Bruxing patterns in man during sleep. J Oral Rehabil 1984; 11: 123-127.
9. Okeson JP, Phillips BA, Berry DTR, Cook Y. Nocturnal bruxing events in healthy geriatric subjects. Journal of Oral Rehabilitation. 1990; 17: 411-418.
10. Okeson JP, Phillips BA, Berry D. Nocturnal bruxing events in subjects with sleep disorders breathing and control subjects. J Craniomandibular Disord. Facial Pain.1990;5:258-267.
11. Rugh JD, Ware JC. Polysomnographic comparison of nocturnal bruxists with and without facial pain. J. Dent. Res. 1986; 65 (special issue): 180.
12. Solberg WK. Nocturnal electromyographic evaluation of bruxism patients undergoing short term splint treatment. J. Oral. Rehabil. 1975; 2: 215.
13. Okeson JP. The effects of hard and soft splints on nocturnal bruxism. J. Am. Dent. Assoc. 1987;114:788.
14. Solberg WK, Rugh JD. The use of biofeedback devices in the treatment of bruxism. J. Calif. Dent. Assoc. 1972;40:852.
15. Karolyi M. Beobachtungen über Pyorrea alveolaris. Oester-Ungar Vrtyschr. Zahnheilk. 1901; 17: 279.
16. Suárez JM, Casado JR, Cobo J, Lombardía T. Terapia con placa oclusal de las disfunciones del aparato estomatognático con predominio de la sintomatología muscular. Rev. Española de Estomatología. 1987; 35: 317-22.
17. Solberg WK, Clark GT, Rugh JD. Nocturnal electromyographic registration of bruxism patients undergoing short term splint therapy. J. Oral. Rehabil. 1975; 2: 215-223.
18. Holmgren K, Sheikholeslam A, Riise C. Effet of a full arch maxillary oclusal splint in patients with nocturnal bruxism and signs and symptoms of craneomandibular disorders. J. Prosthet. Dent. 1993; 69: 293-97.
19. Dawson PE. En Evaluación, diagnóstico y tratamiento de los problemas oclusales. Ed. Salvat, 1993.
20. Beshnilian V. En Oclusión y Rehabilitación. Editado en Montevideo, Monserrate, 1976.
21. Ramfjord SP, Ash MM. En Oclusión. Editado en México, Nueva Editorial Interamericana, 1972.
22. Okeson JP. Oclusión y afecciones temporomandibulares. 3ª Ed. Mosby, Doyma Libre, 1996
23. Sabán L, Miegimolle C. Patología de la oclusión IV: tratamiento del bruxismo y sus secuelas. Rev. Europea de Odontoestomatología. 1993; V(3): 149-57.
24. Garro J, Gómez F, Ellacuría J, Sainz B, Urra B, Pedraz P. Disfunción del sistema estomatognático: un procedimiento terapéutico sencillo y eficaz(IV). Tratamiento. Estomodeo 1991; 37: 17-24.
25. Da Silva L, Martínez A, Rilo B, Mora MJ, Fernández F, Santana U. Bruxismo. Rapport XV Congress of the International Association of Disability and Oral Health. Madrid, 1-4 noviembre 2000.
26. Lauritzen AG. Atlas de análisis oclusal. Madrid. Ed. Martínez de Murguía,1977.
27. Jankelson B, Hoffman GM, Hendron JA. The physiology of the stomatognathic system. J. Am. Dent. Assoc. 1953; 46: 375
28. Koivumaa KK. Cinefluorographic analysis of the masticatory movements of the mandibule. Soumen. Hamaslaak. Seur. 1961; 57: 306.
29. Echeverri E, Sencherman G. Neurofisiología de la oclusión. Bogotá. Ed Monserrate. 1984.
30. Sabán L, Miegimolle C. Indicaciones de los articuladores en Odontología. Estomodeo. 1992; 41: 4-11.
31. Fernández Pérez A, Fernández Parra A. Teorías oclusales y psicológicas del bruxismo. Parte II. Revista Europea de Odontoestomatología. 1995; 7(2): 99-104.
32. Jenkins JO, Peterson GR. Self-monitoring and self-administered aversión in the treatment of bruxism. J. Behav. Ther. Exp. Psychiatry. 1978; 9: 387-388.
33. Blount RL, Drabman RS, Wilson N, Steward. Reducing severe diurnal bruxism in two profoundly retarded females. J. Appl. Behav Anal. 1982; 15: 565-571.
34. Jacobson E. Progressive relaxation. Chicago. University of Chicago Press. 1968.
35. Kardachi BG, Bailey JO, Ash MM. A comparison of biofeedback and occlusa adjustment on bruxism. J. Periodontol. 1978; 49: 367.
36. Tseng TC, Wang SC. Methods of action of centrally acting muscle relaxants, diazepam and tybamate. J. Pharmacol. Exp. Ther. 1971; 178: 350-8.
37. Diamond MW. Aspecto general del tratamiento multimodal de los trastornos articulares temporomandibulares. Clin. Odon. Norteam. 1987; 4: 853-9.
38. Clark GT. Diagnóstico y tratamiento de las articulaciones temporomandibulares dolorosas. Clin. Odon. Norteam.1987; 4: 801.31.
39. Shore NA. Disfunción temporomandibular y equilibrado oclusal, 2ª ed. Buenos Aires: Ed. Mundi. 1983
40. Flórez M, Peña A, Conerjero JA. Tratamiento del dolor con agentes físicos. Dolor e inflamación.1989; 2: 353-363.




