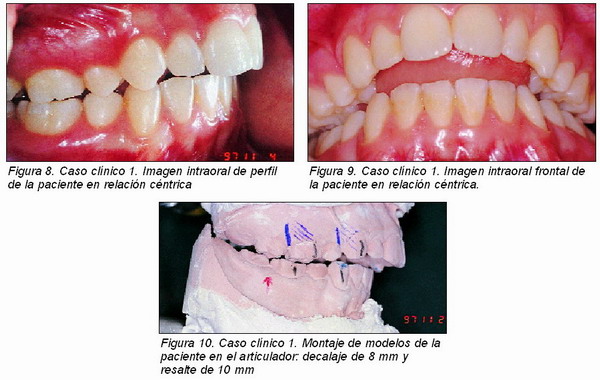
Las fotografías que ilustran este artículo, facilitadas por la autora, proceden de:
— Figuras 2 a 10: Cebrián JM. Tratamiento de ortodoncia y desorden témporomandibular: presentación de un caso clínico 18 meses después del tratamiento activo. Gaceta Dental 1999; Mayo.
— Figuras 11 a 22: Mongini, F., and Schmid, W. Craniomandibular and TMJ Orthopedics. Quintessence Publishing Co; Inc, Berlin, 1989.
Resumen
Las implicaciones de la ortodoncia como factor desencadenante de desórdenes temporomandibulares son muy discutidas en nuestros días.
A esto se añade que como consecuencia de la mayor demanda de tratamiento ortodóncico por parte de adultos, existe un factor de riesgo sobreañadido al trabajar sobre articulaciones temporomandibulares totalmente desarrolladas cuya respuesta de adaptación se ve disminuida con respecto a la de un paciente en período de crecimiento. Desde los años ochenta, época en la que se desarrollan los primeros juicios contra ortodoncistas por un papel etiológico directo en la aparición de semiología de disfunción, se han ido sucediendo distintas teorías que tratan de explicar la relación existente entre ambos procesos. El presente trabajo supone una revisión bibliográfica de los distintos estudios que han tratado de dar base científica a la potencial asociación existente entre ambas entidades.
Palabras clave
Disfunción temporomandibular, DTM, Ortodoncia, asociación positiva, asociación negativa.
Introducción
El síndrome de disfunción temporomandibular (DTM) puede ser definido como el conjunto de signos, síntomas y combinaciones de ambos que se refieren a la articulación temporomandibular y a estructuras relativas a ella (1, 2, 3). En cuanto a su etiología, todos los autores coinciden en afirmar que es multifactorial. Schiffman, en 1992 (4, 5), postula la existencia de cuatro teorías: teoría del desplazamiento mecánico, teoría neuromuscular, teoría psicofisiológica y teoría psicológica. Las dos primeras consideran que el tratamiento de la disfunción temporomandibular se encontraría en la corrección de la maloclusión presente en el paciente.
La prevalencia de los signos y síntomas de disfunción temporomandibular en la población general es difícil de establecer debido a que los criterios de definición de DTM varían entre los distintos autores, y a que existen diferentes métodos de recolección de datos en cada uno. Sin embargo, se puede afirmar que esta prevalencia aumenta con la edad, siendo la de los síntomas mayor que la de los signos (2, 3). Royo-Vilanova (6, 7) encuentra el dolor en el músculo esternocleidomastoideo, en el cuello, nuca y espalda como los más frecuentes, con valores más elevados en las mujeres. Por otro lado, Sonesen (8) habla de que los pacientes que presentan mayores necesidades ortodóncicas son también los que presentan mayor semiología de DTM. Bujaldón (4, 5), tras una revisión bibliográfica señala la existencia de una serie de rasgos morfológicos oclusales (mordida abierta anterior, resalte aumentado, pérdidas de soporte posterior, mordidas cruzadas posteriores unilaterales) y funcionales (deslizamientos céntricos mayores de dos milímetros, interferencias en el lado de no trabajo, prematuridades, hábitos parafuncionales) en los que está aumentado el riesgo de padecer desórdenes temporomandibulares.
Por otro lado, la Ortodoncia es definida por Cannut en 1990 (9) como “la rama de la odontoestomatología responsable de la supervisión, cuidado y corrección de las estructuras dentofaciales”. Entre sus objetivos se encontraría el crear un equilibrio estomatognático que potencie la supervivencia a largo plazo del periodonto, rehabilite el conjunto neuromuscular y equilibre la dinámica y el funcionalismo mandibular (9, 10).
Objetivos
Determinar la relación existente entre la ortodoncia y la disfunción temporomandibular desde tres perspectivas distintas:
1. El papel de la ortodoncia como causante de la disfunción temporomandibular.
2. La situación de la disfunción temporomandibular durante el tratamiento activo de ortodoncia.
3. La ortodoncia como tratamiento de la disfunción temporomandibular.
Material y método
Se ha realizado una búsqueda en la base de datos del medline (http://research.bmn.com/medline), y basándose en los resultados obtenidos se han recopilado los estudios que se centraban en la relación entre las dos entidades objeto de este trabajo (ortodoncia y disfunción temporomandibular).
Tras la lectura comprensiva de los mismos, se ha hecho un breve análisis de su evolución histórica, el tipo de estudio encontrado y de las muestras utilizadas por los distintos autores; para pasar después a desarrollar los tres objetivos antes propuestos: establecer el papel de la ortodoncia en el desarrollo de DTM, el DTM durante el tratamiento activo de ortodoncia y el empleo de la ortodoncia como tratamiento del DTM.
Resultados
Evolución histórica
Durante muchos años el objetivo tradicional de la Ortodoncia ha sido cumplir con los requisitos de alineación y nivelación de los dientes, interdigitación dentaria en clase I y mejora facial y del perfil. Sin embargo, no se tenía en cuenta en la evaluación de resultados que el nuevo ordenamiento oclusal obtenido dictaba la posición articular, y por tanto, podía incidir directamente en el equilibrio temporomandibular (11, 12). Los ortodoncistas no se centraban en los problemas de DTM de sus pacientes, salvo en casos severos y concretos. Así, sólo se puede destacar de esta época el interés de varios clínicos de forma puntual, como Thompson, Graber o Rickets (11-15), que son considerados como pioneros en el estudio de la disfunción temporomandibular.
Para valorar la situación en la que se encontraban los estudios en esta época, resulta interesante analizar la revisión bibliográfica realizada por Reynders (16), en la que analiza de forma exhaustiva todos los trabajos publicados entre 1966 y 1988. Concluye que el tratamiento ortodóncico no puede ser considerado responsable de crear problemas a nivel de la articulación temporomandibular, independientemente de la técnica ortodóncica empleada.
El interés por la posible asociación entre los tratamientos ortodóncicos y los desórdenes temporomandibulares data de mediados de la década de los ochenta. Es en esta época en la que comienzan a aparecer demandas y juicios con base a alegaciones en las que se considera el tratamiento ortodóncico como la principal causa de disfunción temporomandibular en distintos pacientes (caso de Brim contra Malloy: Witzig, JW; Deposition, Oakland County (MI) Circuit Court, Case Nº 852 987 50, July 13) (2, 3).
Como consecuencia de esto se inicia una actividad investigadora que trata de encontrar la verdadera relación entre ambas entidades (Ortodoncia y disfunción temporomandibular).
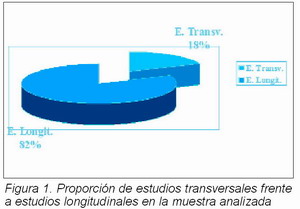 Tipo de estudio
Tipo de estudio
A lo largo de la revisión bibliográfica realizada se han encontrado dos tipos fundamentales de estudios: transversales y longitudinales, en función de si son realizados a lo largo de un período de tiempo o en un momento concreto (Figura 1). Los primeros se basan en la utilización de dos grupos de sujetos: el experimental, formado por pacientes que han recibido tratamiento ortodóncico, o están inmersos en él; y el control, formado por un número se sujetos que debe ser similar al del grupo experimental, emparejado a éste al menos en cuanto a variables de edad y sexo, pero que no han recibido tratamiento ortodóncico. La presencia de signos y síntomas de DTM se evalúa en cada uno de los miembros de ambos grupos de estudio, y, posteriormente, y tras ser sometidos a un proceso de análisis estadístico son comparados unos con otros. El problema que presentan es que comparan dos grupos de sujetos distintos y obtienen unos resultados en los que se presupone que la evolución de los pacientes en ambos grupos sería la misma, excepto por el tratamiento ortodóncico.
Por otro lado, los estudios longitudinales son aquellos que estudian el número de casos de una condición dada en un período de tiempo y en una población definida. En ellos se valora la evolución en el tiempo de los signos y síntomas de DTM de un grupo de sujetos que van ser sometidos a tratamiento ortodóncico. El principal problema que presentan es la dificultad de seguimiento de los pacientes, por lo que a medida que pasa el tiempo las muestras van disminuyendo en número.
 |
 |
Método de recolección de datos
En la mayoría de los estudios se sigue una metodología parecida para poder evaluar la presencia de signos y síntomas de DTM en los pacientes a analizar. Se divide en dos partes fundamentales: cuestionario o entrevista personal, y una exploración clínica estandarizada, realizada por uno o varios examinadores que previamente han sido sometidos a un proceso de calibración intra e interindividual, para reducir posibles discrepancias en la obtención de los datos. Los principales datos analizados son los siguientes:
A. Cuestionario o entrevista personal (17): salud general (18-21), medicación (21), traumatismos (18, 19), parafunciones (23-26), dolor de cabeza (16, 27, 28), tinitus (26, 28), vértigo(28), ronquidos (26, 9), dolor muscular o de ATM (28, 30), dificultad de apertura bucal (26, 27, 30), ruidos articulares (26, 30, 31)…
B. Exploración clínica:
Extraoral: asimetrías (28), palpación muscular y ATM (18, 19, 22-25, 28, 30-33), ruidos articulares (19, 21, 23, 24, 33), restricción mandibular (20, 23, 25, 27, 28, 33), desviación mandibular (21, 25), apertura máxima (21), movimiento lateral (21).
Intraoral: número de dientes ausentes (21), sobremordida (21, 25), resalte (21, 25), interferencias (18, 19, 23-25, 27, 33), relación céntrica (27), máxima intercuspidación (21, 26, 27), guía anterior y canina (33), facetas de desgaste (33), prematuridades (33), decalaje (19), tipo de maloclusión (32), exploración periodontal (33).
Tamaño de la muestra
El número de sujetos que forma parte de cada grupo de estudio difiere entre los autores. Así se pueden encontrar valores que varían entre uno o dos casos (34) o muestras tan extensas como 1.516 sujetos (35). Sin embargo, el número aproximado de sujetos suele hallarse entre los 30 y los 60, asumiendo variaciones tanto por encima como por debajo. Siempre serán más fiables aquellos estudios con mayor tamaño de muestra al tener más en cuenta la potencial variación interindividual de un grupo numeroso.
Hipótesis analizadas
Ortodoncia como causa de DTM
El tratamiento ortodóncico supone una modificación del estado oclusal del paciente (34); sin embargo, en función de la importancia que se atribuya a la oclusión, dicha modificación va a tener distinto peso en el desarrollo del DTM. Fruto de esta discrepancia surgen distintas teorías que reflejan los diferentes puntos de vista de los autores.
De este modo, se habla de asociación positiva, cuando los autores defienden que la ortodoncia es capaz de mejorar el estado de la disfunción: los pacientes con maloclusiones son los que presentan una mayor prevalencia de signos y síntomas de DTM, de tal modo que al corregirla con el tratamiento ortodóncico se corregiría también la presencia de disfunción (Tabla 1).
 |
| Tabla 1 |
Otros autores tales como Grummons, 1986; Wyatt, 1987; Séller, 1993; (36, 37), establecen una asociación negativa entre la ortodoncia y el DTM, de tal forma que la ortodoncia tendría un papel desencadenante de signos y síntomas de disfunción. Según sus trabajos, los pacientes portadores de ortodoncia presentan un mayor riesgo de desarrollar disfunción temporomandibular.
Existe un tercer grupo de autores (Tablas 2 y 3) que no encuentran una relación significativa ente ambas entidades y atribuyen la presencia de signos y síntomas de disfunción a la edad.
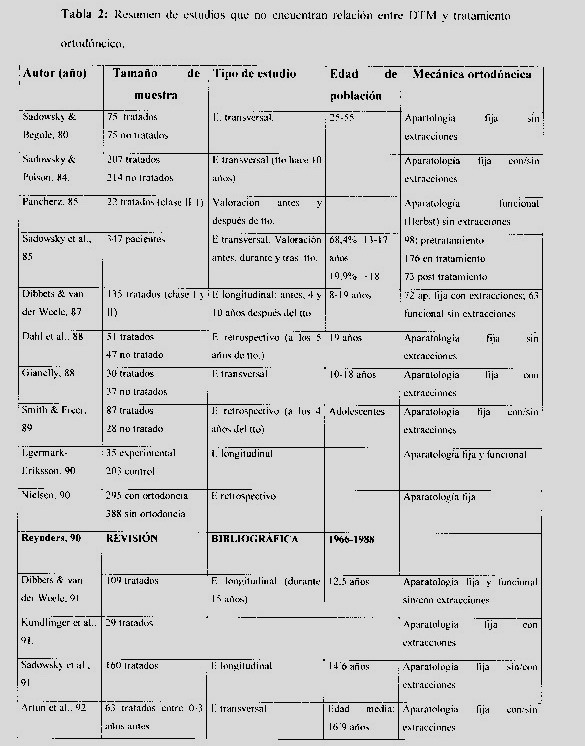 |
| Tabla 2 |
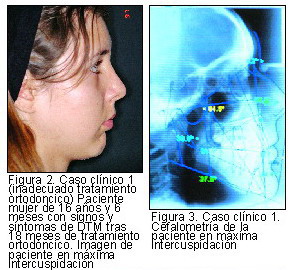
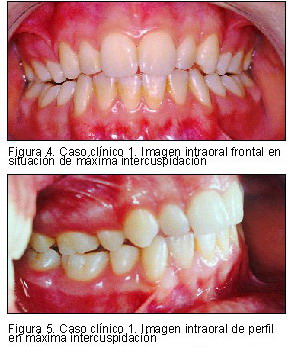
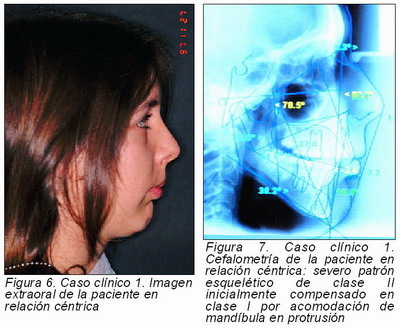
Por último, en la bibliografía consultada se han encontrado una serie de casos de inadecuado tratamiento ortodóncico (22, 33, 38, 39), en los que los pacientes presentaban semiología de disfunción debido a discrepancias severas entre máxima intercuspidación y relación céntrica. En estos casos no se atribuye un papel etiológico directo a la ortodoncia, sino que se la presenta como factor de riesgo en aquellas situaciones en las que no se consiga una oclusión adecuada debida a un diagnóstico incorrecto (generalmente por ausencia de análisis en articulador), produciéndose una pérdida de estabilidad articular.
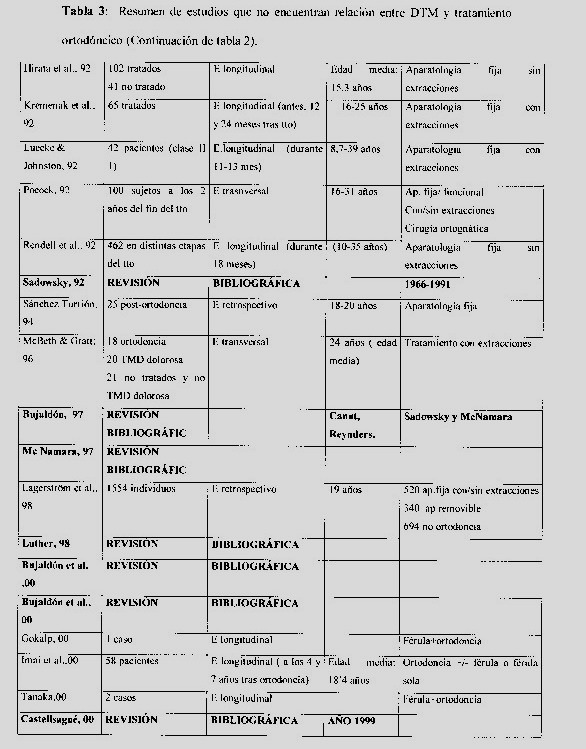 |
| Tabla 3 |
DTM durante el tratamiento activo de Ortodoncia
En la mayor parte de los estudios longitudinales se hace al menos una valoración de la situación de los signos y síntomas de DTM durante la fase activa del tratamiento ortodóncico. Esta es una fase de transición en el sistema oclusal del paciente, que pasa de una situación previa de maloclusión a su corrección de modo progresivo.
El aparato estomatognático tiene una gran capacidad de adaptación a los cambios que se producen en cualquiera de sus elementos constituyentes, siempre y cuando no se superen los límites fisiológicos de tolerancia, desencadenando en ese momento un síndrome de disfunción que puede aparecer con manifestaciones a distintos niveles. Un tratamiento ortodóncico correctamente planificado produce cambios graduales, que permiten una adecuada adaptación o compensación de las partes constituyentes (38).
Según un estudio realizado por Egermark en 1995 (24), durante la fase activa del tratamiento ortodóncico existe una reducción de los signos y síntomas de DTM, aunque aún no se sabe si esta mejoría es temporal o puede ser viable a largo plazo. Egermark observa una disminución en la frecuencia de cefaleas, un síntoma de DTM, lo que explica teniendo en cuenta la asociación existente entre estas y las parafunciones orales tales como el bruxismo: durante la fase activa de la ortodoncia los dientes se encuentran más sensibles a la carga, con lo que el paciente sufre más al presionarlos o rechinarlos. Esto hace que trate de evitar estas actividades, disminuyendo con ello la hiperactividad muscular manifestada en forma de dolor de cabeza.
En esta misma línea se ha observado una disminución del dolor durante la palpación de los músculos masticatorios. En el estudio realizado por Egermark en 1995, se encuentra que tan sólo un cuarto de los pacientes presenta dolor a la palpación durante la fase activa, frente a la mitad que lo presenta antes del tratamiento.
En cuanto a las interferencias oclusales, muy prevalentes durante los tratamientos ortodóncicos, sin embargo no parecen jugar un papel importante en los signos y síntomas de DTM. Esto se debe a que los dientes se encuentran más sensibles, por lo que aunque existen estas interferencias los contactos son eludidos durante los movimientos mandibulares. En este último punto no existe acuerdo entre los distintos autores; así, Olsson y Lindqvist, 1992 (32), piensan que las interferencias afectan negativamente al sistema masticatorio.
Ortodoncia como tratamiento de DTM
El papel de las disarmonías oclusales en el desencadenamiento y desarrollo de los síntomas de DTM es un punto controvertido y en desacuerdo en las distintas publicaciones (22, 40-43). Esto es debido a que la oclusión no es el factor etiológico más importante en el desarrollo de DTM, aunque su impacto tampoco es nulo. El movimiento dentario por medio de aparatos ortodóncicos supone una modificación normalmente irreversible de la oclusión. Por tanto es necesario establecer en cada caso el papel individual que juegan los factores oclusales en la aparición de la sintomatología disfuncional de la ATM (31).
Imai y cols., 2000 (22) consideran necesario un tratamiento conservador o quirúrgico del DTM previo para poder mejorar los síntomas clínicos, y posteriormente realizan una reconstrucción oclusal mediante aparatología ortodóncica para estabilizar el aparato estomatognático. Destaca que los cambios morfológicos y posicionales de la ATM en los pacientes tratados con ortodoncia y férula son más progresivos obteniendo en ellos los mejores resultados en cuanto a la eliminación de los síntomas clínicos. Esto es atribuido a que se une el efecto terapéutico de la férula con la eliminación de las interferencias oclusales conseguida mediante el movimiento ortodóncico.
Discusión
A lo largo de la revisión bibliográfica realizada se han encontrado estudios (Tablas 2 y 3) que tratan de justificar la ausencia de relación (41-50) entre la ortodoncia y la disfunción temporomandibular. En ellos se valoran los signos y síntomas que presentan distintos grupos de estudio antes, durante y después de haber sido objetos de un tratamiento ortodóncico; comparándolos con la semiología que presenta un grupo control. En ambos grupos se encuentran signos y síntomas de DTM, por lo que se concluye que la causa de estos no se encuentra en el tratamiento ortodóncico, sino que aparecerían de forma fisiológica debido al paso del tiempo.
Asimismo, también hay estudios que reflejan un beneficio del DTM (Tabla 1) como consecuencia de un tratamiento ortodóncico, lo cual es importante tener en cuenta por dos motivos: el primero, debido a que se considera la base para el empleo de la ortodoncia como tratamiento primario de DTM. Aunque esta posibilidad no ha sido totalmente aceptada entre los profesionales es necesario tenerla en cuenta como un elemento más del armamento terapéutico del que se dispone a la hora de tratar un síndrome con unas manifestaciones tan versátiles (musculares, articulares y periodontales) como el DTM. El segundo motivo, más reconocido en la profesión, radica en el uso de la ortodoncia como tratamiento de maloclusión y de forma secundaria mejoría de DTM. Los pacientes que presentan graves maloclusiones suelen tener asociados signos y síntomas acentuados de DTM, por lo que en ellos, el tratamiento ortodóncico realizado en busca de una corrección de su maloclusión va a llevar de forma secundaria a una mejoría de la semiología de la disfunción.
Por último, existe un grupo pequeño de estudios que hablan de un efecto deletéreo del tratamiento ortodóncico sobre el DTM. Dentro de ellos se encuentra tanto un reducido número de autores que atribuyen a la ortodoncia por sí misma un efecto negativo (36, 37) sobre la patología asociada a la oclusión, independientemente del tratamiento realizado, como aquellos estudios que hablan de la ortodoncia como un potencial factor de riesgo (22, 33, 38, 39) en el desencadenamiento o agravamiento de un síndrome de disfunción temporomandibular, debido a un diagnóstico incorrecto del paciente, lo que llevaría a un diseño incorrecto del plan de tratamiento. Es decir, la ortodoncia no tendría por qué afectar negativamente al resto de los componentes del aparato estomatognático, siempre y cuando se la considere integrada en esa unidad funcional y se actúe coherentemente con estas ideas; lo que implicaría el uso sistemático del articulador antes (estudio diagnóstico de la maloclusión real del paciente), durante (correcto desarrollo del plan de tratamiento propuesto) y después del tratamiento ortodóncico.
Conclusiones
1. El síndrome de disfunción temporomandibular es complejo de definir y presenta una etiología multifactorial.
2. Los signos y síntomas de disfunción temporomandibular son frecuentes en la población general y aumentan con la edad.
3. Dentro del estudio de la ortodoncia como causa de la disfunción temporomandibular se pueden distinguir tres posturas fundamentales: asociación positiva (la ortodoncia mejora el estado de disfunción), asociación negativa (la ortodoncia causa o empeora el estado de la disfunción) y ausencia de asociación (la ortodoncia ni causa ni mejora el estado de la disfunción).
4. Existe una falta de acuerdo entre los autores que defienden cada una de las posturas nombradas anteriormente.
5. Se considera una necesidad el efectuar un análisis oclusal previo al tratamiento ortodóncico (mediante un articulador semiajustable) para valorar de un modo certero el tipo de maloclusión que presenta el paciente, así como para diseñar un correcto plan de tratamiento acorde con la patología del paciente.
6. Se ha demostrado una disminución de los síntomas de disfunción durante el tratamiento ortodóncico activo.
7. La ortodoncia como tratamiento de la disfunción temporomandibular implica una mejoría en cuanto a su sintomatología.
Correspondencia
C/ Moratín, 17 bis, esc. izqda, 5.º B. 09400. Aranda de Duero (Burgos).
Tel.: 646 83 15 48/ 947 50 63 85.
efigueruiz@hotmail.com. v
Bibliografía
1. Okun JH. Temporomandibular disorders. Am J Orthod Dentofc Orthop. November 1992: 475-6.
2. Luther F. Orthodontics and the temporomandibular joint: Where are we now? Part 1. Orthodontic treatment and temporomandibular disorders. Angle Orthod 1998; 68 (4): 295-303.
3. Luther F. Orthodontics and the temporomandibular joint: Where are we now? Part 2 Functional occlusion, malocclusion, and TMD. Angle Orthod 1998; 68 (4): 305-317.
4. Bujaldón JM, Rodríguez R, Bujaldón AL. Etiología de los trastornos temporomandibulares (1ªparte): la oclusión. Av. Odontoestomatol 2000; 16: 515-525.
5. Bujaldón JM, Rodríguez R, Bujaldón AL. Etiología de los trastornos temporomandibulares (2ªparte): contraoclusión y otros factores. Av. Odontoestomatol 2000; 16: 553-562.
6. Royo-Villanova C, Ruiz MT, Forcén A, Royo-Villanova Pérez ML. Prevalencia de signos y síntomas clínicos en la patología de la oclusión. Rev Eur Odonto-Estomatol. XII(3), mayo-junio 2000: 141-147.
7. Royo-Villanova C, Ruiz MT, Forcén A, Royo-Villanova Pérez ML. Estudio comparativo de los signos y síntomas de los enfermos afectos de patología de la oclusión. Rev Eur Odonto-Estomatol XII(4) julio-agosto 2000: 141-147.
8. Sonnesen L, Bakke M, Solow B. Malocclusion traits and symptoms and signs of temporomandibular disorders in children with sever malocclusion. Eur J Orthod 1998; 20: 543-559.
9. Canut JA. Ortodoncia clínica. Ed MASSON-SALVAT Odontología, Barcelona, 1988.
10. Andrews LF. The six keys of normal occlusion. Am J. Orthod. September 1972; 62(3): 296-309.
11. Canut JA. Ortodoncia y ATM: Una revisión crítica (I). Rev Esp Ortod 1990; 20: 78-87.
12. Canut JA. Ortodoncia y ATM (II): Clínica ortodóncica de la disfunción. Rev Esp Ortod 1990; 20: 137-143.
13. Darío I. Controversias en la oclusión y sus implicaciones en la ortodoncia. Rev Esp Ortod 1990; 20: 167-82.
14. Thompson JR. Abnormal function of the temporomandibular joints and related musculature. Orthodontics implications. Part I. Angle Orthod April 1986: 143-163.
15. Thompson JR. Abnormal function of the temporomandibular joints and related musculature. Orthodontics implications. Part II. Angle Orthod April 1986: 181-192.
16. Reynders R. Orthodontics and tempormandibular disorders: A review of the literature (1966-1988). Am. J. Orthod. Dentofac. Orthop, 1990; 97: 463-71.
17. Pocock PR, Mamandras AH, Bellamy N. Evaluation of an anamnestic questionnaire as an instrument for investigating potential relationship between orthodontic therapy and temporomandibular disorders. Am J Orthod Dentofc Orthop 1992; 102: 239-43.
18. Henrikson T, Nilner M, Kurol J. Symptoms and sins of tempormandibular disorders during and after orthodontic treatment. Swed Dent J 1999; 23:193-207.
19. Henrikson T, Nilner M. Temporomandibular disorders and the need for stomatognatic treatment in orthodontically treated and untreated girls. Eur J Orthod 2000; 22: 283-292.
20. Henrikson T, Nilner M, Kurol J. Signs of temporomandibular disordres in girls receiving orthodontics treatment. A prospective and longitudinal comparison with untreated class II malocclusions and normal occlusion subjects. Eur J Orthod, 2000; 22: 271-81.
21. Hirata RH, Heft MW, Hernández B, King G. Longitudinal study of signs of temporomandibular disorders (TMD) in orthodontically treated and nontreated groups. Am J Orthod Dentofc Orthop 1992; 101: 35-40.
22. Imai T y cols. Long-term follow-up of clinical symptoms in TMD patients who underwent oclusal reconstruction by orthodontic treatment. Eur J Orthod 2000; 22: 61-67.
23. Egermark I, Thilander B. Craneomandibular disorders with special reference to orthodontic treatment: an evaluation from childhood to adulthood. . Am J Orthod dentofc Orthop 1992; 101; 28-34.
24. Egermark I, Rönnerman. Temporomandibular disorders in the active phase of orthodontic treatment. J Oral Rehab 1995; 22:613-618.
25. Egermark I, Blomqvist JE, Cromvik U, Isaksson S. Tempomandibular dysfunction in patients treated with orthognatic surgery. Eur J Orthod 2000; 22: 537-544.
26. Egermark I, Carlsson, GE, Magnusson T. A 20-year longitudinal study of subjective symptoms of temporomandibular disorders from childhood to adulthood. Acta Odontol Scand 2001 Feb; 59(1):40-8.
27. Lagerström L, Egermark I, Carlsson G. Signs and symptoms of temporomandibular disorders in 19-year-old individuals who have undergone orthodontic treatment. Swed Dent J 1998; 22:177-186.
28. Rendell JK, Norton, LA, Gay T. Orthodontic treatment and tempormandibular joint disorders. Am. J. Orthod. Dentofac. Orthop 1992; 101: 84-7
29. Forcén A, Royo-Villanova Pérez ML. Dinámica mandibular. Factores rectores de la oclusión dentaria. Rev Eur Odonto-Estomatol XIII(2) marzo-abril 2001: 73-78.
30. Sadowsky C, Muhl, ZF, Sakols EI, Sommerville JM. Temporomandibular joint sounds related to orthodontic therapy. J. Deny. Res. Dec 1985; 64 (12): 1392-1395.
31. Mcbeth SB, Gratt BM. Thermographic assessment of temporomandibular disorders symptomathology during orthodontic treatment. Am J Orthod Dentofc Orthop 1996; 9: 481-8.
32. Olsson M, Lindqvist B. Mandibular function before and after orthodontic treatment. Eur J Orthod 1995; 17: 205-214.
33. Sánchez Turrión, Suárez García, Serrano Madrigal, López Lozano. Análisis oclusal post-tratamiento ortodóncico. Arch de Odonto-Estomatol 1994; 10(7): 367-372.
34. Gökalp H, Türkkahraman H. Changes in position of the Temporomandibular Joint disc and Condyle after disc reposition appliance therapy: a functional exmination and magnetic resonance imaging study. Angle Orthod 2000; 70(5): 400-407.
35. Westermark A, Shayegui F, Thor A. Temporomandibular dysfunction in 1516 patients before and after orthognatic surgery. Int J Adult Orthognatic Surg 2001; 16 (2): 145-51.
36. Bujaldón JM, Rodríguez R, Bujaldón AL. Relación entre ortodoncia y desórdenes temporomandibulares: estudio de cuatro revisiones. Av. Odontoestomatol 1997; 13:301-13.
37. Bujaldón JM, Rodríguez R, Bujaldón AL. Relación entre ortodoncia y desórdenes temporomandibulares (parte II): novedades sobre la cuestión. Av. Odontoestomatol 1997; 15: 385-93.
38. Cebrián JM. Tratamiento de ortodoncia y desorden temporomandibular: presentación de un caso clínico 18 meses después del tratamiento activo. Gaceta Dental 98 Mayo 1999: 24-35.
39. Jiménez-Castellanos, E, Esteban I, Correa D, Caro A. Desorden temporomandibular y ortodoncia. Caso clínico. Rev. Eur. de Odonto-Estomatol. Enero-febrero 2001; XIII (1): 11-18.
40. Mongini F, Schmid W, Tempia G. Improvement of masticatory function after orthodontic treatment. Two cases reports. Am J Orthod Dentofc Orthop 1994; 105: 297-303.
41. Mongini F, Schmid, W. Craniomandibular and TMJ Orthopedics. Quintessence Publishing Co; Inc, Berlin, 1989.
42. Rustullet O, y cols. Revisión bibliográfica de disfunción cráneomandibular del año 2000. Arch Odonto Estomatol Junio 2001; 17(5): 330-346.
43. Tanaka E, Kikuchi K, Sasaki A, Tanne K. An adult case of TMJ osteoarthrosis reated with splint therapy and the subsequent orthodontic occlusal reconstruction: Adaptative change of the condyle during treatment. Am J Orthod Dentofac Orthopedics Nov 2000; 118 (5): 566-571.
44. Castellsagué M. y cols. Disfunción cráneomandibular. Revisión bibliográfica del año 1999. Arch Odonto Estomatol Julio-Agosto 2000; 16 (6): 383-397.
45. McNamara JA. Orthodontic treatment and temporomandibular disorders. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1997; 83: 107-17.
46. Sadowsky C. The risk of orthodontic treatment for producing temporomandibular disorders: A literature overview. Am. J. Orthod. Dentofac. Orthop Jan 1992; 101 (1): 79-83.
47. Kremenak C. y cols. Orthodontics as a risk factor for temporomandibular disorders (TMD). I: Premolar extractions. Am J Orthod Dentofc Orthop 1992; 101: 13-20.
48. Kremenak C. y cols. Orthodontics as a risk factor for temporomandibular disorders (TMD). II. Am J Orthod Dentofc Orthop 1992; 101:21-7.
49. Artun J, Truelove, ED. Relationship between orthodontic treatment, condylar position, and internal derangement in the temporomandibular joint. Am J Orthod Dentofac Orthop 1992; 101: 48-53.
50. Deguchi T, Uematsu S, Kawahara Y, Mimura H. Clinical evaluation of temporomandibular joint disorders (TMD) in patients treated with chin cup. Angle Orthod. 1998; 68(1):91-94.




