Manuel Somoza Martín. Máster Medicina, Cirugía e Implantología Oral. Universidad de Santiago de Compostela / José López López. Profesor Asociado Medicina Bucal. Universidad de Barcelona
Resumen
En este trabajo se estudian las diferentes discromías de la cavidad oral, conjunto de alteraciones que aparecen sobre la mucosa oral con una coloración diferente a la normalidad. Se dividen según el color en lesiones blancas, rojas, oscuras y amarillas. Se analizan sus características clínicas, diagnóstico diferencial así como su manejo.
Palabras clave
Pigmentaciones, mucosa oral.
Summary
In this work we study the pigmentations of the oral mucosa with a different colour that the normal mucosa. We can find white, red, dark and yellow lesions. Its clinical characteristics, differential diagnosis and management are analysed.
Key words
Pigmentations, oral mucosa
 Introducción
Introducción
La cavidad oral está recubierta por una membrana mucosa, que aunque con apariencia similar, tiene diferencias manifiestas histológicas y macroscópicas según la localización. Así, encontramos zonas queratinizadas, sin submucosa (encía y paladar), y otras no queratinizadas y con una capa de submucosa más o menos profunda (mucosa de revestimiento); y por otra parte, la consistencia, la turgencia y el color aparecen en condiciones de normalidad fisiológica y anatómica con diferente aspecto.
Con relación al color, decimos que éste es en general rosa brillante con variaciones, que dependen de cuatro factores: el grado de queratinización epitelial, la intensidad de la pigmentación melánica, el grosor del epitelio y el tono de la red vascular.
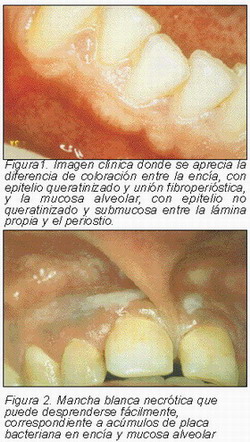
El grado de queratinización epitelial modifica la coloración, de forma que a mayor cantidad de queratina reproduce un color más blanco. Los acúmulos de melanina reflejan una mucosa más oscura. Un epitelio más fino transparenta zonas más profundas de la mucosa, con un color más rojo. Y un tono de la red vascular aumentado transforma la mucosa en un color rojo-oscuro (Figura 1).
Desde el punto de vista patológico, salvando estas modificaciones fisiológicas antes comentadas, una lesión que se presente con un color diferente al resto de la mucosa recibe el nombre de discromía, entendiendo como tal “conjunto de alteraciones que sientan en la boca y que se caracterizan por presentar un color diferente al resto de la mucosa, ya sea de forma continuada o en algún momento de su evolución”(1).
De esta manera, y teniendo en cuenta el color que presentan, podemos dividir estas lesiones en: lesiones blancas, lesiones rojas, lesiones oscuras y lesiones amarillas.
Lesiones blancas
La maniobra obligada para diferenciar las lesiones blancas es pasar una gasa por la misma y ver si se desprende o no. Si se desprende, se trata de una lesión necrótica, y si no, queratósica.
 Lesiones blancas necróticas
Lesiones blancas necróticas
Tienen en común esa característica, se desprenden con el raspado, es decir, al pasar una gasa, sin necesidad de ser excesivamente fuerte, la mancha blanca desaparece, quedando una superficie de mucosa de características normales o ligeramente eritematosa (2). Los ejemplos más frecuentes son: placa bacteriana, úlceras necróticas, quemaduras químicas y candidiasis pseudomembranosa.
Placa bacteriana.—Situación clínica más frecuente de mancha blanca necrótica. Se producen acúmulos de placa bacteriana en la mucosa, especialmente en encía y mucosa alveolar, sobre todo por su porción vestibular. El motivo es la falta de higiene de la zona y normalmente se acompaña de placa dental en los dientes próximos. Estos acúmulos son totalmente asintomáticos, fácilmente desprendibles, tras lo que aparece una mucosa de características normales (Figura 2).
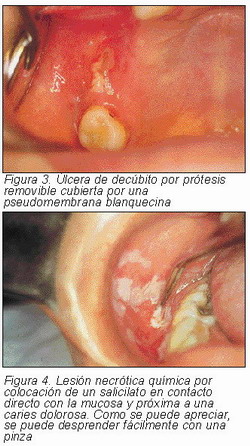
Úlceras.—Son pérdidas de sustancia provocada por causas múltiples, que afectan al epitelio y en profundidad al conectivo adyacente. El color característico de una úlcera por la pérdida de tejido es el rojo vivo, pero en los procesos de necrosis, éstas se cubren de una pseudomembrana, formación de tejido friable blanco amarillento por la coagulación del plasma exudado que queda atrapado en la red de fibrina, junto con restos epiteliales necróticos y que se puede retirar fácilmente por medio de raspado (Figura 3).
Esta pseudomembrana blanquecina la observamos en úlceras traumáticas o yatrogénicas de origen mecánico (por prótesis, dientes cariados o fracturados, etc.) o químico (secundarias a la quimioterapia) o físico (secundarias a radioterapia), en aftas, en infecciones víricas (herpes simple), en la gingivitis úlcero-necrotizante, en el granuloma piogénico y en las estomatitis medicamentosas como el eritema multiforme donde las ampollas al romperse dan lugar a úlceras.
La característica clínica que aparece en estos pacientes, a parte del cambio de coloración, es el dolor desde el momento de la aparición de la lesión, a veces intenso e incapacitante, dependiendo de la extensión y severidad de las úlceras. En casi todos ellos suele haber una relación causa-efecto. El tratamiento en general es sintomático con antisépticos y anestésicos en solución acuosa (3).
Todas estas úlceras citadas son benignas de evolución aguda, pero también observamos la pseudomembrana blanquecina necrótica en úlceras benignas de evolución crónica como en el liquen, pénfigos y penfigoides.
Quemaduras químicas. —Diversos agentes químicos pueden provocar lesiones en la mucosa oral por contacto directo con la misma produciendo un efecto cauterizante, una necrosis química de la mucosa. La causa más frecuente es el ácido acetilsalicílico. Otras sustancias son el nitrato de plata o los cáusticos (lejía) (4). En el caso de los salicilatos o nitrato de plata, es el contacto con la mucosa motivado por un fin analgésico de un dolor normalmente de origen dentario, apareciendo la mucosa quemada en la proximidad del diente responsable, mucosa yugal y alveolar. Los cáusticos y sus efectos los solemos ver en niños desgraciadamente en accidentes por ingestión.
En estos casos, en la mucosa afectada aparece un área con una película blanquecina en la que se visualizan zonas eritematosas. La capa blanquecina está constituida por restos necróticos epiteliales alterados y desprendidos que pueden ser movilizados fácilmente por una pinza o una gasa. A pesar del aspecto clínico, la sintomatología es nula. El antecedente de haber utilizado la sustancia química es el dato fundamental para el diagnóstico. La lesión cura de forma espontánea en 24-48 horas (Figura 4).
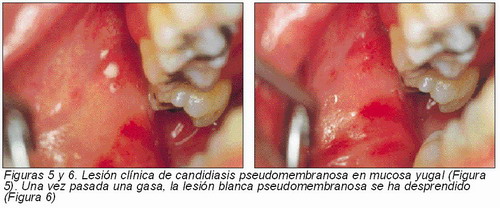
Candidiasis pseudomembranosa. —Lesión blanca necrótica por excelencia, en este tipo de candidiasis o candidosis se forman unas pseudomembranas, placas blanquecinas que se desprenden fácilmente al raspado quedando una superficie eritematosa. Se puede localizar en cualquier lugar de la boca (5).
De pequeño tamaño, más o menos redondeadas, se califican como en copos de nieve o coágulos de leche, afectando a zonas extensas de la mucosa oral como en recién nacidos denominándose muguet o en adultos con menor extensión salvo en situaciones de inmunosupresión que pueden llegar a afectar a toda la mucosa (Figuras 5 y 6).
La causa es un hongo del género Cándida, más frecuentemente la especie C. albicans, un patógeno oportunista que vive en la cavidad bucal y que en determinadas circunstancias, dependiendo de unos factores predisponentes, produce patología infecciosa, siendo la pseudomembranosa una forma clínica frecuente de presentación. De carácter evolutivo agudo o crónico dependiendo de la persistencia del factor o factores predisponentes relacionados (6).
La lesión es asintomática, pudiendo aparecer en adultos alteraciones del sabor o cierta sensación de ardor. El diagnóstico se confirma cuando al aspecto clínico se suma una microbiología positiva con el hallazgo del hongo, siendo suficiente para ello un frotis o cultivo.
El tratamiento incluye la eliminación en lo posible del factor o factores predisponentes responsables, medidas locales de higiene, antisépticos, sustancias alcalinizantes y antimicóticos tópicos o sistémicos dependiendo de la extensión y agresividad de las lesiones (5).
 Lesiones blancas queratósicas
Lesiones blancas queratósicas
Tienen en común que la mancha blanca no se desprende con el raspado, siendo el cambio de coloración por un proceso de hiperqueratosis epitelial producido por diversos motivos: roce, inflamación, respuesta ante estímulos exógenos, preneoplásico, etc. Aquí se pueden incluir como procesos queratósicos más frecuentes: queratosis fricccionales, liquen plano, leucoplasia, lupus eritematoso, carcinoma de células escamosas y carcinoma verrugoso, candidiasis hiperplásica crónica, leucoplasia vellosa y nevus blanco esponjoso.
Queratosis friccionales. —Son manchas blancas queratósicas producidas por el roce, siendo este estímulo traumático continuo el responsable del cambio de coloración. La fricción la producen los dientes, normalmente mal erupcionados como los cordales, restos radiculares, prótesis removibles, la oclusión sobre tramos edéntulos o incluso las arcadas con sus dientes en los movimientos de apertura y cierre de la boca (línea blanca de oclusión).
Son formaciones asintomáticas donde el cambio de color y la localización próxima al estímulo de roce (mucosa yugal, encía edéntula, espacio retromolar, bordes de lengua y mucosa labial inferior) son suficientes para el diagnóstico. En casos de duda se realizará una biopsia, siendo la hiperqueratosis y el engrosamiento epitelial las únicas características histopatológicas. El tratamiento va encaminado a conseguir eliminar en lo posible el efecto traumático (2).
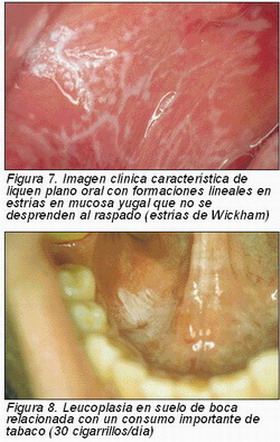
Liquen plano. —Es una enfermedad inflamatoria crónica de etiología desconocida aunque relacionada con múltiples factores, con influencia psicosomática, de carácter autoinmune y con una clínica e histología características. Dentro de las diferentes formas clínicas que adopta, el signo fundamental para su diagnóstico son las estrías de Wickham, con frecuencia la única manifestación. Consisten en unas manchas blancas lineales, reticulares y que no se desprenden al raspado (7) (Figura 7).
La localización también es un factor característico, siendo las mucosas yugales en su porción posterior y de forma bilateral lo frecuente. También, aunque en menor proporción, se puede afectar la lengua, la encía, los labios o el paladar. En otras ocasiones las encontramos en la periferia de zonas eritematosas atróficas o de ulceraciones.
Al diagnóstico se llega por la clínica y una histopatología característica a través de una biopsia con hiperqueratosis y acantosis epitelial, degeneración de la porción basal epitelial, e infiltrado inflamatorio en dermis a base de linfocitos T y dispuesto en banda paralelo al epitelio. A esto se suma la asociación con diversos factores locales y sistémicos y la posibilidad de lesiones cutáneas (cara anterior de antebrazos) y otras mucosas (genitales) 7.
Desde el punto de vista del pronóstico, se trata de una enfermedad benigna, crónica, con frecuentes recidivas y en las formas blancas exclusivas aparecen y desaparecen de forma espontánea. Se han publicado casos de malignización de liquen plano, siendo las formas rojas y sobre todo de localización lingual las que lo han hecho más frecuentemente (8).
El tratamiento cuando sólo aparecen lesiones blancas no es necesario porque son situaciones totalmente asintomáticas, a lo sumo sensación de rugosidad o aspereza en la zona de las lesiones, y además no hay nada que elimine totalmente las estrías. Si aparecen lesiones eritematosas atróficas o ulceraciones, el tratamiento es necesario por la clínica, a veces con gran incapacidad funcional por la extensión de las lesiones y la posibilidad de malignización, siendo los corticoides tópicos el tratamiento de elección (8).
Leucoplasia. —Consisten en manchas predominantemente blancas que no se desprenden al raspado, que no se puede caracterizar como ninguna otra lesión definible y algunas se pueden malignizar. Aunque de origen desconocido se relaciona fundamentalmente con el tabaco y el alcohol. En ocasiones es idiopática (9).
Clínicamente se clasifican en homogéneas, mancha blanca sin cambios en el relieve o la coloración y no homogéneas, exofíticas y la eritroleucoplasia con formaciones que crecen hacia fuera y con zonas rojas intercaladas entre la mancha blanca. Pueden aparecer en cualquier localización, siendo la mucosa yugal, sobre todo en la zona retrocomisural, la principal. Otras son en el labio, lengua y suelo de boca (10)(Figura 8).
El diagnóstico es por la clínica y una histología con hiperqueratosis, acantosis, papilomatosis y un cierto infiltrado inflamatorio, donde siempre hay que valorar la existencia de displasia epitelial que califica las leucoplasias en benignas o sin displasia y malignas o con displasia (11).
Se trata de una lesión premaligna, donde la transformación maligna va a depender de diversos factores ambientales, clínicos e histológicos, siendo la persistencia de los factores etiopatogénicos, la existencia de formas no homogéneas y la presencia de displasia los más relacionados con una transformación a carcinoma de células escamosas(9).
Con relación al tratamiento, siempre se ha dicho, que la mejor leucoplasia es la que está fuera de la boca, por lo que lo ideal, una vez eliminados los factores etiopatogénicos, es extirparla quirúrgicamente o con Láser CO2 (tabaco y alcohol), dependiendo de la extensión de la lesión(9).
Lupus eritematoso. —Es una enfermedad mucocutánea, crónica, inflamatoria, con afectación oral frecuente, a veces la primera y única localización. Desde el punto de vista clínico, se distinguen dos formas de presentación, la discoide y la sistémica.
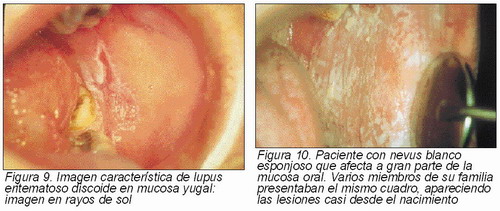
Las manifestaciones orales del lupus eritematoso discoide asientan fundamentalmente en mucosa yugal y luego en labios y encía. Las lesiones son cambiantes y suelen presentar una disposición especial con una zona central eritematosa rodeada en forma estrellada por una imagen blanca queratósica (lesión en “rayos de sol”) (Figura 9). En labio hay un signo característico que es la extensión del borde bermellón a la piel: “signo de la invasión cutánea”.
En la forma sistémica, las lesiones orales son más extensas, hemorrágicas y edematosas y más propensas a cambiar de aspecto (12).
En ambos casos se acompañan de lesiones cutáneas discoides localizadas o el exantema en alas de mariposa a nivel malar. En la forma sistémica además hay lesiones en cualquier órgano con manifestaciones viscerales importantes y alteraciones articulares así como serológicas y hematológicas.
El diagnóstico es clínico e histológico. Las lesiones orales son muy similares clínica e histológicamente al liquen plano, por lo que tenemos que recurrir a la inmunofluorescencia directa que en el lupus es positivo casi en el 100 por cien a IgG.
El tratamiento de elección es con corticoides sistémicos y además tópicos siempre que haya lesiones orales.
Carcinoma de células escamosas. Carcinoma verrugoso.- Lesión maligna de origen epitelial que corresponde a más del 85 por ciento de tumores malignos de la cavidad bucal. En algunas formas exofíticas, o si asientan sobre leucoplasias y sobre todo en las formas verrugosas (carcinoma verrugoso o tumor de Ackermann), se observan formaciones blanquecinas queratósicas resultado de la transformación epitelial. La induración e infiltración a planos profundos son características que acompañan a estas formaciones (13). La sintomatología es tardía e incluye dolor, a veces irradiado, hemorragia y alteraciones nerviosas. Las adenopatías son frecuentes pero de aparición más lenta que las formas malignas ulceradas.
La clínica y sobre todo la confirmación mediante biopsia es necesario para su diagnóstico definitivo que incluirá el grado de diferenciación tumoral. Se establecerá su estadío clínico dependiendo del tamaño, adenopatías y existencia o no de metástasis a distancia.
En el pronóstico es esencial el diagnóstico lo antes posible, estando determinado por el estadío clínico en que se encuentre. Pero en general, las formaciones exofíticas malignas tienen mejor pronóstico porque se ven más, crecimiento más lento, suelen ser bien diferenciadas histológicamente y metástasis linfáticas y a distancia más tardías.
El tratamiento indicado, como toda lesión maligna, es la extirpación quirúrgica en su totalidad, completándose con quimioterapia y sobre todo con radioterapia, valorando la posibilidad de existencia de metástasis locales o a distancia.
Candidiasis hiperplásica crónica. —Forma clínica de candidiasis oral poco habitual que se caracteriza por presentar lesiones blancas queratósicas, que no se desprenden con el raspado, y asintomáticas. Con un aspecto muy similar a una leucoplasia, también se relaciona con el hábito de fumar y se localiza fundamentalmente y por orden de frecuencia en la mucosa yugal retrocomisural, bordes de lengua y labios.
Su prevalencia ha aumentado en la infección por el VIH. Por lo demás sería como una leucoplasia con la misma imagen clínica e histológica pero donde se observa invasión intraepitelial por parte de la Cándida, por eso también se denomina candidiasis leucoplásica o leucoplasia candidiásica (14).
Se le considera con una capacidad de malignización incluso superior a otros procesos premalignos donde no es infrecuente el hallazgo de imágenes de displasia epitelial.
El tratamiento incluye la eliminación de los factores predisponentes relacionados (tabaco) y la utilización de antimicóticos con lo que desaparecería la lesión, sirviendo esto en muchas ocasiones como la única forma de diferenciarla de una leucoplasia.
Leucoplasia vellosa.—Infección vírica relacionada con el virus de Epstein-Barr y que se observa fundamentalmente en situaciones de inmunosupresión como en la infección por VIH.
Consiste en formaciones blancas queratósicas, asintomáticas, que se disponen en estrías paralelas localizadas en los márgenes linguales fundamentalmente de distribución bilateral, aunque pueden afectar cualquier zona de la cavidad oral.
No necesita tratamiento. No se maligniza. La clínica característica, la imagen histológica con signos de pseudocoilocitosis y la demostración del virus de Epstein-Barr son necesarios para su diagnóstico definitivo (15).
Nevus blanco esponjoso. —Enfermedad congénita hereditaria autosómica dominante que se manifiesta precozmente en la infancia y que crece durante toda la vida. Afecta a varios miembros de una misma familia.
Se localiza en cualquier zona de la mucosa oral, pero sobre todo en mucosas yugales de forma bilateral y simétrica, apareciendo unos engrosamientos blancos queratósicos, esponjosos, con pliegues profundos (Figura 10). Son totalmente asintomáticos. Algunos enfermos también tienen lesiones en otras mucosa (vaginal, rectal).
Es un proceso benigno que no se maligniza. No necesita tratamiento. La clínica y la historia familiar son suficientes para el diagnóstico (16).
Lesiones rojas
La mucosa oral normal presenta de forma generalizada un color rosa brillante con variaciones topográficas e histológicas que lo modifica de rosa pálido a rosa oscuro o rojizo.
Aparte de estas variaciones anatómicas, existen múltiples posibilidades por las que la mucosa, normalmente una porción de la misma, presenta color rojo de forma patológica. El espectro de causas que dan lugar a estas alteraciones resulta especialmente amplio y variado: trastornos hereditarios, trastornos alérgicos, trastornos autoinmunes, infecciones (bacterianas, micóticas y víricas), alteraciones del estado del huésped (diabetes, uremia), alteraciones de la resistencia local (xerostomía), traumatismos, condiciones yatrogénicas, neoplasias, trastornos gastrointestinales, estados carenciales(déficit vitamínicos) y trastornos idiopáticos (17). Como son tantas, en este capítulo detallaremos exclusivamente aquellas que son más frecuentes.
Los cambios y causas tisulares básicas que producen trastornos rojos anormales son inflamación, erosión y ulceración, atrofia y alteraciones vasculares.
1. Inflamación. Cuando Celsius describió este mecanismo patológico, estableció los signos característicos, siendo el “rubor” uno de ellos, motivado por los cambios vasculares que concurren (proliferación vascular y extravasación sanguínea). Las lesiones inflamatorias que aparecen en la cavidad oral son múltiples, siendo las más frecuentes:
- Gingivitis.
- Traumatismos: mecánicos (mordeduras, prótesis mal adaptadas, etc.), físicos (quemaduras por alimentos calientes) y químicos (colutorios agresivos o productos yatrogénicos)
- Infección: celulitis, abscesos.
- Alergia o enfermedad autoinmune.
- Formaciones exofíticas: hiperplasias inflamatorias.
2. Erosión y ulceración: úlceras agudas y crónicas, benignas y malignas, únicas y múltiples.
- Úlceras agudas, benignas y únicas: traumáticas, normalmente de forma mecánica (mordeduras, prótesis, aparatología ortodóncica, restos radiculares o dientes mal erupcionados, cepillado, accidentes, etc.) o quemaduras por líquidos calientes o yatrogénicamente por productos odontológicos
- Úlceras agudas, benignas y múltiples: aftas (estomatitis aftosa recidivante crónica) e infecciones herpéticas primarias o recidivantes.
- Úlceras crónicas, benignas y normalmente múltiples: liquen plano, penfigoides, pénfigos y lupus eritematoso.
- Úlceras crónicas benignas únicas: actinomicosis, micosis profundas
- Úlceras crónicas y malignas: son únicas y corresponden a las distintas formas de cáncer oral, siendo el más frecuente el carcinoma de células escamosas.
3. Atrofia. El mecanismo de atrofia se debe de forma genérica a la pérdida de la capa superficial epitelial más o menos queratinizada, transparentándose el tejido conjuntivo con vasos sanguíneos. Esta alteración se produce en:
- Candidiasis eritematosa: ya sea en su forma aguda (lengua dolorosa antibiótica) o crónica en paladar (relacionada con estomatitis protética u otro factor predisponente) en lengua y queilitis comisural.
- Xerostomía: secundaria a medicamentos, la radioterapia y las enfermedades crónicas de las glándulas salivales (síndrome de Sjögren), son las causas más frecuentes de xerostomía e hiposalivación.
- Depapilación lingual: pérdida de las papilas filiformes de forma total o parcial en la porción dorsal lingual. Algunas son secundarias a causas locales como traumatismos (quemaduras, productos químicos, etc.), infecciones (candidiasis, sífilis), estomatitis alérgica (medicamentosa o de contacto) enfermedades propias de la lengua (glositis romboidal media o lengua geográfica), o idiopática. Otras veces son secundarias a procesos sistémicos como estados carenciales (anemia ferropénica, anemia perniciosa, síndrome de Plummer-Vinson, esprue y déficit del complejo vitamínico B), alteraciones endocrinas (diabetes, hipotiroidismo) y xerostomía (18).
- Gingivitis descamativa: actualmente se considera una manifestación clínica de varias enfermedades, siendo las dermatopatías las más frecuentes: liquen plano, pénfigos, penfigoides y lupus eritematoso (Figura 11).
- Eritroplasia: es una mancha roja aterciopelada persistente que no puede identificarse como ninguna otra lesión roja específica. Se considera el signo más precoz del carcinoma de células escamosas, incluso para muchos ya verdadero carcinoma, ya que todas las formas de eritroplasia presentan cambios malignos.
4. Procesos sanguíneos, hemorrágicos o vasculares: derivados de las enfermedades de la sangre, de la alteración de la hemostasia o neoformaciones vasculares como los hemangiomas. Son formaciones maculares o exofíticas blandas, depresibles y en ocasiones se aprecia el pulso. Al presionarlos su color palidece o desaparece.

Lesiones oscuras
El color marrón, negro o azulado que sirve de base a este tipo de enfermedades se debe a una de estas dos situaciones:
- La acumulación de material coloreado endógeno o exógeno, en localizaciones o cantidades anormales en los tejidos superficiales.
- Acumulación de líquido claro inmediatamente por debajo del epitelio.
Estas dos situaciones corresponden a cuatro causas concretas: acúmulos de melanina, enfermedades sanguíneas, hemorrágicas o vasculares, pigmentaciones exógenas y fenómenos de refracción de líquidos que ocupan cavidades superficiales.
Acúmulos de melanina
El color oscuro producido por el acúmulo de melanina está en relación con la profundidad del depósito, así en porciones superficiales son de color negro o marrón oscuro y los más profundos son de color azulado.
Por otra parte, hay que distinguir discromías benignas (melanoplaquia, melanosis del fumador, mácula oral melanótica) de las malignas o tumorales (nevus y melanoma). Estas últimas son lesiones oscuras solitarias, crónicas, de crecimiento rápido y con cambios en su superficie. Son las que siempre hay que diferenciar y eliminar lo antes posible, a la mínima sospecha, antes de que sufran cambios. El melanoma oral, aunque poco frecuente, sigue siendo una enfermedad de muy mal pronóstico, con una tasa de supervivencia a los 5 años por debajo del 25 por ciento.
Melanoplaquia. —Todas las personas, excepto los albinos, tenemos un grado distinguible de pigmentación melánica por piel y mucosas, distribución que está bajo control genético. La mayoría de los individuos de piel clara tienen una coloración relativamente uniforme en toda la cavidad oral, las personas más morenas, en especial las de raza negra, suelen presentar máculas melanóticas pigmentadas de diversa configuración y tamaño en la mucosa oral, en especial en las encías. Se denominan melanoplaquia. Se ha podido demostrar una mayor prevalencia en diversos grupos étnicos, por lo que también se denomina pigmentación melánica racial (Figura 12).
Son pigmentaciones múltiples o generalizadas, asintomáticas, que se intensifican con la edad. No necesitan tratamiento y a veces son motivo de consulta por motivos estéticos, siendo necesario en estos casos su extirpación, que se logra fácilmente por desepitelización (gingiabrasión) (19).
Se han publicado casos similares en mujeres que están tomando anticonceptivos orales de tipo combinado (ricos en estrógenos). Así también con relación a la ingesta de otros fármacos: clorpromacina, minociclina y quinidina (17).
Microscópicamente aparece una mayor pigmentación de la capa basal, el número de melanocitos no aumenta.
Melanosis del fumador. — El tabaquismo es otra causa fundamental de pigmentación melánica oral, tanto a individuos de raza blanca como de otras razas. Diversos agentes del humo del tabaco parecen estimular a los melanocitos para producir melanina. Aparecen máculas de color marrón, gris o negro en la mucosa oral, sobre todo en encía. La encía labial inferior es una zona habitual. Son zonas asintomáticas indistinguibles de la melanoplaquia.
Se ha observado la reducción o desaparición de las máculas con la disminución o interrupción total del consumo del tabaco
Mácula oral melanótica. —Afección pigmentada de la mucosa oral y labios, más frecuente en individuos de piel clara, entre 30 y 45 años, de causa desconocida (posiblemente postraumática) y constituida por un acúmulo fisiológico de melanina.
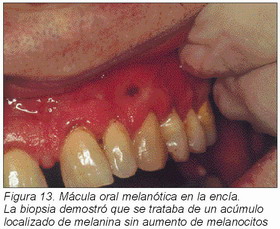 Se trata de una lesión solitaria, bien circunscrita, pigmentada de color marrón, azulado o negro, de pequeño tamaño, asintomática y que se localiza en labio inferior, encía, mucosa bucal y paladar duro (Figura 13).
Se trata de una lesión solitaria, bien circunscrita, pigmentada de color marrón, azulado o negro, de pequeño tamaño, asintomática y que se localiza en labio inferior, encía, mucosa bucal y paladar duro (Figura 13).
No se maligniza, su única importancia es el diagnóstico diferencial con nevus y melanoma que se obtiene mediante biopsia excisional. Microscópicamente es igual que melanoplaquia con acúmulo de melanina en porción basal epitelial sin aumento de melanocitos (20).
Nevus oral. —Tumor benigno congénito o adquirido de melanocitos o células névicas, frecuente en piel (lunar) y raro en la cavidad bucal.
Normalmente pigmentado (85 por ciento de las ocasiones) de gris a negro, pasando por marrón claro y azul. Se distinguen cuatro tipos histológicos: intradérmicos, de la unión, compuestos y azules, según la localización del acúmulo de las células névicas.
- Nevus intradérmico o intramucoso: las células névicas se localizan en la lámina propia, no contactan con la membrana basal. Suele ser elevado, firme, en forma de nódulo liso aunque en ocasiones aparece como una masa polipoide.
- Nevus de la unión: las células névicas se localizan en la capa basal epitelial justo por encima de la unión dermo-epidérmica. No suelen ser exofíticos ya que están formados por escasas células névicas.
- Nevus compuesto: las células névicas se encuentran a ambos lados de la membrana basal, lámina propia y capa basal epitelial. Suele ser elevado como un nódulo o masa polipoide.
- Nevus azul: se denomina así porque las células névicas se localizan en zonas profundas del tejido conjuntivo. Suele constituir un nódulo elevado.
La forma más frecuente es el nevus intramucoso (60-70 por ciento de los casos) seguido por el nevus azul (20 por ciento). Los compuestos son los que más se malignizan. Aunque pueden aparecer en cualquier lugar de la mucosa oral, la localización más frecuente es el paladar duro y a continuación mucosa bucal y encía. El 15 por ciento de los nevus son no pigmentados. Más frecuente en mujeres (2:1) entre los 20 y 40 años de edad. De pequeño tamaño (< a 0,6 cm) (21).
Casi la tercera parte de los melanomas orales parecen surgir de melanosis existentes, por lo que se recomienda extirpar por completo los nevus orales, dado su potencial maligno, para estudiarlos microscópicamente.
Melanoma oral. —Es el tumor maligno de células névicas, siendo una neoplasia cutánea de frecuencia creciente y raro en la boca (0,2 al 8 por ciento de todos los melanomas). Es la mancha oscura solitaria de la boca de la que deben diferenciarse todas las demás lesiones. De muy mal pronóstico (entre el 5,2 al 20 por ciento a los 5 años) y con una vida media de supervivencia de 18 meses. Peor pronóstico incluso que los melanomas cutáneos debido a (22):
- Extirpación quirúrgica técnicamente más complicada.
- Las lesiones se diagnostican en estadíos más avanzados.
- Metástasis frecuentes y rápidas por vía hematógena y linfática.
Más frecuente entre varones, entre los 40 y los 70 años de edad. Alrededor del 80% se localizan en la cresta alveolar maxilar y el paladar22.
Clínicamente puede presentarse como:
- Mácula pigmentada, de extensión superficial.
- Nódulo pigmentado.
- Lesión exofítica pigmentada grande de rápido crecimiento.
- Melanoma amelanótico, en el 10-15 por ciento de los casos (con cualquiera de las tres formas).
La pigmentación va desde un color rosado normal de mucosa (amelanótico) a negro, pasando por marrón y azul. Es firme a la palpación, aunque menos que el carcinoma de células escamosas. Puede ulcerarse pero no presenta bordes evertidos. Suele estar rodeado por un borde eritematoso que representa una reacción inflamatoria del tejido circundante. Suele ser indoloro, salvo que se ulcere o se infecte.
El melanoma tiene un patrón de crecimiento horizontal hasta que se hace vertical, alcanzando planos profundos fijándose a ellos y dando lugar a metástasis. La velocidad de crecimiento horizontal y luego vertical, depende del tipo clínico, siendo superior en las formas exofíticas, donde es vertical casi desde el principio (peor pronóstico). Las metástasis son por vía hematógena y linfática (hay una clara relación entre grosor del tumor y las metástasis cervicales). Los ganglios afectados con mayor frecuencia son los submaxilares, luego los yugulares superiores contralaterales (22).
El protocolo de tratamiento que se debe seguir en estas lesiones es (23):
- Resección del tumor primario mediante abordaje intraoral.
- Disección cervical terapéutica en caso de metástasis cervicales detectables clínicamente.
- Quimioterapia e inmunoterapia.
De todas formas, la mejor terapia para estas lesiones es el diagnóstico precoz, la eliminación de toda lesión oscura solitaria que ofrezca dudas su diagnóstico y antes de que sufra cambios. Como ya comenté, la tercera parte de los melanomas orales surgen de melanosis ya existentes. Existen una serie de cambios en los nevus orales sospechosos de malignidad como son: asimetría, irregularidad de bordes, diversidad de colores y diámetro superior a 0,6 cm.
Otros procesos melánicos. —Existen otros procesos que incluyen discromías oscuras en la cavidad bucal, como son:
- Enfermedad de von Recklinghausen (neurofibromatosis múltiple): enfermedad hereditaria con rasgo autosómico dominante, neurofibromas plexiformes múltiples en piel y mucosas, manchas color café con leche presentes en más del 90 por ciento de los casos (se diagnostican cuando su número es superior a 5). Además pueden presentar lesiones músculo-esqueléticas y vasculares (24).
- Síndrome de Albright: trastorno del desarrollo de origen desconocido con manchas café con leche, displasia fibrosa uni o poliostótica y pubertad precoz en niñas.
- Síndrome de Peutz-Jeghers: enfermedad hereditaria autosómica dominante con pigmentaciones melánicas orales y periorales y poliposis intestinal (25).
- Cloasma gravídico: o gestacional, pigmentaciones melánicas en cara y excepcionalmente en la mucosa oral en mujeres gestantes durante la segunda mitad del embarazo. Las variaciones hormonales (aumento del nivel de ACTH) producen un incremento de la actividad melanocítica.
- Enfermedad de Addison: pigmentaciones melánicas de piel y mucosas (bronceado profundo) por fracaso suprarrenal bilateral y mayor producción de melanina.
- Hemocromatosis (diabetes bronceada): se produce un exceso de hierro que se deposita en los tejidos originando esclerosis y disfunción de órganos y tejidos afectados. La coloración oscura viene determinada por los mayores niveles de melanina al destruirse la corteza suprarrenal por los intensos depósitos de hierro. Se acompaña de diabetes y cirrosis hepática.
Enfermedades sanguíneas, hemorrágicas o vasculares
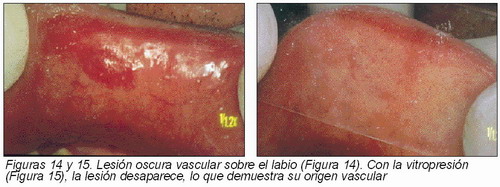
Consisten en formaciones oscuras maculares o exofíticas blandas, depresibles y en ocasiones se aprecia el pulso. El cambio de coloración es por extravasación sanguínea o proliferación importante de vasos sanguíneos. Tienen una característica común, a la presión su color oscuro palidece o desaparece. Por ello, la vitropresión es una maniobra necesaria para su diagnóstico y para diferenciarlas del resto de lesiones oscuras (Figuras 14 y 15).
Algunas de estas formaciones son: varicosidades, petequias y equímosis, hematomas, hemangiomas y linfangiomas, el granuloma periférico de células gigantes y el sarcoma de Kaposi.
Varicosidades. —Son venas distendidas, fenómenos frecuentes en la cavidad oral, sobre todo en personas mayores. Son superficiales, indoloras y azuladas y acentúan la forma y distribución del vaso sanguíneo. Su localización más habitual es la cara central de la lengua. Cuando se afectan muchas de estas venas linguales se denomina lengua de caviar o flebectasia lingual.
Normalmente se trata de un proceso fisiológico pero puede expresar alguna patología como la existencia de un tumor que presiona la vena cava en localizaciones proximales (mediastino). En otras ocasiones se pueden observar en individuos aprensivos, niños que contienen la respiración y en insuficiencia cardíaca congestiva.
Petequias y equímosis (púrpura). —Son hemorragias submucosas purpúricas que aparecen como máculas, rojizas en un principio y azul-marrón pocas horas después, y que se diferencian en el tamaño: las petequias son puntiformes y las equímosis superan los 2 cm de tamaño.
La hemorragia en estos casos es lenta, por lo que la sangre es insuficiente para provocar tumefacciones fluctuantes como los hematomas. La causa puede ser un traumatismo, una alteración del mecanismo de la hemostasia o una enfermedad sistémica, sobre todo si las petequias tienen una distribución generalizada. Por ello es importante la historia clínica para descartar alguna de estas patologías y realizar las pruebas de laboratorio necesarias para identificar el defecto subyacente específico.
Hematomas.- Son acúmulos de sangre extravasada contenidos en los tejidos. Cuando es superficial se muestra como una tumoración azulada y elevada, fluctuante, de consistencia blanda, contorno bien delimitado y se desplaza sobre planos profundos. La temperatura de la mucosa puede elevarse ligeramente y la presión puede ser dolorosa.
Normalmente de tamaño autolimitado se resuelve espontáneamente a los pocos días. Si se lesiona un gran vaso puede ser de gran tamaño y en la región cervical o sublingual puede ocasionar un compromiso respiratorio.
A las 24 horas de detenerse el flujo sanguíneo, se instaura el proceso de hemostasia y se coagulan dando lugar a masas indoloras, negras y duras (hematoma tardío). Si es superficial se podrá observar el cambio en los días consecutivos desde el negro al azul, al verde y al amarillo. Acaba por desaparecer cuando se elimina de los tejidos toda la hemosiderina de la sangre extravasada.
Dado que los hematomas constituyen un excelente medio de cultivo de bacterias oportunistas hay que someter al paciente a un tratamiento adecuado con antibióticos.
Hemangioma y linfangioma. —Es una proliferación benigna de vasos sanguíneos. Puede ser de origen congénito o traumático, aunque el 75 por ciento se forman durante el primer año de vida y suelen desaparecer con la edad.
Clínicamente aparecen como una lesión aplanada o exofítica con una coloración que va del rojo intenso al azulado. Si su situación es en la profundidad rara vez se detectan y no tienen cambio de coloración. De consistencia blanda y fluctuante. En ocasiones puede apreciarse el pulso. A la presión palidecen o desaparece su color oscuro. Se localizan en labios, lengua, mucosa bucal y resto de mucosa oral (4).
Histológicamente se distinguen dos tipos:
- Hemangioma capilar: formado por vasos de pequeño calibre, similar a tejido de granulación o a un granuloma piogénico, siendo el complemento inflamatorio lo que los diferencia.
- Hemangioma cavernoso: formado por estructuras vasculares grandes, dilatadas, y de forma tortuosa e irregular.
El linfangioma, menos frecuente, suele ser congénito y se localiza normalmente en la superficie dorsal y bordes de la lengua. Compuesto de vasos linfáticos y sanguíneos suele tener un color más claro que el hemangioma, a veces incluso de color de mucosa normal o translúcido.
Granuloma periférico de células gigantes. —Lesión exofítica granulomatosa que aparece como una respuesta reactiva. En la cavidad oral se localiza en encías y reborde alveolar edéntulo. Su característica principal es que presenta células gigantes multinucleadas en el interior del tejido conjuntivo. Predominantemente de color rojo, puede presentar color azul por la existencia de hemosiderina extravasada.
Sarcoma de Kaposi. — Neoplasia endotelial multicéntrica que en la cavidad oral se ha visto con frecuencia en varones homosexuales infectados por el virus VIH. Se localiza sobre todo en paladar y luego en encía. Comienza siendo una mácula oscura que evoluciona hacia una lesión exofítica multilobular que termina ulcerándose (26).
Pigmentaciones exógenas
Diversos pigmentos exógenos se pueden fijar a la mucosa oral por diferentes motivos dando lugar a una coloración oscura en aquellos sitios donde se depositan. Algunos ejemplos son: tatuaje de amalgama, estomatosis metálicas y lengua negra vellosa.
Tatuaje de amalgama.—La amalgama de plata es un material de obturación empleado en odontoestomatología que cuando se deposita en el interior de la mucosa, la impregna y la colorea. Aparecen discromías solitarias de color oscuro, de azul a negro, que se localizan en aquellas zonas próximas al diente que se ha tratado (obturación, apicectomía), fundamentalmente encía y mucosa alveolar. Son máculas asintomáticas, permanentes con dos implicaciones, una estética si el tatuaje es en una zona anterior visible y otra clínica, que hay que diferenciar siempre de una mácula tumoral melánica. La localización y la posibilidad de detectarse radiográficamente son los datos fundamentales para el diagnóstico diferencial. Si fuese necesario se extirpa y se estudia histopatológicamente (4).
Estomatosis profesionales. —Diversos sulfuros metálicos utilizados como solución mendicamentosa y pasando al torrente sanguíneo o profesionalmente siendo aspirados sus vapores, pueden producir tinciones oscuras en la cavidad oral. Algunos de estos metales son el cromo, el plomo y el bismuto. Se depositan en la encía originando discromías lineales de color grisáceo, asintomáticas y permanentes. El caso más conocido es el ribete plúmbico de Burton. Actualmente son situaciones poco frecuentes.
Otra situación clínica es la argiria o pigmentación de plata que origina una colororación azulado-gris en piel y mucosas en aquellos individuos que han ingerido plata como medicamento (gotas nasales con sales de plata) o haber mascado película figuragráfica durante periodos prolongados. Suele acompañarse de alteraciones neurológicas y auditivas.
 Lengua negra vellosa
Lengua negra vellosa
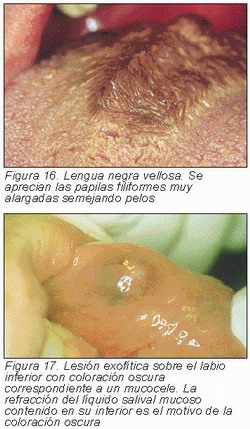
Entidad inocua que afecta al 0,15 por ciento de la población general que consiste en un alargamiento de las papilas filiformes, que en ocasiones se semejan a pelos. Este trastorno se debe a irritación por uno o diversos factores locales (18):
• Restos de alimentos que permanecen en la lengua y se impactan entre las papilas por higiene oral defectuosa.
• Uso habitual de agentes oxidantes o astringentes en preparados orales.
• Uso local de algunos antibióticos.
• Consumo de tabaco.
• Infección por Cándida albicans.
Diversos factores sistémicos como antibioterapia sistémica, anemia y debilitación general, pueden desempeñar un papel etiológico.
Las papilas hiperplásicas, hiperqueratósicas tienen en esencia un color claro. Bacterias cromógenas, preparados de vitaminas y minerales, fármacos y alimentos de color oscuro son los responsables de que adquiera un color oscuro, de marrón a negro (Figura 16).
La eliminación de estos factores irritantes responsables y una técnica higiénica correcta con cepillado de la superficie dorsal de la lengua son suficientes para que esta alteración desaparezca. En ocasiones es necesario el uso de antimicóticos tópicos.
Fenómenos de refracción de líquidos que ocupan cavidades superficiales
Diversas cavidades con contenido líquido presentan coloración oscura (azul) debido a fenómenos de refracción, absorben la mayor parte de las ondas visibles a excepción del azul. Algunos ejemplos son: mucocele, ránula, quiste superficial y tumores de glándulas salivales productores de moco.
Mucocele.—Formaciones exofíticas producto de lesiones de glándulas salivales menores por un traumatismo sobre su conducto de excreción, vertiéndose su secreción en los tejidos vecinos. Rara vez presentan revestimiento epitelial, por lo que se clasifican como falsos quistes. Otras veces se producen bloqueos ductales por sialolitos o tapones mucosos, teniendo un revestimiento epitelial formado por células ductales.
Se localizan en la mucosa del labio inferior y en segundo lugar en la cara ventral de la lengua. Otras localizaciones son excepcionales. Consisten en masas exofíticas blandas, fluctuantes, se desplazan sobre planos profundos, bien delimitadas, de color azul (dependiendo del grosor de la mucosa de revestimiento, los más superficiales son más oscuros, los más profundos de color de mucosa normal). Si sufre posteriormente una irritación crónica se cubre de una capa de queratina (Figura 17).
Se forman en pocos días y en ocasiones recidivan, rompiéndose y drenando periódicamente. Para el tratamiento se recomienda extirpar el mucocele en su totalidad (27).
Ránula. —Es un mucocele que afecta a la glándula sublingual, se localiza por tanto, en el suelo de la boca. Recibe este nombre porque su apariencia semeja a la panza de una rana. Es característico una fluctuación del tamaño, teniendo un tamaño mínimo a primera hora de la mañana, alcanzando su tamaño máximo justo antes de la comida, reflejando el incremento de la actividad excretora dependiendo del estímulo gustatorio.
Es una masa exofítica blanda, fluctuante, de color azulado, dependiendo del grosor de la mucosa que lo recubre. El tratamiento requiere la extirpación de la lesión, a veces es necesario la extirpación completa de la glándula (27).
Quiste superficial. —El quiste odontogénico y algunos quistes fisurales que se producen muy superficialmente a la exploración clínica pueden presentarse como unas formaciones nodulares azuladas. El ejemplo más frecuente es el quiste de erupción en niños.
Tumores de glándulas salivales productores de moco. —El carcinoma mucoepidermoide de bajo grado y el adenocarcinoma de células mucosas intraorales surgen de glándulas salivales menores, productoras de moco, simulando un mucocele en sus estadíos precoces.
Como resumen y para establecer las normas a seguir en el diagnóstico y manejo de las lesiones oscuras, los pasos que tenemos que dar y de forma cronológica para evitar problemas o complicaciones a veces importantes son:
1. Exploración clínica: forma, tamaño, color, consistencia, superficie, tiempo de evolución y localización. Si esta es próxima a hueso (encía, mucosa alveolar o paladar) hay que hacer una radiografía periapical para descartar un tatuaje de amalgama.
2. Vitropresión: si desaparece o palidece es una lesión de origen vascular.
3. Punción aspiración con aguja fina (PAAF): determina las características celulares de la lesión y orienta el tratamiento.
4. Biopsia extirpación, con lo que se obtiene el diagnóstico definitivo.
 Lesiones amarillas
Lesiones amarillas
Son las discromías menos importantes por su frecuencia y menores implicaciones clínicas. A excepción de los gránulos de Fordyce, son raras en la cavidad oral.
Las causas por las que aparecen en la cavidad oral y algunos ejemplos son:
• Tejido adiposo (gránulos de Fordyce, lipoma, quistes epidermoides y dermoides).
• Colección purulenta (abscesos superficiales).
• Tejido linfoide (nódulos de tejido amigdalino).
• Pigmentación exógena (lengua vellosa amarilla, ictericia, carotenemia).
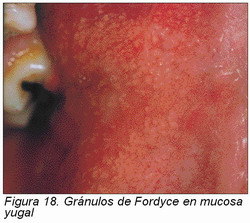
Gránulos de Fordyce. —Situación anatómica frecuente (en mas del 80 por ciento de la población), consisten en glándulas sebáceas que se presentan en la cavidad oral como múltiples y pequeños gránulos amarillos ligeramente elevados y totalmente asintomáticos. La mucosa que los cubre y rodea es de características normales. En ocasiones se agrupan, dando lugar a áreas similares a placas (Figura 18).
Su número aumenta rápidamente durante la pubertad y se sigue incrementando en la edad adulta, donde se hacen más visibles. Se localizan en la mucosa yugal, siendo bilaterales y simétricos. También en zonas retromolares y labios. En ocasiones en encía, frenillos y paladar.
Abscesos superficiales. —Una colección purulenta cubierta por una mucosa de poco grosor pueden presentarse como una formación exofítica amarillenta. Normalmente de origen dentario, pulpar o periodontal, son su localización, el dolor y sobre todo la evacuación del pus, los signos fundamentales para su diagnóstico.
Nódulos superficiales de tejido amigdalino. —Se presentan como nódulos amarillo-rosáceo por contenido de tejido linfoide y aparecen en la pared posterior de orofaringe y en la porción posterior del dorso de la lengua, por detrás de la “V” lingual y ambos lados correspondiente a la amígdala lingual. En ocasiones se observan distribuidos por la mucosa oral
Lengua vellosa amarilla. —Como ya comentamos en las lesiones oscuras, consiste en un crecimiento (como pelos) de las papilas filiformes y si la tinción no es muy oscura (lengua negra vellosa) o previamente a la evolución a ésta, puede presentarse con color amarillento.
Lipoma.— Es una neoplasia benigna frecuente, aunque rara en la cavidad oral. Es un tumor de células adiposas maduras que se localiza en el tejido subcutáneo. En la boca la mucosa yugal es el lugar preferente, pudiendo afectar a la bolsa adiposa de Bichat. Se trata de una tumoración única, sésil o pediculada, blanda, asintomática y se desplaza sobre planos profundos. La mucosa que lo recubre es de características normales. El color amarillento lo da su contenido y se aprecia en lesiones superficiales. En lesiones más profundas tiene un color de mucosa normal. Su tratamiento es la exéresis y su confirmación diagnóstica es a través del estudio histopatológico (28).
Quistes epidermoides y dermoides. —Son trastornos del desarrollo, teratomas quísticos que resultan de epitelio germinal atrapado. En la cavidad oral son infrecuentes, situándose sobre todo en el suelo de la boca, o en región submaxilar o submentoniana, según estén por encima o debajo del músculo milohiodeo, y estar en la línea media o lateralmente. Pueden ser de crecimiento lento o de aparición súbita.
No son dolorosos a la palpación y de color amarillo si son superficiales. La mucosa que los recubre es de características normales. De tamaño pequeño hasta alcanzar varios centímetros (27).
Se extirpan quirúrgicamente y el diagnóstico se confirma mediante histología, que va desde los quistes simples revestidos de epitelio plano estratificado con cierta queratinización hasta los quistes compuestos por otras capas germinales y diversos tipos epiteliales:
- El quiste está ocupado por un líquido quístico y queratina y ninguna otra estructura: quistes epidermoides.
- El quiste puede contener otros elementos, son quistes más complejos, pudiendo estar compuestos por grasa y queratina (quistes dermoides) o incluso además otros tejidos como pelos, hueso, músculo o dientes (teratomas).
Ictericia. —Es la coloración de piel y mucosas por un incremento en el nivel de bilirrubina y el depósito de este pigmento en los tejidos.
Carotenemia. —Se produce una coloración amarillenta de piel y mucosas por el depósito de carotenoides (lipocromos) por una ingesta rica de alimentos que contienen carotenos. v
Bibliografía
1. Bascones A, Llanes F. Medicina Bucal (tomos I y II). 2.ª ed. Madrid, Avances, 1996, pp. 99-115.
2. Hernández Vallejo G, López Sánchez A, Somacarrera Pérez ML, Arriba de la Fuente L, García Rodríguez MD. Protocolo diagnóstico de las lesiones blancas de la cavidad oral. Medicine, 1996; 7:340.
3. Blanco Carrión A, Rodríguez Núñez I, Gándara Rey JM, López López J. Nueva fórmula magistral en forma de colutorio para lesiones dolorosas de la mucosa oral. Rev Eur Odontoestomatol 1996; VIII: 169-72.
4. Bagán Sebastián JV, Vera Sampere F. Patología de la mucosa oral. Barcelona, Syntex Latino SA, 1989,.pp. 16-23.
5. Blanco Carrión A, Beiro Fuentes R, López López J, Gándara Rey JM. La candidiasis oral (II). Clínica, diagnóstico y tratamiento. Odontoestomatol Prac. Clin. 1999; 2: 67-79.
6. Blanco Carrión A, Beiro Fuentes R, López López J, Gándara Rey JM. La candidiasis oral (I). Concepto y etiopatogenia. Odontoestomatol Prac. Clin. 1999; 1: 31-42.
7. Blanco Carrión A. Liquen plano oral. Madrid, Ediciones Avances, 2000.
8. Markopoulus AK, Antoniades D, Papanayotou P, Trigonidis G. Malignant potential of oral lichen planus; a follow-up study of 326 patients. Oral Oncol 1997; 33: 263-9.
9. Axell T, Pindborg JJ, van der Waal I, and an International Collaborative Group in Oral White lesions. Oral White lesions with special reference to precancerous and tobacco-related lesions: conclusions of an international symposium held in Uppsala, Sweden, May 18-21 1994. J Oral Pathol Med. 1996; 25: 49-54.
10. Álvarez Lorenzo M, Gándara Rey JM, Gándara Vila P, Blanco Carrión A, García García A, Blanco Fondevila J. Estudio de la incidencia y localización de la leucoplasia bucal. Arch Odontoestomatol 1997; 13: 543-554.
11. Van der Waal I, Shepman KP, van der Meij EH, Smeele LE. Oral leukoplakia: A clinicopathological review. Oral Oncol 1997; 33: 291-301.
12. Milián MA, Bagán JV, Lloria E, Cardona F, Solano J. Lupus eritematoso sistémico. Medicina Oral 1996; 1: 54-57.
13. Bascones A, Cerero R, Esparza G. Lesiones blancas de la mucosa bucal. Madrid, Avances, 1992.
14. López J, Jané E, Chimenos E, Roselló X. Actualización de la candidiasis oral. Arch Odontoestomatol 1997; 13: 259-72.
15. Ceballos Salobreña A. Manifestaciones orales asociadas a la infección por VIH. Madrid, Jarpyo, 1995.
16. Bánóczy J, Sugar L, Fritmof L. White spongue nevus: leukoedema exfoliativum mocosae oris. A report of forty five cases. Swed Dent J. 1973; 66: 481-493.
17. Wood NK, Goaz PW. Diagnóstico diferencial de las lesiones orales y maxilofaciales. 5.ª ed. Madrid, Ed. Harcourt Brace, 1998
18. Blanco Carrión A, Bascones Martínez A, Llanes Menéndez F. Patología lingual. En: Bascones Martínez A.Tratado de Odontología. Tomo III, Sección 25, Capítulo 20. Madrid, SmithKline Beecham, 1998: 3 195-3 206.
19. Putter OH, Quellet D, Putter A, et al. A nontruamatic techinque for removing melanotic pigmentation lesions from the gingiva: gingiabrasion. Dentistry Today. 1994; 10: 58-60.
20. Kaugers GE, Heise AP, Riley WT, et al. Oral melanotic macules: a review of 353 cases. Oral Surg. 1993; 76: 59-61.
21. Buchner A, Leider AS, Merrel PW, Carpenter WM. Melanocytic nevi of the oral mucosa: a clinicopathologic study of 130 cases from Northern California. J Oral Pathol Med. 1990; 19: 197-201.
22. Van der Waal RIF, Snow GB, Karim ABMF, Van der Waal I. Primary malignat melanoma of the oral cavity: a review of eight cases. Br Dent J. 1994: 176: 185-8.
23. Umeda M, Shimada K. Primary malignat melanoma of the oral cavity: its histological classification and treatment. Br J Oral Maxillofac Surg. 1993; 31: 230-5.
24. Geist JR, Gander DL, Stefanac SJ. Oral manifestations of neurofibromatosis types I and II. Oral Surg Oral Med Oral Pathol 1992; 73: 376-382.
25. Bermejo Fenoll A, Mas Bermejo C, García Ballesta C. Síndrome de Peutz-Jeghers (melanosis mucocutánea asociada con poliposis gastrointestinal). Presentación de 5 casos en la misma familia. Av Odontoestomatol. 1991; 7: 11-17.
26. Blanco Carrión A, Gándara Rey JM. Manifestaciones orales en el paciente VIH/SIDA: Infecciones micóticas y neoplásicas. Arch Odontoestomatol 1998; 14: 507-513.
27. Neville BW, Damm DD, Allen CM, Bouquot JE. Oral & Maxillofacial Pathology. Filadelfia, Saunders, 1995: 259-321.
28. Llanes Menéndez F, Caballero Herrera R, Bascones Martínez A. Lipomas de la cavidad oral con referencia a nuestra experiencia de 7 casos. Av Odontoestomatol. 1990; 6: 381-384.




