Bajo el auspicio de la empresa Mozo-Grau se ha celebrado una reunión de expertos en la que se han abordado diferentes aspectos que hacen referencia a la Implantología moderna. En esta reunión, celebrada en Quintanilla de Onésimo (Valladolid), se abordaron principalmente tres temas: Periimplantitis, Implantes cortos y relación entre técnicos de laboratorio y dentistas, acordándose una serie de documentos de consenso, con una orientación eminentemente clínica, que intentan servir como guías clínicas, que serán revisados con periodicidad y actualizados en la medida que la evidencia científica aconseje su modificación.
El grupo de trabajo reunido considera que estas recomendaciones son de gran interés para todos los profesionales y, al igual que en otros países, pueden servir de marco de referencia para el conjunto de la profesión y futuras investigaciones.
GACETA DENTAL publica en este número el segundo de los tres documentos suscritos y que han sido facilitados a la publicación por los integrantes de este grupo de trabajo.
Introducción
Las clínicas dentales han evolucionado, de forma que el conjunto de las partes es superior a la simple suma de sus componentes. Hoy no se puede concebir un tratamiento sin la perfecta coordinación entre recepción, personal auxiliar, higienistas, técnicos y dentistas.
El éxito de un tratamiento pasa por cada uno de los componentes. Nadie puede atribuirse el resultado final sin contemplar todas las partes implicadas. Por ello, la motivación y la supervisión, junto con una comunicación fluida, son parte del proyecto global para un resultado óptimo.
Impresiones
Impresión convencional
Dos materiales han demostrado su capacidad para reproducir con exactitud tanto la posición como el detalle de los implantes. Estos son los poliésteres y el vinil polixilosano (1).
Para la toma de las impresiones, disponemos de dos alternativas, cada una de ellas con sus ventajas y sus inconvenientes, siendo estos los siguientes:
- El sistema de impresión en cubeta cerrada, donde el poste de impresión queda unido al implante en la boca del paciente.
- El sistema de impresión de cubeta abierta, mediante el cual el poste de impresión se desatornilla antes de retirar la cubeta y es arrastrado con ella al retirarla.
Uno de los aspectos que se suele pasar por alto es el desgaste que sufren los componentes destinados a la toma de las impresiones. Tanto los pilares de impresión como las réplicas de los implantes deberían ser sustituidas cada cierto número de impresiones. Con frecuencia estas estructuras son empleadas mas allá de su vida útil, lo cual supone un deterioro de los márgenes y con ello una inexactitud añadida para el control tanto de la posición como de las fisuras entre implante pilar.
Nuestra recomendación es que el uso de estos componentes no debería superar las cuatro o cinco impresiones. Asimismo, después de cada uso deberían ser minuciosamente revisadas bajo aumento y desecharse en caso de existir alteraciones en su superficie (Figura 1).
También merece la pena destacar la importancia de emplear componentes originales, con tolerancias controladas por el fabricante, ya que de otro modo podemos acumular errores en la transferencia de los implantes y desajustes de los componentes finales (2).
Impresiones digitales
Los nuevos sistemas digitales han aportado una forma de toma de registros más rápida, eficaz y fiable que los registros convencionales (3).
Las directrices actuales apuntan hacia laboratorios con experiencia y sistemas de escaneado abiertos, produciendo pilares mejor adaptados y una estructura con mejor ajuste que la toma de impresión convencional.
Hoy día el mejor ajuste disponible se puede determinar por orden decreciente como sigue (4):
- Digital
- Colado
- Sinterizado
Materiales
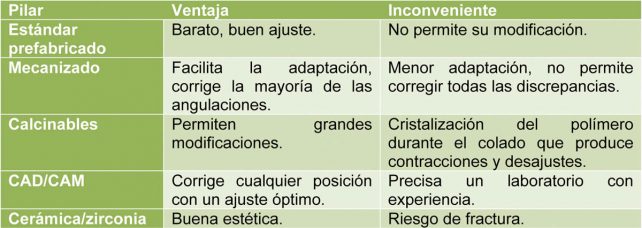
Materiales para los pilares protésicos
Parece demostrado que tanto la localización como la calidad de la unión con el tejido blando periimplantario se ve influenciado por la composición y estructura del material del pilar empleado (5). Según los estudios experimentales los materiales que tienen un mejor comportamiento son los siguientes:
- Cerámica
- Titanio
- Oro
- Zirconia
Asimismo, se dispone de estos pilares en diferentes formatos, todos ellos con ventajas e inconvenientes (6), (Tabla 1).
Por otro lado, se ha comprobado que aunque existen corrientes micro galvánicas entre los pilares y el propio implante, estas no suponen un riesgo en cuanto a la corrosión de los mismos (7).
Asimismo, se ha demostrado que los pilares deben ser mantenidos en perfectas condiciones de asepsia y esterilidad, ya que son frecuentes las contaminaciones de su superficie que pueden alterar la respuesta de los tejidos locales (8). En este mismo sentido se ha sugerido que la frecuente conexión y desconexión de los pilares sobre el implante, con la consiguiente desinserción del epitelio de unión y la alteración de la anchura biológica, pueden ejercer un efecto perjudicial sobre la estabilidad del tejido blando (9), así como del tejido duro (10).
Todo lo anterior nos lleva a intentar mantener el área de conexión lo más estable posible y a considerar una distancia mínima para la estabilidad de los tejidos periimplantarios que alcanzaría los 2 mm de longitud entre el cuerpo del implante y la prótesis (11).
Materiales para las estructuras
Diversas opciones pueden emplearse para el tratamiento de las estructuras protésicas. La facilidad para el colado o mecanizado y la posibilidad de reparar son las principales características para su elección.
Entre los materiales disponibles podemos elegir: oro, aleaciones de oro, cromo cobalto, titanio y aleaciones de titanio. Las preferencias hoy día se centran en el titanio y sus aleaciones micro-fresadas, consiguiendo un buen ajuste con mínimas tolerancias (Figura 2).
Materiales para las cubiertas
La cubierta de las prótesis tiene una doble misión: soportar la carga oclusal directamente y proporcionar una estética adecuada. Hoy día se emplean cubiertas de cerámica o de resina. En general, las cubiertas cerámicas permiten una mayor estética, aunque su manipulación es crítica. Por otro lado, las nuevas cubiertas de resina o y materiales plásticos presentan una fácil manipulación y una reparación sencilla.
Básicamente podemos distinguir entre compuestos de macro, micro y nanorelleno, pudiendo estos estar organizados en forma homogénea o heterogénea, de forma aislada o en cúmulos más o menos regulares y en ocasiones con refuerzos de fibras. Aunque faltan datos a largo plazo, los nuevos materiales compuestos pueden tener un papel emergente en el desarrollo de las cubiertas protésicas.

Comunicación entre profesionales
Uno de los aspectos que van a tener una influencia mayor en el transcurso y finalización de una prótesis es la comunicación entre los diferentes miembros que están tratando al paciente. De la fluidez de esta comunicación dependerá en gran medida el resultado estético final.
La parte prioritaria de este diálogo protésico debería establecerse fundamentalmente entre el técnico y el dentista, con la participación de la mayor parte del equipo dental implicado en él.
Además, las instrucciones y aclaraciones pertinentes deberían quedar reflejadas por escrito. Se recomienda el empleo de un formulario de solicitud bien diseñado y exhaustivo, sin llegar a ser interminable, ni repetitivo. Los datos básicos deberían incluir la identificación del paciente, los detalles del procedimiento, las fases previstas del mismo, así como los datos estéticos.
El color
La transmisión del color es uno de los aspectos fundamentales que percibe el paciente como calidad del tratamiento recibido. Con frecuencia este constituye su principal queja y el principal escollo en la transmisión de la información entre profesionales.
Existen diferentes formas de transmisión de color. Entre ellas merece la pena destacar RGB, CYMK, VHC (tono, saturación y brillo) y finalmente CIELAB (luminosidad, verde-rojo, azul-amarillo).
Actualmente la forma predominante de comunicación suele ser la VHC. De esta el punto clave viene determinado por el brillo (Chrome) expresado como cantidad de blanco o negro presente, y el menos importante el tono. La mayoría de los pacientes realmente solo perciben si los dientes protésicos son más blancos o más oscuros que los propios (Figura 3).
Protocolo de toma de color
Para la toma de color es necesario introducir algún tono de gris neutro al 18% (reflejan el 18% de la luz visible que reciben). Para ello una buena toma fotográfica debería incluir una tarjeta de gris siempre.
La tarjeta de gris es una referencia que permite un ajuste del color para la iluminación presente en el entorno donde se realiza la fotografía. Este ajuste del equilibrio de luz reviste una especial importancia cuando las tomas se realizan bajo iluminación artificial.
El fotómetro de la cámara está especialmente adaptado para ajustar la exposición para este tono gris que corresponde a la piel humana caucásica.
El objetivo final es conseguir el balance de blanco correcto, ya que el fotómetro siempre interpreta la iluminación presente como la reflejada por la tarjeta gris, identificando por el blanco como un gris fuertemente iluminado y el negro como un gris débilmente iluminado (12). Idealmente deberíamos registrar una escala con un blanco y un negro puro además de la tarjeta gris.
Esta pequeña estrategia nos permite equilibrar los niveles de color y hacer uniforme cualquier medición con independencia de la cámara, el objetivo o la fuente de luz. Este ajuste se puede realizar en el momento de la toma, o posteriormente mediante el software de retoque disponible.
Las imágenes fotográficas, la colorimetría y nuestras propias impresiones deberían quedar reflejadas en la hoja de trabajo que se remitirá al técnico junto con las percepciones del propio paciente.
[accordion]
[accordion_item title =»Bibliografía»]
1. Wee AG. Comparison of impression materials for direct multi-implant impressions. J Prosthet Dent. Marzo de 2000; 83 (3): 323-31.
2. Gigandet M, Bigolin G, Faoro F, Bürgin W, Brägger U. Implants with original and non-original abutment connections. Clin Implant Dent Relat Res. Abril de 2014; 16 (2): 303-11.
3. Ng J, Ruse D, Wyatt C. A comparison of the marginal fit of crowns fabricated with digital and conventional methods. J Prosthet Dent. Septiembre de 2014; 112 (3): 555-60.
4. Fernández M, Delgado L, Molmeneu M, García D, Rodríguez D. Analysis of the misfit of dental implant-supported prostheses made with three manufacturing processes. J Prosthet Dent. Febrero de 2014; 111 (2): 116-23.
5. Abrahamsson I, Zitzmann NU, Berglundh T, Linder E, Wennerberg A, Lindhe J. The mucosal attachment to titanium implants with different surface characteristics: an experimental study in dogs. J Clin Periodontol. Mayo de 2002; 29 (5): 448-55.
6. Palmer RM, Howe LC, Palmer PJ. Implants in Clinical Dentistry, Second Edition. 2 edition. New York: CRC Press; 2011. 226 p.
7. Jornet García A. Estudio experimental in vitro e in vivo del potencial electro-galvánico existente entre los implantes dentales de titanio y los pilares protésicos : repercusiones clínicas orales en humanos / Alfonso Jornet García; director, Arturo Sánchez Pérez. [Internet]. 2010 [citado 23 de noviembre de 2014]. Recuperado a partir de: http://digitum.um.es/xmlui/handle/10201/32163.
8. Romanos GE, Biltucci MT, Kokaras A, Paster BJ. Bacterial Composition at the Implant-Abutment Connection under Loading in vivo. Clin Implant Dent Relat Res. 5 de septiembre de 2014.
9. Alves CC, Muñoz F, Cantalapiedra A, Ramos I, Neves M, Blanco J. Marginal bone and soft tissue behavior following platform switching abutment connection/disconnection a dog model study. Clin Oral Implants Res. 16 de abril de 2014.
10. Becker K, Mihatovic I, Golubovic V, Schwarz F. Impact of abutment material and dis-/re-connection on soft and hard tissue changes at implants with platform-switching. J Clin Periodontol. Agosto de 2012; 39 (8): 774-80.
11. Galindo-Moreno P, León-Cano A, Ortega-Oller I, Monje A, Suárez F, OValle F, et al. Prosthetic Abutment Height is a Key Factor in Peri-implant Marginal Bone Loss. J Dent Res. 12 de marzo de 2014; 93
(7 suppl): 80S – 85S.
12. Freeman M. The Digital SLR Handbook. 3 edition. East Sussex: ILEX; 2011. 256 p.
[/accordion_item]
[/accordion]





