La Odontología es una de las profesiones en las que más contacto se tiene con una gran batería de sustancias de carácter común para toda la población, a la que hay que añadir los materiales dentales, que no sólo pueden causar lesiones a los pacientes, sino a los propios profesionales (auxiliares, higienistas, protésicos, odontólogos).
El listado de agentes irritantes y sensibilizantes es inmenso, por lo que nos limitaremos a hablar de aquellos productos de uso más habitual en la actividad diaria de una clínica odontológica.
En cuanto al concepto «alérgico», recordar que cualquier persona que no es alérgica a alguna sustancia, deja de serlo en un momento dado, incluso con productos con las que se ha convivido toda la vida. Por lo que la respuesta correcta ante la pregunta «¿Es usted alérgico?» es: «Hasta este momento». En líneas generales son enfermedades causadas por agentes físicos (polvo, pólenes…), químicos (fármacos, metales…) y biológicos (microorganismos, plantas…) que afectan a determinados órganos, bien por un efecto tóxico irritativo, o bien por desencadenar una reacción desproporcionada del sistema inmune.
Los cuadros clínicos que ocasionan presentan una sintomatología similar (rinitis, conjuntivitis, asma, eczema, urticaria…) que sólo por las características del agente causante y por los antecedentes personales y familiares de alteraciones del sistema inmune, permiten diferenciar entre un cuadro irritativo y otro de tipo alérgico.
Sensibilizantes
Son sustancias que al ser inhaladas (sensibilizante respiratorio) pueden dar lugar a reacciones alérgicas en el sistema respiratorio, o que se introducen en el organismo a través de la piel (sensibilizante dérmico), produciendo una hipersensibilidad que culmina en la aparición de un eczema cutáneo.
Estas sustancias se pueden encontrar dentro de un gran número de actividades laborales. La exposición a sensibilizantes puede causar, y causa, enfermedades importantes e incluso en algunos casos, la muerte. Dentro de las enfermedades respiratorias podemos citar: asma, alveolitis alérgica extrínseca (AAE), rinitis y el síndrome de disfunción de la vía reactiva (SDVR). Entre las enfermedades dermatológicas: dermatitis alérgica de contacto, urticaria por contacto inmunológica y dermatitis fotoalérgica de contacto.
Se caracterizan por tener una patogenia inmunológica, porque debe existir una sensibilización previa al alérgeno –que puede ser de años– y porque es más frecuente en personas con antecedentes personales y familiares de reacciones alérgicas.
Irritantes
Un irritante es una sustancia que deteriora el organismo (piel, vías aéreas, mucosas…) de todos los individuos por acción directa a través de mecanismos no inmunológicos.
Estos agentes pueden ser físicos (radiaciones, polvos, fibras…), mecánicos (roces, traumatismos…), biológicos (secreciones, infecciones…), y productos químicos (ácidos, bases y disolventes…).
La gravedad del daño causado por un irritante va a depender de su grado de toxicidad, de la concentración de la sustancia y del tiempo que dure la exposición, y de la vía de entrada en el organismo y desde el primer contacto.
Por vía respiratoria puede producir: rinitis, asma, bronco-alveolitis y neumocomiosis.
Por vía tópica: conjuntivitis, estomatitis, dermatitis de contacto irritativa y urticaria por contacto no inmunológica.
Las dermatosis suelen ser los cuadros clínicos más frecuentes junto con los respiratorios. Pueden ser irritativas o alérgicas, su prevalencia varía entre el 1,5 y el 5,4% y, en relación con el mundo laboral, tienen consideración de enfermedad profesional.
En el ámbito sanitario son debidas al manejo de productos químicos variados, unas veces como material de trabajo y otras, empleadas como higiene o desinfección.
El eczema suele ser el cuadro clínico más habitual y se caracteriza por: iniciarse con eritema, edema y prurito muy acentuados; en el transcurso de las horas empieza la vesiculación, con múltiples vesículas agrupadas que pueden confluir y formar otras más grandes e incluso ampollas, de contenido seroso; éstas se rompen y dejan pequeñas depresiones puntiformes exudativas que, si el agente ha cesado, forman costras y disminuye la inflamación, volviendo la piel a su estado natural en unas semanas, sin dejar lesión residual (el eczema no deja cicatriz).
Formas clínicas de las lesiones por contacto
Eczema de contacto o dermatitis de contacto (D.C.)
En la clínica de la D.C. hay que considerar tres aspectos: morfología (eczema típico y formas atípicas), topografía (en cualquier parte del cuerpo) y evolución, que puede ser de forma aguda (cuadro típico), subaguda (síntomas y signos atenuados) y crónica (persistencia del agente poco agresivo por un largo periodo de tiempo, tiende a la liquenificación).
El mal uso de medicamentos tópicos (antihistamínicos, corticoides potentes, furantoinas…) puede complicar una dermatitis.
La D.C. irritativa es un daño inespecífico de la piel después de la exposición a un irritante. Comprende varias reacciones clínicas que están influenciadas por el tipo de irritante, la temperatura, la humedad, la localización anatómica y la idiosincrasia del individuo (edad, sexo, raza y alergias previas).
La D.C. alérgica es una reacción eczematosa de la piel que resulta de la exposición de ésta, en individuos previamente sensibilizados, a sustancias sensibilizantes o alérgicas por contacto.
A menudo, el paciente ha estado en contacto durante varios años con la sustancia, antes de sensibilizarse. Las sustancias que provocan D.C. son muy variadas.
Fotodermatitis de contacto
Se produce eczema por la interacción de la piel con el resultado de una sustancia química ajena al organismo y la radiación electromagnética (condición indispensable).
Las sustancias más importantes son: fenotizinas, psoralenos, AINES, colorantes, breas de hulla, antibióticos, diuréticos, antifúngicos, fragancias y filtros solares.
Urticaria de contacto
El habón es la lesión elemental de la urticaria. Es una sobrelevación de la piel que refleja un edema en la dermis y que dura un corto periodo de tiempo (minutos a horas).
Aspectos clínicos: a) Urticaria localizada en el área de contacto; b) Urticaria generalizada y angiedema posterior al contacto; c) Urticaria asociada a síntomas gastrointestinales, rinitis, asma y conjuntivitis; y d) Urticaria asociada a reacciones anafilácticas.
Mención aparte merece la urticaria aguda de contacto al látex por su trascendencia clínica, que puede causar la muerte de la persona que desarrolla este cuadro. Descrita por primera vez en 1980, se define como una alergia IgE mediada frente a antígenos de carácter proteico presentes en el látex natural y que persisten en el látex manufacturado. La atopía y la existencia de lesiones previas (eczema de manos) pueden facilitar este cuadro.
Clínica: es una hipersensibilidad inmediata al látex que en el contacto con la piel comienza únicamente con prurito; posteriormente aparece eritema, edema o habones en la zona de contacto, urticaria generalizada, síntomas sistémicos (oculares, respiratorios, gastrointestinales y cardiovasculares), shock anafiláctico y en los casos muy intensos, la muerte.
Cuando la exposición es aérea, la sintomatología puede ser sólo rinitis, conjuntivitis o asma. En mucosas aparece picor, edema y riesgo de shock anafiláctico por la mayor facilidad de absorción del antígeno.
La sensibilización al látex tiene reacciones cruzadas con ciertas frutas (plátano, aguacate, castaña, kiwi, papaya, chirimoya, fruta de la pasión, mango, piña, melocotón, tomate y harina de trigo), llegando a describirse como síndrome látex-frutas (anafilaxia, síndrome oral y urticaria o angioedema). También se han descrito reacciones cruzadas con algunos pólenes y hongos, lo cual complica cada vez más el problema.
En Odontología se han comunicado casos de alergia o reacción de hipersensibilidad ante algunos componentes de materiales de prótesis, ortodoncia y restauradora, entre otros, como por ejemplo el metilmetacrilato, BisGMA, alginato, yeso, eugenol, látex, metales (níquel, cromo, cobalto mercurio, oro…); desinfectantes (formaldehído, glutaraldehído, hipoclorito de sodio); pastas yodofórmicas, hidróxido de calcio, peróxido de carbamida y líquidos de revelador/fijador de radiografías.
En los pacientes sensibilizados se producen lesiones de diverso tipo por contacto con la mucosa oral y perioral (mucositis, reacciones liquenoides, queilitis, gingivitis, síndrome de boca ardiente). Hay que tener especial atención con los pacientes sensibilizados al látex pues es un producto presente en muchos materiales de goma, y, sobre todo, si emplean guantes de látex o diques de goma.
En los profesionales la sensibilización y las lesiones posteriores se producen, fundamentalmente, por contacto directo con la piel; en otras ocasiones serán por vía respiratoria. No hay que olvidar que la sensibilización a cualquier sustancia se puede producir fuera de la actividad profesional, como a cualquier persona, y si se es atópico, con mayor probabilidad.
En el entorno profesional, no sólo se está en contacto con materiales dentales, sino con todo tipo de sustancias como jabones, desinfectantes, medicamentos, fragancias de aerosoles, ambientadores, cremas de manos, textiles y pigmentos de pijamas, batas y calzado, metales de los pomos de las puertas, etc. La lista de sustancias irritantes y sensibilizantes es interminable y cada día se van incorporando nuevos productos (hay más de 5 millones de productos químicos en el mercado, de los que se conocen unos 3.000 como alérgenos).
Las reacciones al látex y metacrilatos son las que mayor prevalencia tienen entre los profesionales de la Odontología, variando los porcentajes entre el 4% y el 30% según las diversas casuísticas. Por la multitud de proteínas sensibilizantes del látex (heveinas) y por contacto directo con la piel de los monómeros del metacrilato, al manejarlos sin protección.
En las primeras publicaciones que existen en la literatura de sintomatología relacionada con el empleo de guantes de látex en dentistas y estudiantes (principios de 1990), los porcentajes variaban según países entre el 10% y el 31% en los estudiantes, y del 13,7% al 22,8% en los odontólogos generales, que su vez reflejaban unos antecedentes personales de alergias al polen y gramíneas (35,5% y 30,2%), de eczema (16,8% y 11,7%) y alergias al látex (16,8% y 5,2%); de esto se deduce que eran más propensos a presentar o desarrollar reacciones cutáneas a los guantes de látex.
En estudios posteriores estos porcentajes bajan a cifras de entre el 3,8% y 6,2% relacionado con una mayor concienciación y mejor manejo de estas situaciones, tras el establecimiento de normas y protocolos que promueven el uso de guantes libres de polvo y bajos en sustancias aceleradoras y extractoras de las proteínas del látex o su sustitución por los de vinilo o nitrilo.
La confirmación de cuál es el agente al que se está sensibilizado pasa por consultar a un especialista que tras hacer una minuciosa historia clínica solicitará las pruebas complementarias específicas para llegar al diagnóstico de certeza, ya que esta patología puede ser causa de enfermedad profesional, con las correspondientes connotaciones legales (cambio de puesto de trabajo, profesión o incapacidad temporal o total), y porque la analítica general y la biopsia son inespecíficas. Estas pruebas son:
– La prueba de punción o Prick test (se valora la reacción tipo I, aparición precoz de un habón en la zona de la inoculación). En algunos casos, como la sensibilización al látex, se han producido cuadros de anafilaxia, por lo que deben realizarse en un entorno hospitalario.
– Las pruebas de contacto o Patch test (valoran la reacción de tipo IV, aparición de eritema o eczema en la zona de contacto). Se colocan los parches con la batería estándar de productos propuestos por el Grupo Español Investigación Dermatitis de Contacto y las específicas de cada grupo profesional, que se levantan a las 48 horas y se leen en ese momento y a las 72 y 96 horas desde su colocación.
– Las pruebas sanguíneas de transformación blastoide de los linfocitos, el MELISA (Memory Lymphocite Immuno-Stimulation Assay) y determinaciones de Inmuglobulinas específicas (IgE),
La prevención pasa por trabajar de forma correcta con la adecuada higiene y protección individual, aparte de las colectivas que debe poner en marcha la empresa (formación sobre productos que se manejan y cómo protegerse de ellos, y tener los medios adecuados para minimizar los riesgos y ponerlos en práctica).
El tratamiento pasa por evitar el contacto con la sustancia irritante o sensibilizante, y el tratamiento médico oportuno para curar las lesiones (corticoides, vaselina pura, etc.). Hay que evitar los antihistamínicos y anestésicos tópicos por su gran poder sensibilizante. Si se sigue manteniendo el contacto, las lesiones no remitirán, o volverán a aparecer.
A continuación se muestran los agentes, agrupados por familias, que causan, sobre todo, dermatitis de contacto.
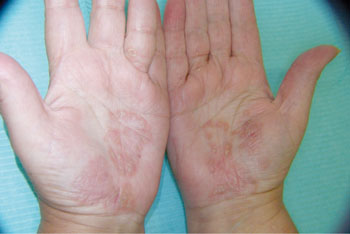 |
| Los cuadros clínicos ocasionados presentan una sintomatología muy similar: rinitis, conjuntivitis, asma, eczema y urticaria. |
Metales
El efecto lesivo puede ser por el propio metal, pero lo más frecuente es por las sales metálicas o por los iones liberados por la corrosión u oxidación.
• Oro: como tal no es sensibilizante, pero las aleaciones con Ni, Pd, Cu, Zn, o Ag, pueden producir sensibilización concomitante.
• Níquel: nos acompaña a lo largo de todo el día (tiradores de puertas, llaves, monedas, comidas, etc.). En el varón tiene un carácter más profesional que en la mujer (por bisutería y joyas en general). Es uno de los sensibilizantes de mayor incidencia (aproximadamente el 20% de la población). Dato a tener en cuenta a la hora de realizar una prótesis que lo contenga.
• Cromo: muy ubicuo, y el cuarto elemento más abundante en la naturaleza. La forma más sensibilizante es la hexavalente. La sensibilización es muy importante, sobre todo, profesionalmente por el uso de cemento. Presente en aleaciones dentales, agentes de limpieza y en multitud de industrias.
• Cobalto: otro metal ubicuo, de gran uso (se encuentra en la mayoría de los agentes de limpieza) y sensibilizante (el ión y sus sales). Se encuentra en aleaciones dentales, vitaminas B, cerámicas y resinas.
• Mercurio: fue la primera sustancia que se describió capaz de provocar alergia de contacto por la simple aplicación de ésta sobre la piel. Podemos ver lesiones en conjuntiva y párpados, en piel por cosméticos, por antisépticos, glositis, estomatitis y afectación generalizada por ingestión accidental. Sensibiliza como metal y por sus sales orgánicas e inorgánicas.
• Titanio: cada vez más usado en implantes y prótesis por su no sensibilización (demostrado experimentalmente en ratones). En humanos, Camarasa y cols no describen ningún caso positivo en una serie de 600 pacientes.
• Paladio: usado en la fabricación de «oro blanco» y en aleaciones. Se sugiere reacción cruzada de sensibilización con el Ni.
• Platino: en prótesis. Se han descrito, además de dermatitis de contacto y urticaria, rinitis, conjuntivitis y asma.
• Plata: el metal puro no sensibiliza, pero su sal de nitrato, sí. Contenida en amalgamas y prótesis.
• Osmio: en prótesis. El óxido de osmio es muy sensibilizante en piel, y tóxico por vía aérea.
• Cobre: en joyería y bisutería, y en Odontología por entrar en la composición del oro blanco y en amalgamas. Es más irritante que sensibilizante.
• Estaño: se emplea para proteger al Cu. y Fe. Es sensibilizante en forma de cloruro.
• Hierro: poco irritativo y alérgico. Produce tatuajes.
• Aluminio: en prótesis junto con Ni y Ti, y en dentífricos.
• Zinc: en prótesis dentales, cosméticos, insulina… Puede sensibilizar.
• Berilio: muy sensibilizante y posible carcinógeno, se sustituye por Itrio.
Otros metales que pueden estar presentes en aleaciones de prótesis son: rodio, rutenio, iridio, galio, indio, manganeso, silicio, molibdeno, wolframio, vanadio, carbono y tungsteno.
Cosméticos y perfumes
En Odontología los encontramos en dentífricos y colutorios, jabones y productos de limpieza y desinfección. Los alérgenos más típicos son:
• Fragancias: en jabones y medicamentos tópicos. Destacan: aldehídos (en jabones, pastas de dientes, productos de limpieza…) y eugenol (en cementos y para estabilizar los monómeros de resinas). Se considera como fuente de sensibilización profesional.
• Bálsamo de Perú: tiene propiedades antisépticas, antiinflamatorias y anestésicas.
• Conservantes: para evitar contaminación y crecimiento bacteriano y hongos. Destacan: parabenes (metil, etil, propil y butil), formol y amonios cuaternarios.
Caucho y gomas
• Caucho natural (por los aditivos utilizados en su fabricación: tiuram, mercaptobenzothiazol, carbamatos, tioureas, aminas antioxidantes derivadas del PPDA, pigmentos…).
• Caucho sintético (estirenos, butadienos…).
• Látex: el látex se extrae del árbol Hevea brasiliensis, es un producto lechoso que posee múltiples proteínas (heveinas, hevamina, quitinasas, profilina, entre otras) y al que se adicionan amonio, conservadores y 200 productos químicos más, como aceleradores, pigmentos, antioxidantes y activadores en su manufacturación que modifican estas proteínas causando la aparición de nuevos sensibilizantes.
Plásticos y resinas
Son productos sintéticos o naturales que constituyen una de las principales ramas de la industria actual, que nos puede hacer pensar que vivimos en la «Edad del Plástico». En Odontología son componentes de prótesis dentales y de los composites y adhesivos, siendo los protésicos dentales los más afectados. Hablamos de monómeros, polímeros y copolímeros como componentes de estas sustancias que se obtienen por el proceso de polimerización (por adición, por condensación o por transferencia de grupo activador) dando lugar a plásticos termoplásticos y termoestables.
Polietileno, propilpropileno, polivinilideno, poliestireno, cloruro de polivinilo (PVC) son los plásticos que forman parte de nuestra vida cotidiana (envoltorios, bolsas, tuberías, aislamientos, coches, juguetes, artículos deportivos…). Son sensibilizantes por la presencia de monómero o aditivos.
En este apartado se incluyen las siliconas que no tienen capacidad irritante ni sensibilizante, a diferencia del otro gran grupo de sustancias que son las resinas (naturales y sintéticas).
• Resinas sintéticas: epoxi, acrílicas, PTBP (pegamento de contacto), fenoplásticas y aminoplásticas. Las epoxi constituyen una gran familia –entre las que destacan las que tienen bisfenol A y las epoxi-acrilato (Bis GMA)–, puede actuar como irritante o sensibilizante, siendo una de las causas más frecuentes de dermatitis de contacto, por el grupo epoxi o moléculas enteras como es el caso del BisGMA. Las acrílicas son otro gran grupo que se clasifica en: monoacrilatos y monometilacrilatos, acrilatos multifuncionales, acrilonitrilos, acrilamidas y derivados, y cianoacrilatos. Todas ellas son importantes sensibilizantes y también tienen potencial irritativo (los dimetacrilatos los que más).
La prevención de estas lesiones pasa por tener una buena información sobre los riesgos y la manipulación. Se debe conocer que:
• Si la resina está bien curada, no suele existir riesgo de irritación ni sensibilización.
• El máximo poder de sensibilización, sobre todo en las epoxi, está en el grupo epoxi y es directamente proporcional a su peso molecular (cuanto más pequeño, mayor capacidad de penetración y, por tanto, de sensibilizar).
• Los endurecedores (aditivos) son los causantes de la irritación o sensibilización.
• Utilizar medidas de protección (guantes –preferiblemente de cloruro de polivinilo, porque no son atacados por las resinas y catalizadores–, gafas, ropa adecuada…)
• Higiene máxima, las salpicaduras deben ser lavadas rápidamente con agua abundante y jabón. Los guantes también han de ser lavados antes de quitarse.
Plantas y maderas
Producen lesiones irritativas y alérgicas tanto de tipo I (reacciones urticarizantes) como de tipo IV (dermatitis de contacto directo y aerotransportado, y fotosensibilización).
En este apartado tienen cabida los alginatos, derivados de las algas que por sus pigmentos pueden ocasionar dermatitis de contacto y mucositis. En atópicos puede existir mayor riesgo.
Medicamentos
Las reacciones por aplicaciones de medicamentos tópicos (piel o mucosa) pueden manifestarse por mecanismos inmunológicos tipos I, III o IV y por mecanismo irritativo.
Los factores que influyen son: el poder sensibilizante del medicamento; alta concentración y el vehículo que favorece la absorción; cura oclusiva; alteración de la barrera cutánea; vía tópica como aplicación para efecto sistémico; aplicación continua del medicamento para obtener un resultado más rápido.
Los principales sensibilizantes de los medicamentos son:
• Agentes conservantes: parabenes, ácido sórbico, amonios cuaternarios (cloruro de benzalconio), formaldehído, etc.
• Anestésicos locales: benzoicos y grupo «para»: benzocaína, procaina, etc.
• Antibióticos: la neomicina es la gran responsable; la eritromicina, clindamicina y mupirocina son poco frecuentes.
• Antifúngicos: el grupo imidazol es el mayor sensibilizante, destacando el ketoconazol, clotrimazol, sertoconazol y, sobre todo, el tioconazol.
• Antihistamínicos: muy fotosensibilizantes, sobre todo, la prometazina. No deben usarse por vía tópica.
• Antisépticos tópicos: el tiomerosal era el más utilizado; el piroxicam, el peróxido de benzoilo, la nitrofurazona y el glutaraldehído también son sensibilizantes.
• Corticoides: en dermatitis resistentes al tratamiento con corticoides tópicos hay que estudiar el fármaco completo para descartar al propio corticoide o a otros componentes. En algunos países los corticoides tópicos están entre los diez sensibilantes más frecuentes.
• Antiinflamatorios no esteroideos: ketoprofeno, piketoprofeno, ibuprofeno e ibuproxam, derivados del ácido aricalcanoico, la benzidiamina, el fepranidol y el piroxicam.
• Antivíricos: idoxiuridina y tromantadina son los más reseñados.
• Miscelánea: fenileprina, epinefrina, betabloqueantes, minoxidil y espironolactona también pueden sensibilizar.
Conclusiones
Después de leer el artículo podemos concluir que vivimos en un mundo hostil y cualquier sustancia que está a nuestro alrededor puede ser un enemigo en potencia. Pues desde el punto de vista inmunológico, así es.
Por lo cual debemos estar prevenidos y actuar de una forma consecuente en cada actividad, para evitar ser lesionados. Corremos riesgos físicos, químicos y biológicos que pueden hacernos pasar por la vida de una forma menos confortable, por el mero hecho de no haber puesto toda la atención que era requerida en cada caso.
En cuanto al tema que hemos tratado, lo primero es conocernos a nosotros mismos, es decir, cómo responde nuestro sistema inmune, pues si lo tenemos alterado de base (atopía), corremos mayor riesgo de sensibilizaciones. Después, conocer los productos que manejamos con mayor frecuencia, tanto en el ambiente laboral como en el hogar o resto de actividades, para minimizar el contacto con aquellas sustancias que puedan ser nocivas y, si no es posible evitarlo, poner las medidas oportunas (barreras, manipulación, higiene…) para que no se produzca, ya que, por pequeña que parezca la exposición, la sensibilización puede desarrollarse.
LECTURAS RECOMENDADAS
• Dermatitis por contacto a proteínas. Hernández ZSI y col. Rev Cent Dermatol Pascua. Vol. 18, Núm. 2. May-Ago, 2009.
• Dermatosis reaccionales. Lourdes Alonzo Romero Pareyón. Rev Fac Med UNAM. Vol.46 No.4 Julio-Agosto, 2003.
• Sensibilizadores cutáneos. Agencia Europea para la Seguridad y la Salud en el Trabajo. http://agency.osha.eu.int
• Concepto actual y clasificación de las dermatosis profesionales. Luis Conde-Salazar Gómez y Felipe Heras Mendaza. Monografía. Longares Impresos y Revistas, S.A. Madrid. 2010. http://piel-l.org/libreria/wp-content/uploads/2010/10/12-Nuevos-conceptos-dermatosis-profesionales.pdf
• Dermatitis de contacto. J. Mª Gimenez Camarasa. Ed. Aula Medica S.A. 1999. ISBN 84-7885-219-0.
• Dermatitis por contacto. E. Fonseca. En protocolos diagnósticos y terapéuticos en dermatología pediátrica. F.A. Moraga Llops. Madrid: Asociación Española de Pediatría; 2007. http://www.aeped.es/documentos/protocolos-dermatologia.
• Dermatitis por contacto. Clasificación y factores predisponentes. Alba Medina, R. Dermatol Venez. Vol 48. Nº 1 -2. Pag 13-16. 2010. http://svdcd.org.ve/revista/2010/3_dermatitis_contacto.pdf
• Prevalencia de reacciones alérgicas por contacto con guantes de látex en los estudiantes y docentes de la clínica odontológica de la corporación universitaria Rafael Núñez. López J, Fortich N, Arias F, Gordon LF, Primera D. Ciencia y Salud Virtual. Vol. 2, nº 1, diciembre de 2010 pp. 2-10.
• Eczema alérgico de contacto profesional en auxiliar de Odontología. Francisco J. Ortiz de Frutos, Arancha Vergara, María J Isarria, María del Prado-Sánchez y Francisco Vanaclocha. Actas Dermosifiliogr 2005; 96 (1): 56-8.
• Alergia a materiales utilizados en procedimientos dentales. Martha Patricia Valencia Zavala, Manuel Anastacio Sánchez Olivas, Guillermo Velázquez Sámano, Guadalupe Sepúlveda, Iveth Flores, Andrea Velazco, Gloria Bertha Vega Robledo. Revista alergia. México. 2010; 57 (6): 202-207.
• Urticaria alérgica de contacto al látex. Luis Conde-Salazar. Dermatología peruana, vol. 10, nº 2, julio-diciembre, 2000.
• Reacciones adversas ocasionadas por los biomateriales usados en prostodoncia. Restrepo Ospina DP, Ardila Medina CM. Av Odontoestomatol [online]. 2010, vol.26, n.1, pp. 19-30. ISSN 0213-1285.
• Alergia a las prótesis dentales con resinas. Revisión del problema. Ana Fuertes, Belén González López, Mariona Gamell, Jaume Girons, José López López, Eduardo Chimenos, Enric Jané Salas. DENTUM 2009; 9 (1): 6-14.
• Occupational hazards in dentistry, part one: allergic reactions to dental restorative materials and latex sensitivity. Goran Toši. Facta Universitatis. Series: Working and Living Environmental Protection Vol. 2, nº4, 2004, pp. 317–324.
• Occupational hazards of dentistry. A review of literature from 1990. Babich S, Burakoff RP. The New York State Dental Journal. 1997; 63 (8): 26-31.
• Occupational health problems in modern dentistry: a review. Leggat PA, Kedjarune U, Smith DR. Industrial Health 2007; 45, 611-621.
ARTÍCULO ELABORADO POR:
Dr. Antonio Olmos Andrés, Doctor en Medicina y Cirugía, Especialista en Medicina Nuclear, Especialista en Estomatología, Profesor de Odontología Universidad Europea de Madrid




