Este concepto nace muy posteriormente al descubrimiento de la radiactividad, a finales del siglo XIX, como una disciplina que estudia los efectos de las radiaciones ionizantes y los procedimientos para proteger a los seres vivos de sus efectos nocivos, siendo su objetivo principal los seres humanos.
Los fenómenos radiactivos empiezan a ser descubiertos en la última década de 1800, tanto de forma artificial –cuando Roentgen en 1895 descubre una radiación desconocida, producida en los tubos de Crookes, y tiene a bien denominarla rayos incógnita o simplemente Rayos X y se emplea por primera vez en humanos un 22 de diciembre de 1895, lo que le valió el Premio Nobel en 1901–, como la radiactividad natural que descubre Henry Becquerel en 1896, al comprobar que las sales de uranio velaban las placas fotográficas. Fue el matrimonio Curie quien consolidó este fenómeno, descubrió nuevos elementos radioactivos y describió la complejidad de este fenómeno.
Con el uso habitual de estas radiaciones se comprobó lo que Tesla había advertido, que se producían lesiones en los tejidos y órganos expuestos a las radiaciones, lo que llevó a Bergonie y Tribondeau a postular en 1906 «La ley de la radiosensibilidad», que dice que los tejidos y órganos más sensibles a las radiaciones son los menos diferenciados y los que exhiben alta actividad reproductiva. Clasificándolos de la siguiente forma:
1. Tejidos altamente radiosensibles: epitelio intestinal, órganos reproductivos (ovarios, testículos), médula ósea, glándula tiroides.
2. Tejidos medianamente radiosensibles: tejido conectivo.
3. Tejidos poco radiosensibles: neuronas, hueso.
Sin embargo, han de pasar años hasta que se creen los organismos reguladores sobre la protección radiológica. A nivel internacional, en 1928, nace la Comisión Internacional de Protección Radiológica, la ICRP de las siglas anglosajonas; en 1955, en el seno de la ONU, se crea La UNSCEAR (United Nations Scientific Committee on the Effects of Atomic Radiation). A nivel europeo hay que esperar a la constitución de la CEE en el Tratado de Roma de 1957, que crea el EURATOM. A nivel nacional, y tras la adhesión a la CEE, se crea el Consejo de Seguridad Nuclear en 1980 (Ley 15/80 de 22 de abril).
Desde entonces se promulgan las leyes correspondientes que se desarrollan en los distintos reglamentos y normativas, que se van adaptando a las recomendaciones de los organismos internacionales antes nombrados.
La normativa nacional que más afecta al desarrollo de la actividad en Odontología es:
Reglamento sobre Protección Sanitaria contra Radiaciones Ionizantes
•Real Decreto 783/2001, de 6 de julio, por el que se aprueba el Reglamento sobre Protección Sanitaria contra Radiaciones Ionizantes (BOE 26/07/2001).
•Real Decreto 1439/2010, de 5 de noviembre, por el que se modifica el Reglamento sobre Protección Sanitaria contra Radiaciones Ionizantes, aprobado por Real Decreto 783/2001, de 6 de julio (BOE 18/11/2010).
Reglamento sobre Aparatos de Rayos X
•Real Decreto 1085/2009, de 3 de julio, por el que se aprueba el Reglamento sobre instalación y utilización de aparatos de Rayos X con fines de diagnóstico médico (BOE 18/07/2009).
Protección radiológica con rango reglamentario
•Real Decreto 1132/90, de 14 de septiembre, por el que se establecen medidas fundamentales de protección radiológica de las personas sometidas a exámenes y tratamientos médicos (BOE 18/09/1990).
•Real Decreto 413/1997, de 21 de marzo, sobre protección operacional de los trabajadores externos con riesgo de exposición a radiaciones ionizantes por intervención en zona controlada (BOE 16/04/1997).
•Real Decreto 1976/1999, de 23 de diciembre, por el que se establecen los Criterios de Calidad en Radiodiagnóstico (BOE 29/12/1999).
•Real Decreto 815/2001, de 13 de julio, sobre justificación del uso de las radiaciones ionizantes para la protección radiológica de las personas con ocasión de exposiciones médicas (BOE 14/07/2001).
Toda esta documentación se puede descargar desde la página oficial del Consejo de Seguridad Nuclear (http://www.csn.es/), en «Acerca del CSN» y, dentro de este apartado, en «Normativa».
A todo esto hay que añadir la normativa propia de cada Comunidad Autónoma y lo referente a la Legislación sobre Autonomía del Paciente (Ley 41/2002, de 14 de noviembre) y la Ley de Protección del menor (Ley Orgánica 1/1996, de 15 de enero), que afectan a la relación entre pacientes y profesionales.
La Protección Radiológica se basa en tres criterios:
•Justificación: toda acción recomendada por la protección radiológica siempre estará debidamente justificada, siendo la mejor de las opciones existentes, tanto para el individuo como para la sociedad en su conjunto.
•Optimización: todas las acciones deberán estar realizadas de forma tal que estén hechas del mejor modo posible según la tecnología existente en el momento y el grado de conocimiento humano que se posea. Basada en el criterio ALARA (as low as reasonably achievable), es decir, la exposición a la radiación debe ser tan baja como sea razonablemente posible.
 |
•Limitación de dosis: la dosis recibida no debe superar los límites recomendados por la CIPR (Comisión Internacional de Protección Radiológica).
Según el criterio ALARA: aunque una exploración esté justificada, porque el beneficio reportado es mayor que las desventajas, y optimizada según la tecnología, se intentará por todos los medios posibles que la dosis recibida por cualquier individuo o por un colectivo cualquiera, sea lo más baja posible, siempre que las medidas de protección y minimización de dosis no supongan un daño mayor para el individuo o la sociedad.
Justificación
Si miramos la definición en el Diccionario de la Real Academia Española de la Lengua nos encontramos, entre otras, con las siguientes acepciones:
•Justificación: acción y efecto de justificar. Causa, motivo o razón que justifica. Conformidad con lo justo.
•Justificar: probar algo con razones convincentes, testigos o documentos. Rectificar o hacer justo algo.
En ambas acepciones se hace constante referencia a lo justo y a razonar; esto nos debe hacer pensar, cuando se va a solicitar una exploración complementaria de radiología, si realmente está indicada o no, si nos va a aportar algo nuevo a nuestra exploración clínica o a al plan de tratamiento o, simplemente, buscamos algo que nos pueda justificar una intervención al paciente que realmente no es precisa.
Debemos tener en cuenta que actualmente el paciente nos tiene que dar su consentimiento a cualquier tipo de intervención que le vayamos a realizar, y una exploración radiológica se ve inmersa en este asunto, por lo que hay que argumentar muy claramente la necesidad de esa exploración.
Si repasamos las estadísticas, podemos comprobar que hay una cierta tendencia a realizar estudios radiológicos (ortopantomografía) como método de despistaje de lesiones susceptibles de ser tratadas (aproximadamente un 40%), o para justificar tratamientos sin una razón específica (hasta un 75%) y que lleva a irradiar a pacientes de distintas edades de una forma un tanto gratuita, pues el 65% de estos estudios no aporta ninguna información relevante a la exploración clínica.
En los últimos 20 años la radiografía panorámica ha llegado a ser un elemento importante de diagnóstico, llegando a superar en 7 veces a la radiografía intraoral. Gran parte de esas exploraciones se realizan sobre pacientes menores de 20 años de edad, incluso para diagnóstico de caries dental.
En el campo de la ortodoncia hay recientes investigaciones que han puesto de manifiesto que un examen clínico, acompañado por el estudio de los modelos, puede proporcionar información adecuada para el tratamiento ortodóncico y que, desde una justificación a nivel médico-legal, es innecesario realizar radiografías pretratamiento ortodóncico.
Hay que tener en cuenta que entre el 25% y el 33% de las ortopantomografías que se realizan se consideran inaceptables y con una falta suficiente de calidad para una buena interpretación radiográfica, y en el caso de la radiografía intraoral pueden alcanzar el 49-54%.
Uno de los aspectos más inquietantes de los efectos de las radiaciones sobre los agentes biológicos –y los humanos lo somos–, es que si hay unos daños acumulativos dependientes de las dosis recibidas (inflamaciones de los órganos expuestos, cataratas, anemia, esterilidad, etc.), hay otros efectos que son totalmente aleatorios y que pueden causar daños más graves (mutaciones genéticas y cáncer), y sólo en una exposición accidental independientemente de la dosis recibida.
Estos efectos se denominan deterministas o no estocásticos –cuya gravedad depende de la dosis recibida, no obstante, tienen un umbral de dosis mínimo para que se produzcan y suelen desarrollarse de una forma rápida– y probabilísticos o estocásticos –no tienen dosis umbral, es decir, cualquier exposición por mínima que sea puede llegar a producir un daño biológico que siempre será grave; cuanto mayor sea la radiación mayor es el riesgo que se produzca, su aparición es tardía, por lo que en ocasiones puede olvidarse el origen de la mutación genética o del cáncer, que son los efectos que se desarrollan–.
Aunque las dosis y los riesgos considerados de la radiología dental son pequeños, un número importante de estudios epidemiológicos han proporcionado evidencias sobre el incremento en la aparición de tumores de cerebro, glándulas salivares y tiroides incluidos, por radiación ionizante.
Todo esto cobra más relevancia cuando hablamos de exploraciones en niños, sobre todo en los menores de 10 años, donde hay estudios sobre los efectos tardíos en estos menores cuando han sido sometidos a exploraciones radiográficas de forma reiterada, sobre todo TAC, en esta fase de su vida, llegando a desarrollar un 25% más de cáncer.
Como ayuda a una toma de decisión de cuándo realizar un estudio radiológico a nuestros pacientes, podemos apoyarnos en las siguientes recomendaciones.
Situaciones clínicas para las que están indicadas las radiografías
Hallazgos en la historia clínica positivos:
1. Tratamiento periodontal o endodóncico previo.
2. Historia de dolor o traumatismo.
3. Historia familiar de anomalías dentales.
4. Evaluación postoperatoria de tratamientos quirúrgicos.
5. Presencia de implantes.
Signos y síntomas clínicos positivos:
1. Evidencia clínica de enfermedad periodontal.
2. Restauraciones grandes o profundas.
3. Caries profundas.
4. Dientes malposicionados o con impactación clínica.
5. Hinchazón.
6. Evidencia de traumatismo facial.
7. Movilidad de los dientes.
8. Infección de la fístula o tracto del seno.
9. Sospecha clínica de patología en el seno.
10. Anomalías en el crecimiento.
11. Afectación oral en enfermedad sistémica conocida o sospechada.
12. Hallazgos neurológicos positivos en cabeza y cuello.
13. Evidencia de objetos extraños.
14. Dolor y/o disfunción de la ATM.
15. Asimetría facial.
16. Pilar para prótesis fija o parcialmente removible.
17. Sangrado sin exploración.
18. Sensibilidad del diente sin explicación.
19. Erupción, espaciamiento o migración de los dientes inusual.
20. Morfología, calcificación o color del diente inusual.
21. Dientes ausentes por razón desconocida.
Si la decisión está tomada y razonada su justificación, y es aceptada (consentimiento informado) por el paciente, entonces, pasamos al siguiente punto.
Optimización
Volviendo al diccionario de la R.A.E. nos encontramos con:
•Optimizar: buscar la mejor manera de realizar una actividad.
•Optimización: acción y efecto de optimizar.
Pues elijamos la prueba que mejor se ajuste a lo que buscamos e intentemos que se realice con el equipo más adecuado, para que la calidad de la exploración sea la apropiada para el diagnóstico y no haya que repetir estudios por falta de claridad en la imagen.
Para ello es imprescindible conocer las diferentes técnicas radiológicas y sus indicaciones precisas para prescribir el estudio específico que mayor información nos pueda aportar en base a la sospecha diagnóstica.
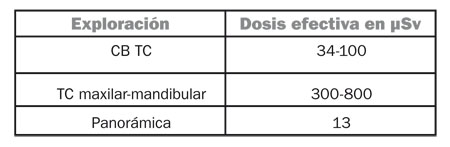 |
| Tabla 1. Disminución de la dosis de radiación. |
Para ello podemos apoyarnos en las siguientes premisas:
1. Realizar las radiografías sólo después de realizar la exploración clínica.
2. Realizar sólo los estudios que aporten datos para el diagnóstico y plan de tratamiento.
3. No emplear técnicas que irradien áreas que no aportan información al diagnóstico de sospecha.
4. Valorar la utilidad de exploraciones previas que pueda aportar el paciente.
Indicaciones para realizar radiografías en Odontología
Periapicales
1. Detección de infección/inflamación periapical.
2. Valoración del estado periodontal.
3. Traumatismos del diente y hueso alveolar.
4. Valoración de la presencia y posición de dientes no erupcionados.
5. Valoración de la morfología de las raíces antes de la extracción.
6. Durante la endodoncia.
7. Valoración antes y después de la cirugía apical.
8. Evaluación de quistes apicales y otras lesiones del hueso alveolar.
9. Evaluación postoperatoria de implantes.
Extraorales: ortopantomografía
•En Cirugía Bucal es fundamental en el estudio de:
– Retenciones dentarias.
– Alteraciones en el número, forma y posición de los dientes.
– Patología infecciosa.
– Patología quística y tumoral.
– Traumatología dental y maxilar.
– Estudio de los senos maxilares.
– Estudio de las A.T.M.
– Antes y después de intervenciones quirúrgicas.
•En Implantología:
– Fundamental en la valoración del hueso disponible.
– Muy útil en la preparación de la cirugía.
– Cómodo en la reevaluación y mantenimiento.
•En Cirugía Maxilofacial:
– Patología tumoral.
– Traumatología maxilar y facial.
– Cirugía ortopédica y ortognática.
– Patología estructural maxilofacial producida por enfermedades sistémicas y óseas.
– En asimetrías faciales y maxilares.
•En otras especialidades odontológicas:
– Ortodoncia y Odontopediatría: evaluar patrón de erupción y crecimiento. Para el diagnóstico precoz de defectos en el desarrollo de las arcadas dentales (recomendado sobre todo a los 10, 15 y 20 años de edad para el control de la dentición y para el reconocimiento precoz de quistes y tumores odontógenos). Para encontrar las causas de la falta de erupción de una pieza.
– Periodoncia: valoración de defectos óseos.
– Prótesis: valoración de dientes pilares.
– Restauradora: para la valoración radiológica de dientes no vitales (búsqueda del foco infeccioso).
•En Odontología Médico-legal
Extraorales: cráneo
•Evaluar áreas grandes del cráneo y maxilares.
•Evaluar el crecimiento y desarrollo: Estudios de Ortodoncia (Cefalometría).
•Evaluar dientes impactados.
•Detectar enfermedades, lesiones y trastornos de los maxilares.
•Traumatología.
•Examinar lesiones extensas.
•Evaluar la ATM.
•Evaluar senos maxilares y paracraneales.
Tomografía computerizada
Puede ser de utilidad en aquellas indicaciones donde las exploraciones previas no sean concluyentes, sin olvidar que la radiación a la que vamos a someter a los pacientes es muy superior a las exploraciones convencionales.
En el campo de la Implantología está siendo muy empleada con el fin de minimizar las complicaciones postquirúrgicas en aquellas áreas anatómicas donde hay estructuras sensibles, como el paquete vasculonervioso dentario inferior.
En los últimos años se van imponiendo los estudios con técnicas digitales: desde los pequeños captadores intraorales CDC, con su cable conectado al digitalizador, o los de fluorescencia que precisan de un «revelado», hasta los más modernos aparatos de tomografía 3D han venido a ayudarnos a cumplir con parte de los requisitos de protección, ya que estas exploraciones permiten realizar las radiografías en un menor tiempo y con una dosis de radiación menor, hasta un 90% de una exploración tradicional. El resto de los requisitos están referidos al control operacional y a los blindajes.
En una exploración tomográfica con la técnica de haz de cono (Cone Beam CT, del inglés) la reducción de la dosis efectiva recibida por el paciente es de hasta el 90% en comparación con un escáner médico convencional. La dosis es algo inferior a la de una serie radiográfica periodontal convencional (tabla 1).
En un protocolo de exploración pediátrica nos permite el ajuste de la radiación dependiendo de paciente, por lo que un niño recibiría sólo un 50% de la dosis de un adulto.
Esto nos sirve para enlazar con el tercer pilar de la protección radiológica: la limitación de dosis.
Limitación de dosis
Vamos a recordar unos conceptos que nos ayudarán en este apartado.
Se denomina radiación ionizante a aquel tipo de radiación con energía suficiente para romper enlaces químicos y producir iones (átomos cargados eléctricamente). Son ejemplos de radiaciones ionizantes las partículas alfa, partículas beta, rayos gamma, rayos X y neutrones. La medida de la energía depositada en el medio es la dosis. Para efectos prácticos se definen dos magnitudes básicas:
 |
| Tabla 2. |
•Dosis absorbida: mide la cantidad de energía absorbida por unidad de masa de material irradiado. Se mide en Gray, Gy (1 J/kg). Antiguamente se medía en Rad.
•Dosis equivalente: mide el daño biológico producido por la radiación en un tejido, por tanto, depende del tipo de radiación. Es igual a la dosis absorbida multiplicada por el factor de ponderación, que es diferente según el tipo de radiación. Se mide en Sievert, Sv (1 J/kg, para factor ponderación = 1). Antiguamente se medía en rem.
Con el fin de analizar los efectos biológicos de la radiación, veamos la siguiente tabla, donde se relacionan las dosis con los efectos sobre la salud (tabla 2).
La Legislación española recoge las recomendaciones de la ICRP y EURATOM en cuanto a la definición de los límites de dosis para las diferentes situaciones y personas. La última actualización está en el Real Decreto 1439/2010, que complementa al Real Decreto 783/2001:
•Límites para las personas (trabajadores, público, estudiantes, población en general).
•Límites anuales.
•Límites especiales autorizados.
Los dentistas estamos considerados como trabajadores del grupo B, es decir, poco expuestos, y nuestras áreas de trabajo entran en la categoría de zona vigilada, que con dosimetría de área sería suficiente para el control radiológico de las exposiciones. Pero si alguien del personal se dedica en un alto porcentaje de su tiempo a realizar radiografía, se le puede dotar de un dosímetro personal. Dependiendo de la aparatología que manejemos, podrían elevarnos a zona controlada donde sería obligatorio el uso de dosimetría personal.
Las personas no deben ser expuestas a un nivel de riesgo inaceptable. Estos han de ser respetados siempre, sin tener en cuenta consideraciones económicas.
En la aplicación de los tres principios del sistema de protección radiológica para la protección de los trabajadores, adquiere una especial relevancia el principio de optimización.
Mientras que el establecimiento de unos límites de dosis a los trabajadores asegura la protección frente a exposiciones intolerables, la aplicación del principio de optimización reduce tanto las exposiciones, como el número de trabajadores expuestos a un valor tan bajo como sea razonablemente alcanzable, lo que supone la reducción de los riesgos a valores aceptables después de realizar una valoración frente a los beneficios obtenidos. Su puesta en práctica supone el establecimiento de medidas de control y vigilancia para la prevención de la exposición de los trabajadores expuestos, tales como: la clasificación de los lugares de trabajo y de los trabajadores en función de los riesgos, la vigilancia radiológica tanto de los lugares como de los trabajadores, los métodos para la determinación de las dosis, y los controles de las dosis recibidas en la realización de los distintos trabajos. Para la adecuada consecución de un nivel óptimo de protección radiológica es necesario, además, el establecimiento de una organización y estructuras que permitan, dentro de la instalación, el cumplimiento de las normas recogidas en la legislación, contando para ello con medios adecuados y estableciendo responsabilidades a distintos niveles.
El objetivo final de la protección radiológica no es otro que evitar la aparición de efectos biológicos deterministas y limitar al máximo la probabilidad de aparición de los estocásticos.
Conclusión
Si bien no hay límite de dosis para el paciente –dado que se supone que se realizan las exploraciones de diagnóstico por imagen por el bien del mismo, para alcanzar el diagnóstico de certeza–, no hay que abusar de este concepto y debemos pensar en el dicho popular de no hacer a los demás lo que no quieres que te hagan a ti. Que si bien la radiología digital reduce en un porcentaje muy alto la radiación recibida, esto no justifica que hagamos más radiografías que las estrictamente necesarias.
Que la Ley de Autonomía del Paciente obliga a obtener el consentimiento informado para la realización de cualquier exploración que pueda suponer un riesgo para su salud, por lo que los criterios de justificación y optimización deben estar siempre presentes. Recordar que los niños están más expuestos a las consecuencias de los efectos biológicos –por su elevado metabolismo debido al crecimiento de sus tejidos– y que antes de los 10 años hay que limitar las exploraciones, sobre todo, si nos estamos refiriendo a estudios de TAC. Que los límites de dosis están pensados para nosotros (trabajadores expuestos) y para el público en general (acompañantes) y, por tanto, no cumplir con la normativa referente a protección operacional, protocolos, blindajes y señalizaciones de los lugares es jugar con nuestra salud y la de la población general.
Artículo elaborado por:
– Dr. Antonio Olmos Andrés, Doctor en Medicina y Cirugía UCM, Especialista en Medicina Nuclear, Especialista en Estomatología, Profesor Odontología Universidad Europea de Madrid.
– Dr. Juan Antonio Carrión Bolaños, Doctor en Medicina UCM, Especialista en Estomatología, Especialista en Salud Laboral, Profesor de Odontología UEM
BIBLIOGRAFÍA RECOMENDADA:
1. Gaulle P, Paulin R. Manual Biofísica. Radiobiología. Radiopatología. P Ed Masson. 2003. ISBN 84-458-1136-3.
2. Finestres Zubeldia F. Protección en Radiología Odontológica. Publicaciones de la Universidad de Barcelona. 2005. ISBN: 978-84-475-2946-9.
3. White SC, Pharoah MJ. Radiología oral. Principios e Interpretación. Elsevier. 4a ed. 2001. ISBN: 9788481745689.
4. Brody AS, Frush DP, Huda W, Brent RL. Radiation Risk to Children From Computed Tomography. Pediatrics 2007; 120; 677.
5. European Commission. Radiation Protection 136. European guidelines on radiation protection in dental radiology. Office for Official Publications of the EC, Luxembourg. 2004.
6. Selection Criteria for Dental Radiography. 2nd edition, Faculty of General Dental Practitioners. Royal College of Surgeons, London, 2004.
7. Martínez Beneyto Y, Alcaraz Baños M, Pérez Lajarín L, Rushton VE. Criterio de selección radiológica dental en población pediátrica y pacientes jóvenes. Revista Europea de Odontoestomatología. 2006.
8. United Nations Scientific Committee on the Effects of Atomic Radiation UNSCEAR Report to the general assembly with secientific annex. 2001.
9. Ludlow JB, Davies-Ludlow LE, Brooks SL, Howerton WB. Dosimetry of 3 CBCT devices for oral and maxillofacial radiology: CB Mercuray, NewTom 3G and i-CAT. Dentomaxillofacial Radiology; 32: 229-34. 2003.
10. Consejo de Seguridad Nuclear. http://www.csn.es
11. Comisión Internacional Protección Radiológica. http://www.icrp.com.




